2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Содержание статьи
Эпилепсия относится к группе хронических заболеваний головного мозга. Ее наиболее характерное проявление – повторяющиеся приступы с одновременным нарушением двигательных, чувствительных и психических функций. При регулярном повторении припадков врачи говорят об эпилептическом синдроме – систематических приступах. Их вызывают опухоли в мозге, спаечные или рубцовые образования, которые раздражают нервные окончания. Степень выраженности приступов варьируется по продолжительности и интенсивности, но имеет однотипный характер и проявляется схожими внешними признаками.
Два указанных понятия имеют существенное отличие. Эпилептический синдром – чаще следствие перенесенного тяжелого заболевания, тогда как эпилепсия – самостоятельная патология, причины развития которой до настоящего времени неизвестны. Эпилептический синдром может быть не связан с эпилепсией, и существует возможность его полного снятия при условии устранения провоцирующей причины. Кроме того, он не оказывает влияния на умственные и физические способности человека, тогда как эпилепсия сопровождается серьезными психическими расстройствами и способствует снижению интеллектуальной деятельности.
Спровоцировать развитие заболевания могут:
В числе факторов, способствующих развитию заболевания, называют:
Установить точную причину возникновения эпилепсии у взрослых часто не представляется возможным. В отношении более чем 50% пациентов имеет место идиопатическая форма с неустановленным механизмом развития. Нередко на пациента воздействуют сразу несколько из перечисленных факторов. Кроме того, для современной медицины мозг человека пока является не до конца изученной областью, и детально изучить отдельные патологические проявления не представляется возможным.
Если причину возникновения эпилепсии удалось остановить, специалисты называют такую форму вторичным видом эпилепсии. В числе ее основных причин:
В группу риска по развитию эпилепсии входят пациенты с черепно-мозговыми травмами, перенесенным инсультом или воспалительными заболеваниями мозга, родственники эпилептиков, лица со склонностью к регулярному употреблению алкоголя.
Первые симптомы эпилепсии отмечаются в возрасте 5-15 лет. О возможном наступлении приступа говорят характерные признаки – ухудшение сна и аппетита, повышенная раздражительность, головная боль.
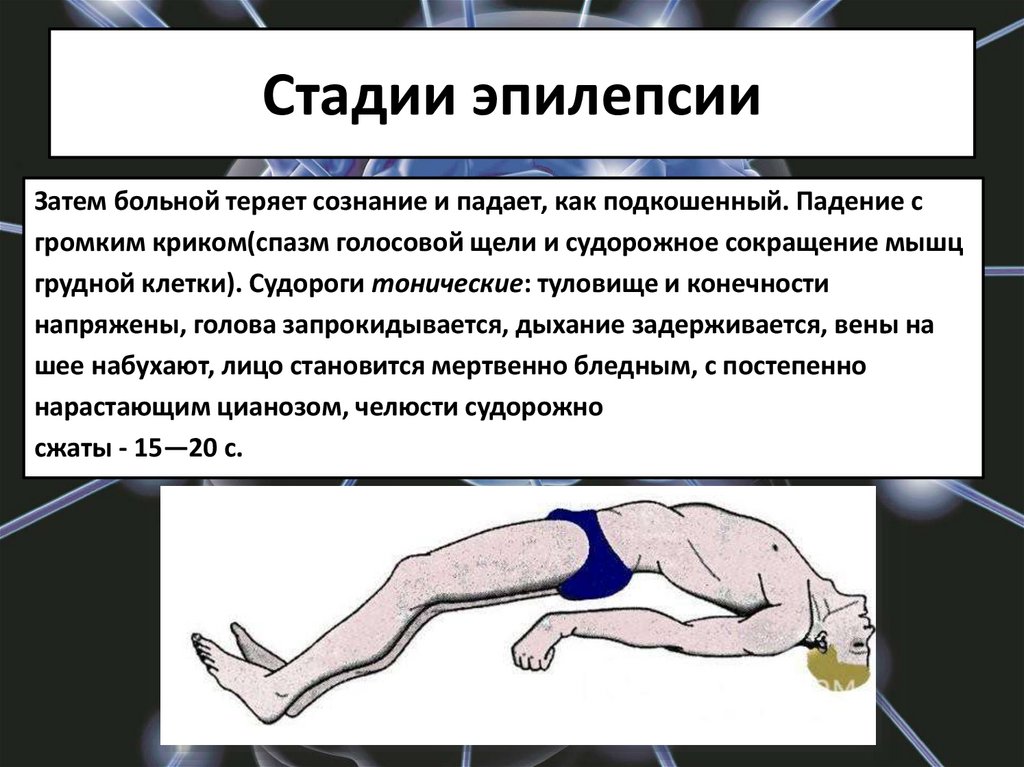
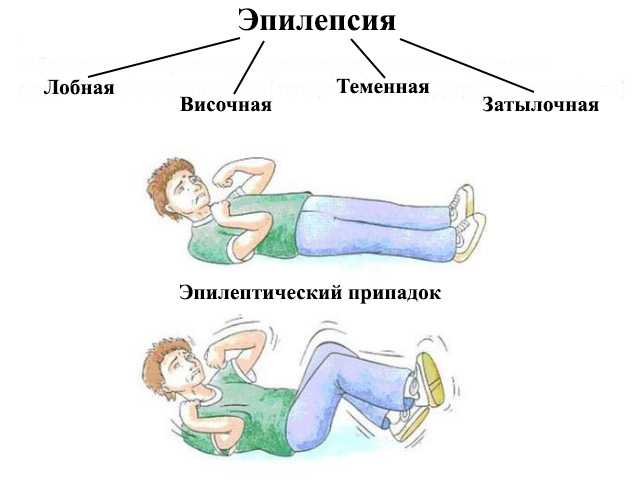
Припадок возникает внезапно, лишая пациента сознания и двигательной активности. Он падает на землю, наблюдаются тонические судороги, тело и конечности вытягиваются, голова запрокидывается назад. В течение 15-20 секунд с момента наступления приступа его характер меняется: отмечаются признаки клонических судорог, кожные покровы синеют, язык западает, изо рта выделяется пена. Чувство ориентации в пространстве полностью утрачивается, могут возникать галлюцинации. В течение нескольких минут без посторонней помощи состояние пациента стабилизируется, он приходит в сознание, и к нему возвращается способность двигаться и мыслить.
Часто приступ эпилепсии вызывает сонливость, чувство разбитости и усталости. При неудачном падении возможно получение травм, способных усугубить состояние больного. Характерно, что сам пациент не может описать свое состояние и ощущения во время приступа эпилепсии.
В отдельную группу выделены приступы, во время которых у пациента отмечается потеря сознания с полным сохранением двигательной активности. Точно указать на эпилептический характер данной патологии позволяет квалифицированная диагностика.
Точно указать на эпилептический характер данной патологии позволяет квалифицированная диагностика.
Отказ от обращения к врачу за квалифицированной помощью может вызвать целый ряд серьезных патологических изменений в организме пациента:

При сборе анамнеза пациента уточняются следующие вопросы:
Получить ответы на перечисленные вопросы удается у родных пациента, являющихся свидетелями приступов. При условии точного описания заболевания невропатолог легко установит, в какой зоне мозга находится очаг эпилепсии – патология, раздражающая нервные окончания и вызывающая приступы.
Единственный инструментальный метод диагностики эпилепсии – электроэнцефалограмма. Расположенные на голове пациента электроды списывают сигналы головного мозга на разных его участках, что фиксируется в компьютере в виде характерных графиков. На основании полученной картины можно легко заметить признаки эпилептиформной активности. Информативным методом диагностики является считывание показаний деятельности мозга во время приступов. Сравнение видеозаписи поведения пациента и данных ЭЭГ позволяет выявить патологию в определенной зоне головного мозга и принять меры по ее устранению.
Информативным методом диагностики является считывание показаний деятельности мозга во время приступов. Сравнение видеозаписи поведения пациента и данных ЭЭГ позволяет выявить патологию в определенной зоне головного мозга и принять меры по ее устранению.
Метод магнитно-резонансной томографии может быть полезен при риске развития заболевания. Его назначают при жалобах пациента на головные боли, неустойчивую походку и ощутимую слабость в конечностях. Перечисленные симптомы указывают на органические поражения головного мозга, которые могут спровоцировать наступление и регулярность приступов.
Развитие эпилепсии не является поводом для присвоения статуса инвалидности. Пациент может продолжать вести привычный образ жизни и работать в безопасных условиях, регулярно принимая назначенные препараты и отслеживая возможные обострения. Важно, чтобы при резком наступлении приступа ему была оказана первая помощь при эпилепсии со стороны родственников или окружающих.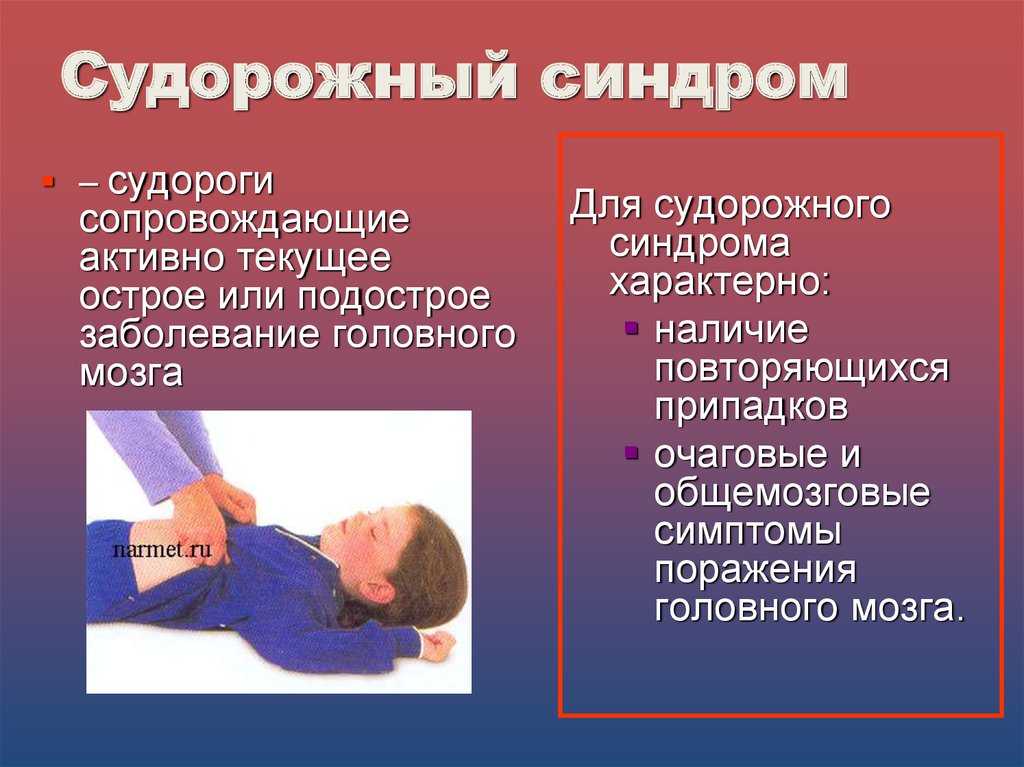
Диагноз «эпилепсия» у детей или взрослых не является окончательным приговором на всю жизнь. При условии своевременного обращения за медицинской помощью и благоприятной клинической картины возможно полное излечение с исчезновением приступов без необходимости регулярно принимать лекарственные препараты.
Лечение симптомов эпилепсии может быть консервативным или хирургическим. В первом случае пациенту назначается комплекс препаратов, подавляющих эпилептиформную активность и устраняющих причину развития патологии. При оперативном лечении очаг эпилепсии – рубцы, опухоли или посторонние фрагменты после черепно-мозговой травмы – удаляется из структуры мозга без повреждения здоровых тканей. Период восстановления после операции зависит от площади поражения мозга, выраженности заболевания и общего состояния организма пациента.
В числе мер, препятствующих патологической мозговой активности, отмечают:

Помимо перечисленных мер, в восстановительный период лечения эпилепсии рекомендуется строго следовать назначениям врача и избегать физической и эмоциональной перегрузки.
На частые вопросы отвечает:
СЕМЕНОВА
Ольга Владимировна
Стаж 6 лет
Остались вопросы? Оставьте завявку и запишитесь на консультацию
+7 (495) 126-41-31
Передается ли эпилепсия по наследству?
СЕМЕНОВА Ольга Владимировна
врач-невролог, заведующий кабинетом диагностики и лечения когнитивных расстройств
Наследственный фактор актуален для больных эпилепсией в более чем 50% диагностированных случаев. Генетические нарушения в структуре головного мозга могут передаваться от одного или двух родителей. Точно назвать причину заболевания можно на основании данны
Лечится ли эпилепсия у детей?
СЕМЕНОВА Ольга Владимировна
врач-невролог, заведующий кабинетом диагностики и лечения когнитивных расстройств
Излечение от эпилепсии возможно в любом возрасте при условии своевременного обращения за помощью и сотрудничества с квалифицированным специалистом – невропатологом. Говорить о полном или значительном частичном снятии симптомов можно на основании данных пр
Говорить о полном или значительном частичном снятии симптомов можно на основании данных пр
Дают ли инвалидность при эпилепсии?
СЕМЕНОВА Ольга Владимировна
врач-невролог, заведующий кабинетом диагностики и лечения когнитивных расстройств
Постановка диагноза «эпилепсия» не делает пациента человеком с ограниченными возможностями, поэтому указанный статус ему не присваивается. При условии соблюдения рекомендаций врача можно вести привычный образ жизни и успешно работать, но отказаться от вре
Эпилепсия — хроническое заболевание, связанное с нарушением активности клеток коры головного мозга1. В норме нервные клетки (нейроны) передают сигналы с помощью небольших электрических импульсов. При эпилепсии нормальные процессы регуляции силы электрических импульсов и процессы их передачи между нейронами нарушаются. В результате в коре головного мозга возникает очень сильный электрический разряд, который условно можно сравнить с коротким замыканием. Иногда такое замыкание ограничено определенным участком головного мозга, и в этом случае приступ не захватывает все тело. Если же импульс распространяется по всей поверхности коры головного мозга, то приступ называется генерализованным.
Иногда такое замыкание ограничено определенным участком головного мозга, и в этом случае приступ не захватывает все тело. Если же импульс распространяется по всей поверхности коры головного мозга, то приступ называется генерализованным.
Определить конкретную причину эпилепсии у пациента трудно. Примерно в 60% случаев никаких очевидных причин нет. Эпилепсия неизвестного происхождения называется идиопатической2. Зачастую предполагается, что эпилепсия возникла на генетическом уровне.
Когда точную причину удается установить, эпилепсия называется симптоматической. В целом, любое физическое воздействие на мозг, всё, что разрушает нервные клетки мозга, может привести к эпилепсии.
Бывают случаи, когда травма головного мозга, полученная в процессе внутриутробного развития, становится причиной эпилепсии. Более того, родовая травма (например, недостаток кислорода во время родов) может послужить причиной развития эпилепсии в будущем.
К наиболее распространённым причинам эпилепсии относят травмы головы, полученные в любом возрасте и при любых обстоятельствах (например, во время автомобильной аварии). Также частыми причинами являются опухоли головного мозга и инсульты. У пожилых людей эпилепсию может вызвать болезнь Альцгеймера или другие заболевания, связанные с прогрессирующими поражениями мозга.
Также частыми причинами являются опухоли головного мозга и инсульты. У пожилых людей эпилепсию может вызвать болезнь Альцгеймера или другие заболевания, связанные с прогрессирующими поражениями мозга.
Кроме того, причиной эпилепсии могут стать последствия инфекционных заболеваний, таких как менингит, энцефалит или корь. Если начальные стадии этих заболеваний можно успешно лечить с помощью лекарств, избегая тем самым возможных осложнений, то тяжелое течение болезни способно повредить головной мозг, что впоследствии может привести к возникновению приступов.3
Чрезмерное употребление алкоголя также может спровоцировать развитие заболевания.
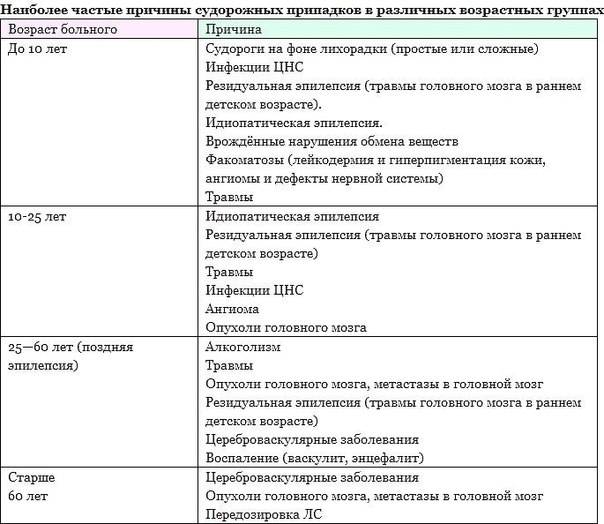
Для разных возрастов в большей или меньшей степени характерны те или иные причины возникновения эпилепсии. Ниже приведены примеры наиболее распространенных причин эпилепсии в разных возрастных группах.
| ВОЗМОЖНЫЕ ПРИЧИНЫ ЭПИЛЕПСИИ | ||
|---|---|---|
| Младенцы и дети младшего возраста | Дети старшего возраста и взрослые | Пожилые |
| Инфекции | Врожденные заболевания (синдром Дауна, синдром Ангельмана, нейрофиброматоз и др. ) ) |
Болезнь Альцгеймера |
| Травма головы | Травмы | |
| Инсульт | ||
Адаптировано из http://www.epilepsy.com/learn/epilepsy-101/what-causes-epilepsy-and-seizures
ДАННЫЙ МАТЕРИАЛ НЕ ЗАМЕНЯЕТ КОНСУЛЬТАЦИЮ ВРАЧА
 Epilepsy: Patient and family guide// Demos Medical Publishing. — 3rd ed. — 2008. — p. 5.
Epilepsy: Patient and family guide// Demos Medical Publishing. — 3rd ed. — 2008. — p. 5.SARU.VPA.19.03.0372
Эпилепсия — это долговременное (хроническое) заболевание, вызывающее повторяющиеся припадки из-за аномальных электрических сигналов, производимых поврежденными клетками головного мозга. Всплеск неконтролируемой электрической активности в клетках головного мозга вызывает припадок. Приступы могут включать изменения в вашем сознании, мышечном контроле (ваши мышцы могут подергиваться или дергаться), ощущениях, эмоциях и поведении.
Эпилепсия также называется судорожным расстройством.
У любого человека любого возраста, расы или пола может развиться эпилепсия.
В США около 3,4 миллиона человек страдают эпилепсией. Из этого числа 3 миллиона взрослых и 470 000 детей. Ежегодно в США регистрируется 150 000 новых случаев эпилепсии. Во всем мире около 65 миллионов человек страдают эпилепсией.
Клетки вашего мозга отправляют сообщения и получают сообщения из всех областей вашего тела. Эти сообщения передаются посредством непрерывного электрического импульса, который распространяется от клетки к клетке. Эпилепсия нарушает этот ритмичный рисунок электрических импульсов. Вместо этого между клетками в одной или нескольких областях вашего мозга происходят всплески электрической энергии, подобные непредсказуемой грозе. Это электрическое нарушение вызывает изменения в вашем сознании (включая потерю сознания), ощущениях, эмоциях и движениях мышц.
Медицинские работники классифицируют эпилепсию по типу припадка. Категории приступов основаны на том, где они начинаются в вашем мозгу, уровне вашего сознания во время приступа и наличии или отсутствии движений мышц.
Существует две основные группы приступов:
Фокальные приступы начинаются в одной области или сети клеток на одной стороне мозга. Этот припадок раньше называли парциальным припадком. Различают два типа фокальных припадков:

Приступы с генерализованным началом одновременно поражают обширную сеть клеток с обеих сторон мозга. Существует шесть типов генерализованных припадков.
 Этот тип припадков раньше называли малыми эпилептическими припадками.
Этот тип припадков раньше называли малыми эпилептическими припадками.  Клонический припадок возникает, когда мышцы непрерывно подергиваются от нескольких секунд до минуты или мышцы напрягаются с последующим подергиванием от нескольких секунд до двух минут.
Клонический припадок возникает, когда мышцы непрерывно подергиваются от нескольких секунд до минуты или мышцы напрягаются с последующим подергиванием от нескольких секунд до двух минут.  Миоклонические припадки обычно длятся всего пару секунд.
Миоклонические припадки обычно длятся всего пару секунд. По мере того, как ваш лечащий врач будет узнавать больше, ваш тип припадка может измениться на фокальный или генерализованный припадок.
Триггеры припадка — это события или что-то, что происходит до начала припадка.
Обычно триггеры припадков включают:
Некоторые люди обнаруживают, что их припадки происходят постоянно в определенное время дня или в связи с определенными событиями или другими факторами. Вы можете отслеживать свои припадки и события, связанные с ними, чтобы увидеть, есть ли какая-то закономерность.
В своем дневнике припадков отметьте время суток, когда произошел каждый припадок, события или особые обстоятельства, произошедшие во время припадка, и то, как вы себя чувствовали. Если вы подозреваете, что идентифицировали триггер, отследите этот триггер, чтобы выяснить, действительно ли это триггер. Например, если вы считаете, что кофеин является триггером припадка, возникают ли у вас приступы после употребления каждого продукта или напитка с кофеином, после «x» продуктов/напитков с кофеином или в определенное время дня после употребления кофеина? Кофеин может быть или не быть триггером при тщательном рассмотрении.
Основным симптомом эпилепсии являются повторяющиеся припадки. Ваши симптомы, однако, варьируются в зависимости от типа припадка, который у вас есть.
Признаки и симптомы приступа включают:

У большинства людей с эпилепсией, как правило, один и тот же тип припадка, поэтому у каждого припадка наблюдаются сходные симптомы.
В большинстве случаев (до 70% случаев) причина приступов неизвестна. Известные причины включают:

 У людей с нарушением обмена веществ (как ваше тело получает энергию для нормальных функций) может быть эпилепсия. Ваш лечащий врач может обнаружить многие из этих заболеваний с помощью генетических тестов.
У людей с нарушением обмена веществ (как ваше тело получает энергию для нормальных функций) может быть эпилепсия. Ваш лечащий врач может обнаружить многие из этих заболеваний с помощью генетических тестов. Технически, если вы испытываете два или более приступа, которые не были вызваны известным заболеванием — например, отменой алкоголя или низким уровнем сахара в крови — считается, что у вас эпилепсия. Перед постановкой диагноза ваш лечащий врач (или специалист по эпилепсии) проведет медицинский осмотр, изучит вашу историю болезни и может назначить анализ крови (чтобы исключить другие причины). Они могут спросить о ваших симптомах во время припадка, а также провести другие тесты.
Ваш лечащий врач спросит вас или члена вашей семьи (который был свидетелем вашего припадка), испытывали ли вы что-либо из следующего во время припадка:
Тесты включают:

Лечение эпилепсии включает противосудорожные препараты, специальные диеты (обычно в дополнение к противосудорожным препаратам) и хирургическое вмешательство.
Противосудорожные препараты могут контролировать приступы примерно у 60-70% людей с эпилепсией. Лечение противосудорожными препаратами подбирается индивидуально. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило более 20 противосудорожных препаратов для лечения эпилепсии. Ваш поставщик медицинских услуг может попробовать одно или несколько лекарств, дозы лекарств или комбинацию лекарств, чтобы найти то, что лучше всего помогает контролировать ваши судороги.
Выбор противосудорожного препарата зависит от:

Поскольку некоторые противосудорожные препараты связаны с врожденными дефектами, сообщите своему лечащему врачу, если вы беременны или планируете забеременеть.
Если противосудорожные препараты не контролируют ваши припадки, ваш лечащий врач обсудит с вами другие варианты лечения, включая специальные диеты, медицинские устройства или хирургическое вмешательство.
Кетогенная диета и модифицированная диета Аткинса — диеты с высоким содержанием жиров, умеренным содержанием белков и низким содержанием углеводов — являются двумя наиболее распространенными диетами, иногда рекомендуемыми людям с эпилепсией. Диеты в основном рекомендуются для детей, у которых лекарства не были эффективными и которые не являются кандидатами на операцию.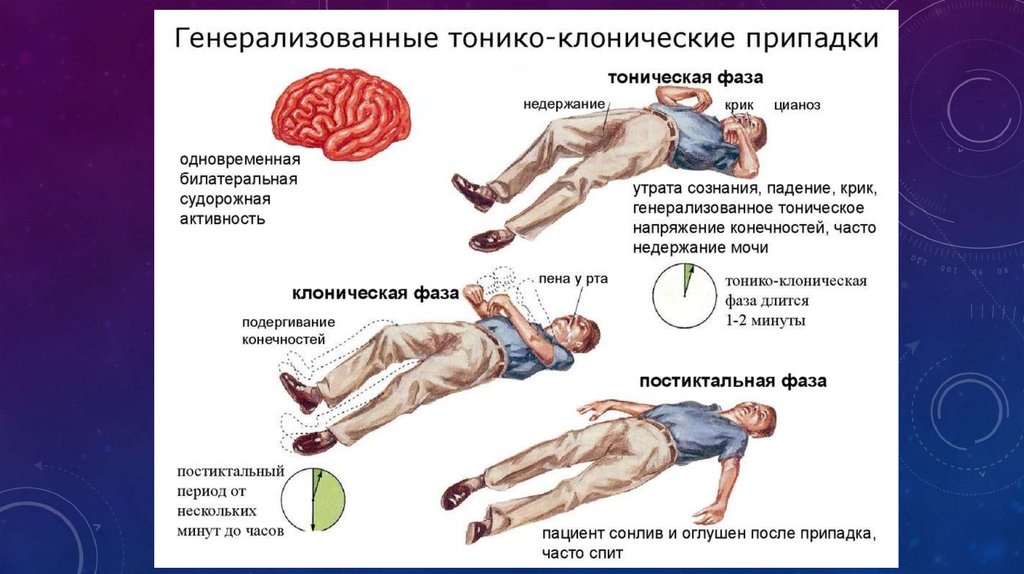 Диеты с низким гликемическим индексом также могут уменьшить судороги у некоторых людей с эпилепсией.
Диеты с низким гликемическим индексом также могут уменьшить судороги у некоторых людей с эпилепсией.
Ваш лечащий врач рассмотрит возможность операции, если противосудорожные препараты не контролируют ваши приступы, и если ваши приступы тяжелые и изнурительные. Хирургическое лечение эпилепсии может быть безопасным и эффективным вариантом лечения, когда более двух испытаний противосудорожных препаратов не помогают контролировать приступы. Важно пройти обследование в центре эпилепсии, чтобы определить, подходите ли вы для хирургического лечения эпилепсии, если противосудорожные препараты не контролируют ваши приступы.
Хирургические варианты включают хирургическую резекцию (удаление аномальной ткани), отсоединение (перерезание пучков волокон, соединяющих области мозга), стереотаксическую радиохирургию (прицельное разрушение аномальной ткани головного мозга) или имплантацию устройств нейромодуляции. Эти устройства посылают электрические импульсы в ваш мозг, чтобы со временем уменьшить приступы.
Хотя многие причины эпилепсии находятся вне вашего контроля и не поддаются профилактике, вы можете снизить вероятность развития некоторых состояний, которые могут привести к эпилепсии, таких как:
От эпилепсии нет лекарства.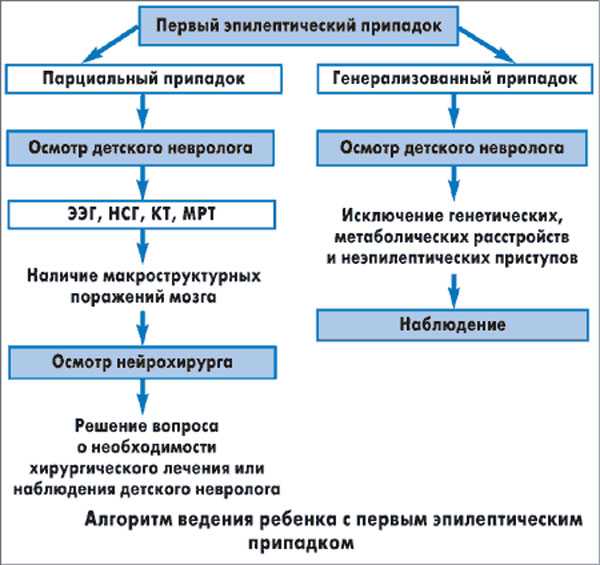 Но есть много вариантов лечения эпилепсии.
Но есть много вариантов лечения эпилепсии.
Около 70% людей избавляются от припадков при правильном лечении в течение нескольких лет. У оставшихся 30% эпилепсия считается лекарственно-устойчивой. Эти люди должны обратиться в центр эпилепсии, чтобы определить, являются ли они кандидатами на хирургическое лечение эпилепсии.
Это зависит от типа вашей эпилепсии и вашей реакции на лекарства. Некоторые люди, у которых не было приступов в течение нескольких лет, могут прекратить прием лекарств. Это решение принимает ваш лечащий врач. При принятии этого решения они будут учитывать множество факторов, в том числе отсутствие поражений головного мозга на вашей МРТ, результаты ЭЭГ и вашу историю болезни. Некоторым людям может потребоваться пожизненное лечение.
Обратитесь к своему лечащему врачу, если у вас никогда раньше не было припадков, и вы думаете, что они у вас уже были, или если окружающие говорят вам, что вы «отключились» или потеряли сознание. Вас могут направить к неврологу для дополнительного наблюдения и обследования.
Вас могут направить к неврологу для дополнительного наблюдения и обследования.
Позвоните по номеру 911 (или попросите друга или очевидца позвонить 911), если у вас был припадок, который длится более пяти минут, или серия припадков подряд без восстановления.
Чтобы справиться с приступами:

В США в каждом штате действуют свои правила вождения. Люди с эпилепсией обязаны сообщать о своем состоянии в Департамент транспортных средств (DMV).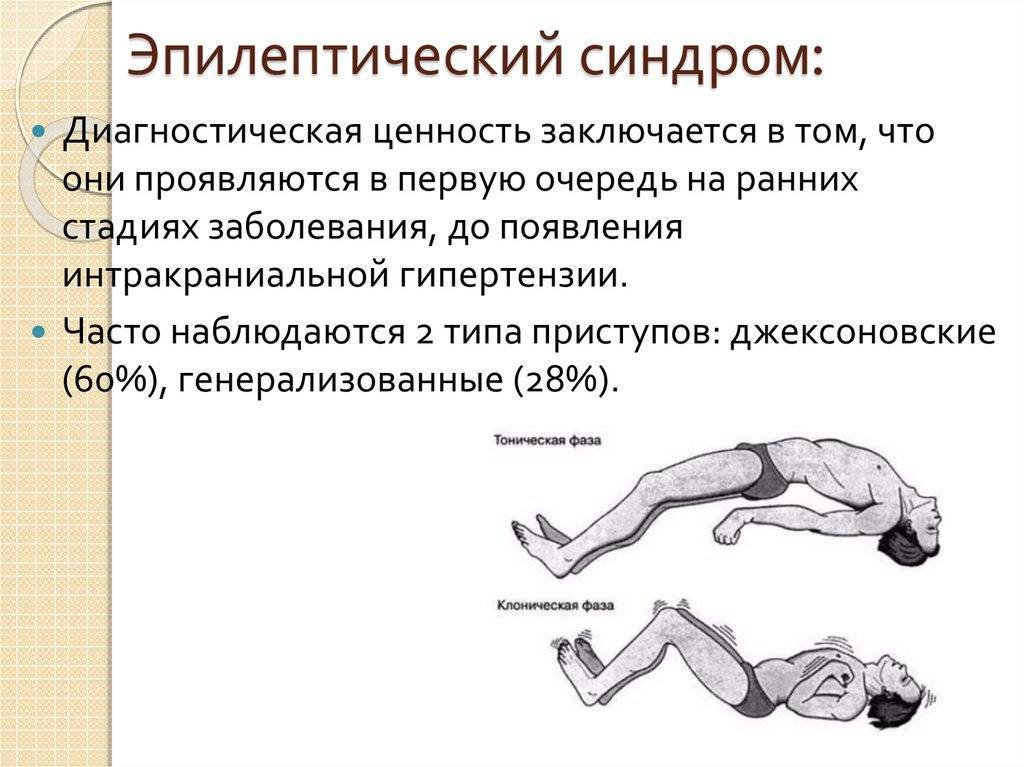 Однако штаты расходятся во мнениях относительно личности лица, которое должно сообщить. В некоторых штатах требуется, чтобы поставщик медицинских услуг сообщал о человеке. В других штатах человека с эпилепсией или припадками просят подписать простую форму во время подачи заявления на получение лицензии или продление лицензии. В форме человек заявляет, что он уведомит DMV об изменениях в состоянии своего здоровья или способности управлять автомобилем.
Однако штаты расходятся во мнениях относительно личности лица, которое должно сообщить. В некоторых штатах требуется, чтобы поставщик медицинских услуг сообщал о человеке. В других штатах человека с эпилепсией или припадками просят подписать простую форму во время подачи заявления на получение лицензии или продление лицензии. В форме человек заявляет, что он уведомит DMV об изменениях в состоянии своего здоровья или способности управлять автомобилем.
Спросите у своего поставщика медицинских услуг, можете ли вы водить машину. Как правило, вам не следует садиться за руль, пока ваши припадки не будут контролироваться.
Судороги могут привести к серьезным телесным повреждениям. Кроме того, опасные для жизни состояния, связанные с эпилепсией, включают эпилептический статус и внезапную необъяснимую смерть при эпилепсии (SUDEP).
Эпилептический статус — это длительный (от 5 до 30 минут) припадок или припадки, которые происходят близко друг к другу без времени на восстановление между ними. Это считается неотложной медицинской помощью.
Это считается неотложной медицинской помощью.
Неотложная помощь в больнице может включать:
Внезапная необъяснимая смерть при эпилепсии (ВВСЭП) — это редкое состояние, при котором здоровый в других отношениях человек молодого и среднего возраста с эпилепсией умирает без ясной причины. Человек часто умирает ночью или во сне без свидетелей. Исследователи считают, что некоторые из причин могут включать:
 Также иногда во время судорожного припадка могут блокироваться дыхательные пути, что может вызвать удушье.
Также иногда во время судорожного припадка могут блокироваться дыхательные пути, что может вызвать удушье. Около 1 из 1000 человек с эпилепсией ежегодно умирает от СВСВП. Это основная причина смерти людей с неконтролируемыми припадками. Способы снижения риска СВСЭП включают в себя знание триггеров судорог и их предотвращение, прием лекарств в соответствии с указаниями вашего поставщика медицинских услуг и соблюдение общих правил здорового образа жизни (хорошо отдыхайте, занимайтесь спортом, ешьте здоровую пищу, избегайте курения и избегайте чрезмерного употребления алкоголя или алкоголя). употребление рекреационных наркотиков).
судороги включают неконтролируемые судорожные движения мышц и измененное сознание.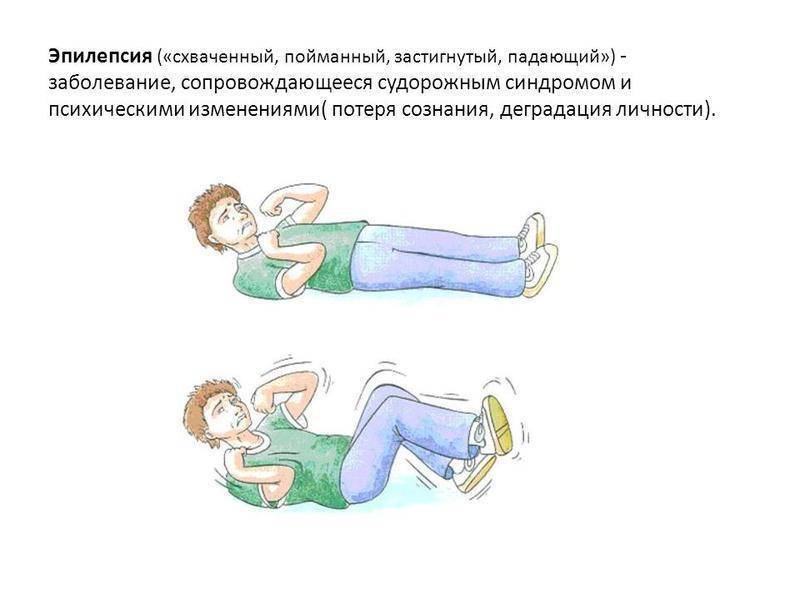 Но люди часто используют термины судороги и припадки взаимозаменяемо. Люди также склонны использовать слово «конвульсия» для обозначения тонико-клонического приступа.
Но люди часто используют термины судороги и припадки взаимозаменяемо. Люди также склонны использовать слово «конвульсия» для обозначения тонико-клонического приступа.
Судороги возникают в результате аномальной электрической активности клеток головного мозга. У вас может быть приступ без каких-либо симптомов. Медицинские работники называют это приступом ЭЭГ (выявленным во время ЭЭГ-тестов). В большинстве случаев приступы сопровождаются различными симптомами, описанными выше. Приступы являются симптомом эпилепсии, но не все припадки вызваны эпилепсией.
Эпилепсия — это неврологическое заболевание, для которого характерны множественные непрекращающиеся припадки. Эпилепсия может быть пожизненным заболеванием.
Записка из Кливлендской клиники
Эпилепсия — довольно распространенное заболевание, которым в какой-то момент жизни страдает 1 из 26 человек в США. Существует множество вариантов лечения, в том числе противосудорожные препараты, специальные диеты, хирургические вмешательства при эпилепсии и устройства для остановки приступов. Цель состоит в том, чтобы управлять приступами как можно лучше. В некоторых случаях эпилепсия является пожизненным заболеванием. В других случаях приступы могут прекратиться при правильном лечении. Вы можете сыграть свою роль в лучшем управлении своими припадками. Высыпайтесь, ограничьте потребление алкоголя, соблюдайте здоровую диету, избегайте триггеров судорог и принимайте лекарства точно в соответствии с указаниями вашего лечащего врача.
Цель состоит в том, чтобы управлять приступами как можно лучше. В некоторых случаях эпилепсия является пожизненным заболеванием. В других случаях приступы могут прекратиться при правильном лечении. Вы можете сыграть свою роль в лучшем управлении своими припадками. Высыпайтесь, ограничьте потребление алкоголя, соблюдайте здоровую диету, избегайте триггеров судорог и принимайте лекарства точно в соответствии с указаниями вашего лечащего врача.
Эпилепсия — это долговременное (хроническое) заболевание, вызывающее повторяющиеся припадки из-за аномальных электрических сигналов, производимых поврежденными клетками головного мозга. Всплеск неконтролируемой электрической активности в клетках головного мозга вызывает припадок. Приступы могут включать изменения в вашем сознании, мышечном контроле (ваши мышцы могут подергиваться или дергаться), ощущениях, эмоциях и поведении.
Эпилепсия также называется судорожным расстройством.
У любого человека любого возраста, расы или пола может развиться эпилепсия.
В США около 3,4 миллиона человек страдают эпилепсией. Из этого числа 3 миллиона взрослых и 470 000 детей. Ежегодно в США регистрируется 150 000 новых случаев эпилепсии. Во всем мире около 65 миллионов человек страдают эпилепсией.
Клетки вашего мозга отправляют сообщения и получают сообщения из всех областей вашего тела. Эти сообщения передаются посредством непрерывного электрического импульса, который распространяется от клетки к клетке. Эпилепсия нарушает этот ритмичный рисунок электрических импульсов. Вместо этого между клетками в одной или нескольких областях вашего мозга происходят всплески электрической энергии, подобные непредсказуемой грозе. Это электрическое нарушение вызывает изменения в вашем сознании (включая потерю сознания), ощущениях, эмоциях и движениях мышц.
Медицинские работники классифицируют эпилепсию по типу припадка. Категории приступов основаны на том, где они начинаются в вашем мозгу, уровне вашего сознания во время приступа и наличии или отсутствии движений мышц.
Существует две основные группы приступов:
Фокальные приступы начинаются в одной области или сети клеток на одной стороне мозга. Этот припадок раньше называли парциальным припадком. Различают два типа фокальных припадков:

Приступы с генерализованным началом одновременно поражают обширную сеть клеток с обеих сторон мозга. Существует шесть типов генерализованных припадков.
 Этот тип припадков раньше называли малыми эпилептическими припадками.
Этот тип припадков раньше называли малыми эпилептическими припадками.  Клонический припадок возникает, когда мышцы непрерывно подергиваются от нескольких секунд до минуты или мышцы напрягаются с последующим подергиванием от нескольких секунд до двух минут.
Клонический припадок возникает, когда мышцы непрерывно подергиваются от нескольких секунд до минуты или мышцы напрягаются с последующим подергиванием от нескольких секунд до двух минут.  Миоклонические припадки обычно длятся всего пару секунд.
Миоклонические припадки обычно длятся всего пару секунд. По мере того, как ваш лечащий врач будет узнавать больше, ваш тип припадка может измениться на фокальный или генерализованный припадок.
Триггеры припадка — это события или что-то, что происходит до начала припадка.
Обычно триггеры припадков включают:

Некоторые люди обнаруживают, что их припадки происходят постоянно в определенное время дня или в связи с определенными событиями или другими факторами. Вы можете отслеживать свои припадки и события, связанные с ними, чтобы увидеть, есть ли какая-то закономерность.
В своем дневнике припадков отметьте время суток, когда произошел каждый припадок, события или особые обстоятельства, произошедшие во время припадка, и то, как вы себя чувствовали. Если вы подозреваете, что идентифицировали триггер, отследите этот триггер, чтобы выяснить, действительно ли это триггер. Например, если вы считаете, что кофеин является триггером припадка, возникают ли у вас приступы после употребления каждого продукта или напитка с кофеином, после «x» продуктов/напитков с кофеином или в определенное время дня после употребления кофеина? Кофеин может быть или не быть триггером при тщательном рассмотрении.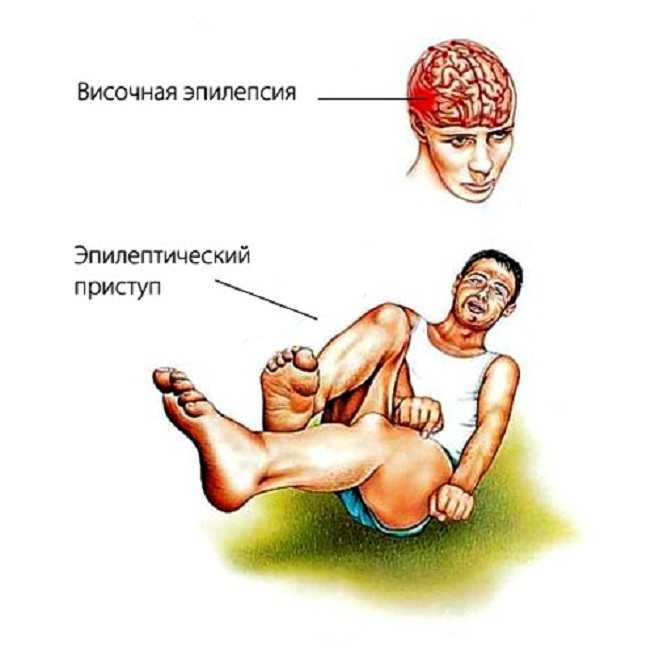
Основным симптомом эпилепсии являются повторяющиеся припадки. Ваши симптомы, однако, варьируются в зависимости от типа припадка, который у вас есть.
Признаки и симптомы приступа включают:

У большинства людей с эпилепсией, как правило, один и тот же тип припадка, поэтому у каждого припадка наблюдаются сходные симптомы.
В большинстве случаев (до 70% случаев) причина приступов неизвестна. Известные причины включают:
 У людей с нарушением обмена веществ (как ваше тело получает энергию для нормальных функций) может быть эпилепсия. Ваш лечащий врач может обнаружить многие из этих заболеваний с помощью генетических тестов.
У людей с нарушением обмена веществ (как ваше тело получает энергию для нормальных функций) может быть эпилепсия. Ваш лечащий врач может обнаружить многие из этих заболеваний с помощью генетических тестов. Технически, если вы испытываете два или более приступа, которые не были вызваны известным заболеванием — например, отменой алкоголя или низким уровнем сахара в крови — считается, что у вас эпилепсия. Перед постановкой диагноза ваш лечащий врач (или специалист по эпилепсии) проведет медицинский осмотр, изучит вашу историю болезни и может назначить анализ крови (чтобы исключить другие причины). Они могут спросить о ваших симптомах во время припадка, а также провести другие тесты.
Ваш лечащий врач спросит вас или члена вашей семьи (который был свидетелем вашего припадка), испытывали ли вы что-либо из следующего во время припадка:
Тесты включают:

Лечение эпилепсии включает противосудорожные препараты, специальные диеты (обычно в дополнение к противосудорожным препаратам) и хирургическое вмешательство.
Противосудорожные препараты могут контролировать приступы примерно у 60-70% людей с эпилепсией. Лечение противосудорожными препаратами подбирается индивидуально. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило более 20 противосудорожных препаратов для лечения эпилепсии. Ваш поставщик медицинских услуг может попробовать одно или несколько лекарств, дозы лекарств или комбинацию лекарств, чтобы найти то, что лучше всего помогает контролировать ваши судороги.
Выбор противосудорожного препарата зависит от:

Поскольку некоторые противосудорожные препараты связаны с врожденными дефектами, сообщите своему лечащему врачу, если вы беременны или планируете забеременеть.
Если противосудорожные препараты не контролируют ваши припадки, ваш лечащий врач обсудит с вами другие варианты лечения, включая специальные диеты, медицинские устройства или хирургическое вмешательство.
Кетогенная диета и модифицированная диета Аткинса — диеты с высоким содержанием жиров, умеренным содержанием белков и низким содержанием углеводов — являются двумя наиболее распространенными диетами, иногда рекомендуемыми людям с эпилепсией. Диеты в основном рекомендуются для детей, у которых лекарства не были эффективными и которые не являются кандидатами на операцию.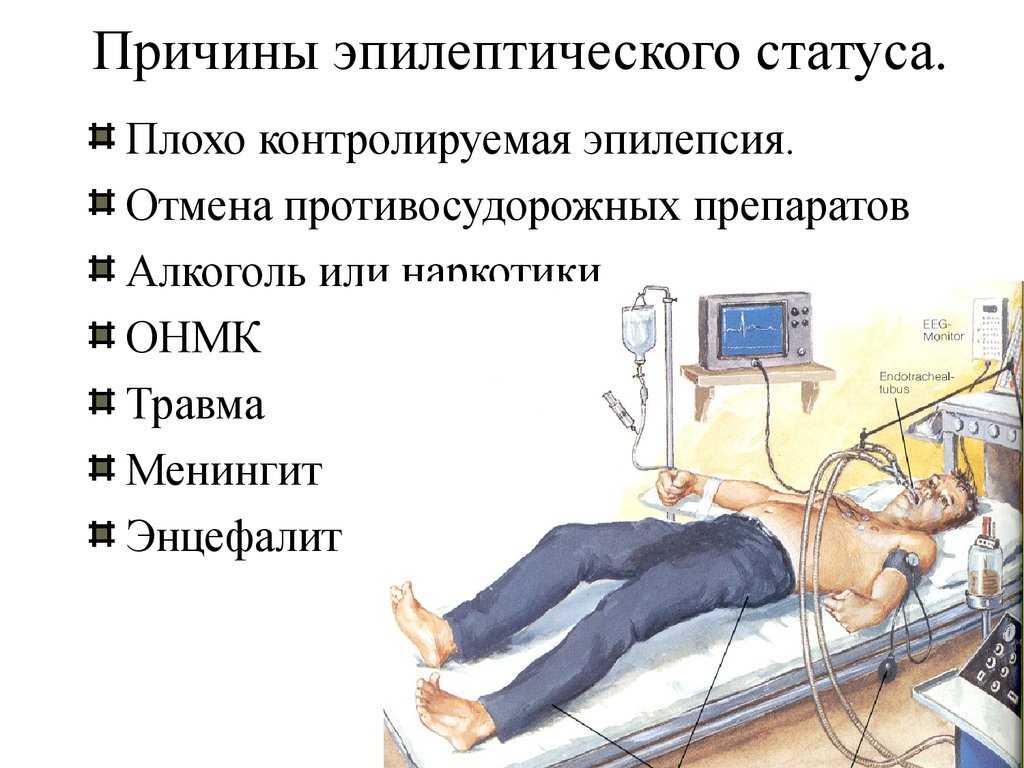 Диеты с низким гликемическим индексом также могут уменьшить судороги у некоторых людей с эпилепсией.
Диеты с низким гликемическим индексом также могут уменьшить судороги у некоторых людей с эпилепсией.
Ваш лечащий врач рассмотрит возможность операции, если противосудорожные препараты не контролируют ваши приступы, и если ваши приступы тяжелые и изнурительные. Хирургическое лечение эпилепсии может быть безопасным и эффективным вариантом лечения, когда более двух испытаний противосудорожных препаратов не помогают контролировать приступы. Важно пройти обследование в центре эпилепсии, чтобы определить, подходите ли вы для хирургического лечения эпилепсии, если противосудорожные препараты не контролируют ваши приступы.
Хирургические варианты включают хирургическую резекцию (удаление аномальной ткани), отсоединение (перерезание пучков волокон, соединяющих области мозга), стереотаксическую радиохирургию (прицельное разрушение аномальной ткани головного мозга) или имплантацию устройств нейромодуляции. Эти устройства посылают электрические импульсы в ваш мозг, чтобы со временем уменьшить приступы.
Хотя многие причины эпилепсии находятся вне вашего контроля и не поддаются профилактике, вы можете снизить вероятность развития некоторых состояний, которые могут привести к эпилепсии, таких как:
От эпилепсии нет лекарства. Но есть много вариантов лечения эпилепсии.
Но есть много вариантов лечения эпилепсии.
Около 70% людей избавляются от припадков при правильном лечении в течение нескольких лет. У оставшихся 30% эпилепсия считается лекарственно-устойчивой. Эти люди должны обратиться в центр эпилепсии, чтобы определить, являются ли они кандидатами на хирургическое лечение эпилепсии.
Это зависит от типа вашей эпилепсии и вашей реакции на лекарства. Некоторые люди, у которых не было приступов в течение нескольких лет, могут прекратить прием лекарств. Это решение принимает ваш лечащий врач. При принятии этого решения они будут учитывать множество факторов, в том числе отсутствие поражений головного мозга на вашей МРТ, результаты ЭЭГ и вашу историю болезни. Некоторым людям может потребоваться пожизненное лечение.
Обратитесь к своему лечащему врачу, если у вас никогда раньше не было припадков, и вы думаете, что они у вас уже были, или если окружающие говорят вам, что вы «отключились» или потеряли сознание. Вас могут направить к неврологу для дополнительного наблюдения и обследования.
Вас могут направить к неврологу для дополнительного наблюдения и обследования.
Позвоните по номеру 911 (или попросите друга или очевидца позвонить 911), если у вас был припадок, который длится более пяти минут, или серия припадков подряд без восстановления.
Чтобы справиться с приступами:
В США в каждом штате действуют свои правила вождения. Люди с эпилепсией обязаны сообщать о своем состоянии в Департамент транспортных средств (DMV). Однако штаты расходятся во мнениях относительно личности лица, которое должно сообщить. В некоторых штатах требуется, чтобы поставщик медицинских услуг сообщал о человеке. В других штатах человека с эпилепсией или припадками просят подписать простую форму во время подачи заявления на получение лицензии или продление лицензии. В форме человек заявляет, что он уведомит DMV об изменениях в состоянии своего здоровья или способности управлять автомобилем.
Однако штаты расходятся во мнениях относительно личности лица, которое должно сообщить. В некоторых штатах требуется, чтобы поставщик медицинских услуг сообщал о человеке. В других штатах человека с эпилепсией или припадками просят подписать простую форму во время подачи заявления на получение лицензии или продление лицензии. В форме человек заявляет, что он уведомит DMV об изменениях в состоянии своего здоровья или способности управлять автомобилем.
Спросите у своего поставщика медицинских услуг, можете ли вы водить машину. Как правило, вам не следует садиться за руль, пока ваши припадки не будут контролироваться.
Судороги могут привести к серьезным телесным повреждениям. Кроме того, опасные для жизни состояния, связанные с эпилепсией, включают эпилептический статус и внезапную необъяснимую смерть при эпилепсии (SUDEP).
Эпилептический статус — это длительный (от 5 до 30 минут) припадок или припадки, которые происходят близко друг к другу без времени на восстановление между ними. Это считается неотложной медицинской помощью.
Это считается неотложной медицинской помощью.
Неотложная помощь в больнице может включать:
Внезапная необъяснимая смерть при эпилепсии (ВВСЭП) — это редкое состояние, при котором здоровый в других отношениях человек молодого и среднего возраста с эпилепсией умирает без ясной причины. Человек часто умирает ночью или во сне без свидетелей. Исследователи считают, что некоторые из причин могут включать:
 Также иногда во время судорожного припадка могут блокироваться дыхательные пути, что может вызвать удушье.
Также иногда во время судорожного припадка могут блокироваться дыхательные пути, что может вызвать удушье. Около 1 из 1000 человек с эпилепсией ежегодно умирает от СВСВП. Это основная причина смерти людей с неконтролируемыми припадками. Способы снижения риска СВСЭП включают в себя знание триггеров судорог и их предотвращение, прием лекарств в соответствии с указаниями вашего поставщика медицинских услуг и соблюдение общих правил здорового образа жизни (хорошо отдыхайте, занимайтесь спортом, ешьте здоровую пищу, избегайте курения и избегайте чрезмерного употребления алкоголя или алкоголя). употребление рекреационных наркотиков).
судороги включают неконтролируемые судорожные движения мышц и измененное сознание. Но люди часто используют термины судороги и припадки взаимозаменяемо. Люди также склонны использовать слово «конвульсия» для обозначения тонико-клонического приступа.
Но люди часто используют термины судороги и припадки взаимозаменяемо. Люди также склонны использовать слово «конвульсия» для обозначения тонико-клонического приступа.
Судороги возникают в результате аномальной электрической активности клеток головного мозга. У вас может быть приступ без каких-либо симптомов. Медицинские работники называют это приступом ЭЭГ (выявленным во время ЭЭГ-тестов). В большинстве случаев приступы сопровождаются различными симптомами, описанными выше. Приступы являются симптомом эпилепсии, но не все припадки вызваны эпилепсией.
Эпилепсия — это неврологическое заболевание, для которого характерны множественные непрекращающиеся припадки. Эпилепсия может быть пожизненным заболеванием.
Записка из Кливлендской клиники
Эпилепсия — довольно распространенное заболевание, которым в какой-то момент жизни страдает 1 из 26 человек в США. Существует множество вариантов лечения, в том числе противосудорожные препараты, специальные диеты, хирургические вмешательства при эпилепсии и устройства для остановки приступов.