2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Своевременную диагностику рака лёгких осложняет тот факт, что нет никаких специфических жалоб, признаков, пока рак не достиг больших размеров. Поэтому для постановки диагноза важно оценить всю доступную информацию – историю болезни, воздействие курения и других вредных факторов, симптомы и данные обследования.
Чтобы прояснить причины симптомов, нужно оценить:
Нельзя назвать какую – то одну группу симптомов или специфических признаков, которая свидетельствовала бы о раке лёгких.
Однако симптомы рака лёгких, о которых чаще всего сообщается, можно условно разделить на четыре большие категории:
Признаки и симптомы, развивающиеся в связи с опухолью, различаются в зависимости от её размера и локализации. Например, у центрально расположенного рака лёгких есть тенденция вызывать „писк” при дыхании, кровохарканье (кровь в мокроте), одышку (нехватку дыхания), лихорадку и непроходящий кашель без другой причины. Распространение рака лёгких в пределах грудной клетки (путём прямого распространения или по лимфатическим сосудам) также связано с многочисленными симптомами и нередко является причиной того, что невозможно провести радикальную (т.е., вылечивающую) операцию.
Самый яркий пример нарушений, вызванных отдалёнными метастазами – нейрологические симптомы, которые вызывают метастазы опухоли в головной мозг: сильные головные боли, нарушения равновесия, уменьшение чувствительности и/или мышечной силы в какой-то части тела.
Как при МКРЛ, так и при НМКРЛ могут быть неспецифические, системные признаки и симптомы (так называемая карциноматозная интоксикация):
Нужно отметить, что сниженный аппетит часто не оценивают достаточно серьёзно, (даже в 30% случаев), и замечают только при выраженной потере массы тела. Общие симптомы сильно влияют на самочуствие и качество жизни пациента.
Существуют разные синдромы – эндокринные, нейрологические, кардиоваскулярные, скелетные, метаболические (т.е., связанные с обменом веществ) и кожные проявления, которые считаются паранеопластическими.
Общее функциональное состояние пациента – очень важный прогностический фактор, так как он определяет, сможет ли пациент выдержать операцию и остальную терапию.
Определяя общее функциональное состояние пациента, учитывают злокачественные заболевания пациента и все, связанные с этим воздействия, вместе с другими болезнями и побочными заболеваниями, например, сердечными или лёгочными заболеваниями. Рак лёгкого нарушает дыхание, а ограниченное дыхание со временем очень негативно воздействует на сердечную деятельность. Поэтому общее состояние пациентов страдающих раком лёгких часто - тяжёлое.
Рак лёгкого нарушает дыхание, а ограниченное дыхание со временем очень негативно воздействует на сердечную деятельность. Поэтому общее состояние пациентов страдающих раком лёгких часто - тяжёлое.
Основное назначение визуальной диагностики - определить распространение болезни и стадию. Используют рентгенографию, компьютерную томографию и магнитный резонанс.
Чаще всего применяют рентгенографию грудной клетки. Она считается клинически самым значимым исследованием для определения рака лёгких, хотя достоверно можно идентифицировать только опухоль , имеющую размер 1 – 2 см. При помощи рентгенографии можно определить больше, чем 90% карцином лёгких.
Компьютеротомографическое обследование особенно ценно для определения стадии рака лёгкого, так как оно способно определить наличие опухоли в средостении, в плевре и стенке грудной клетки. Детализированное обследование локализации и размера опухоли позволяет точно определить возможности её оперирования. Кроме этого, оно позволяет идентифицировать также очень небольшие опухоли и метастазы.
Кроме этого, оно позволяет идентифицировать также очень небольшие опухоли и метастазы.
Магнитный резонанс (МР) не используется как каждодневное стандартное обследование у пациентов страдающих раком лёгких. У МР больше возможностей определить структуру нервов и кровеносных сосудов, более точно оценить операбельные опухоли, которые находятся близко к лёгочным структурам.
Применяется также ультразвуковое обследование органов брюшной полости, чтобы проверить и исключить распространение болезни.
Биопсия - это взятие образца ткани для микроскопического обследования. Чтобы взять образец биопсии, можно использовать один из этих методов:
* Бронхоскопия – бронхоскоп через рот или нос вводят в трахею и глубже, чтобы осмотреть дыхательные пути и получить небольшие образцы тканей
* Аспирация иглой – через грудную клетку вкалывают иглу прямо в опухоль и берут образец тканей
* Торакоцентез – через стенку грудной клетки вкалывают иглу в плевральную полость, чтобы взять образец жидкости, омывающей лёгкие, в которой ищут раковые клетки
* Торакоскопия – через небольшой разрез в полость грудной клетки вводят торакоскоп (специальная трубочка с видеокамерой на конце) и осматривают как с увеличительным стеклом.
* Медиастиноскопия – через небольшой разрез над грудинной костью в средостение (один из отделов грудной полости) вводят медиастиноскоп и осматривают эту полость.
* Торакотомия – большая операция, когда хирургически открывают грудную клетку.
Онколог
Лобов
Михаил Юрьевич
Стаж 28 лет
Врач-онколог
Записаться на прием
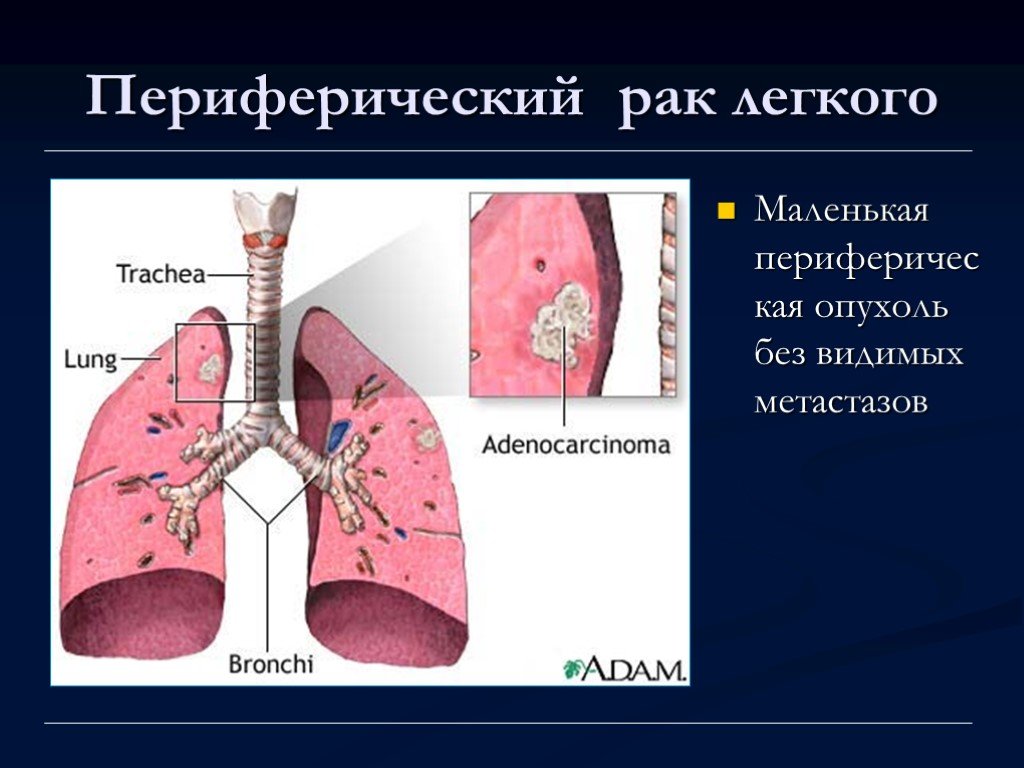
Рак легких представляет собой новообразование, развивающееся из патологически измененных клеток эпителия, выстилающего внутренние поверхности бронхов и бронхиальных желез. Под влиянием определенных условий эпителиальные клетки перестают выполнять свою функцию. Запускается неконтролируемый беспорядочный процесс деления, в результате которого патологическая ткань быстро разрастается, проникает в находящиеся рядом, а затем и в отдаленные органы. Дыхательная функция легких и других пораженных органов постепенно снижается, нарастает интоксикация продуктами распада, и при отсутствии лечения наступает неизбежный летальный исход.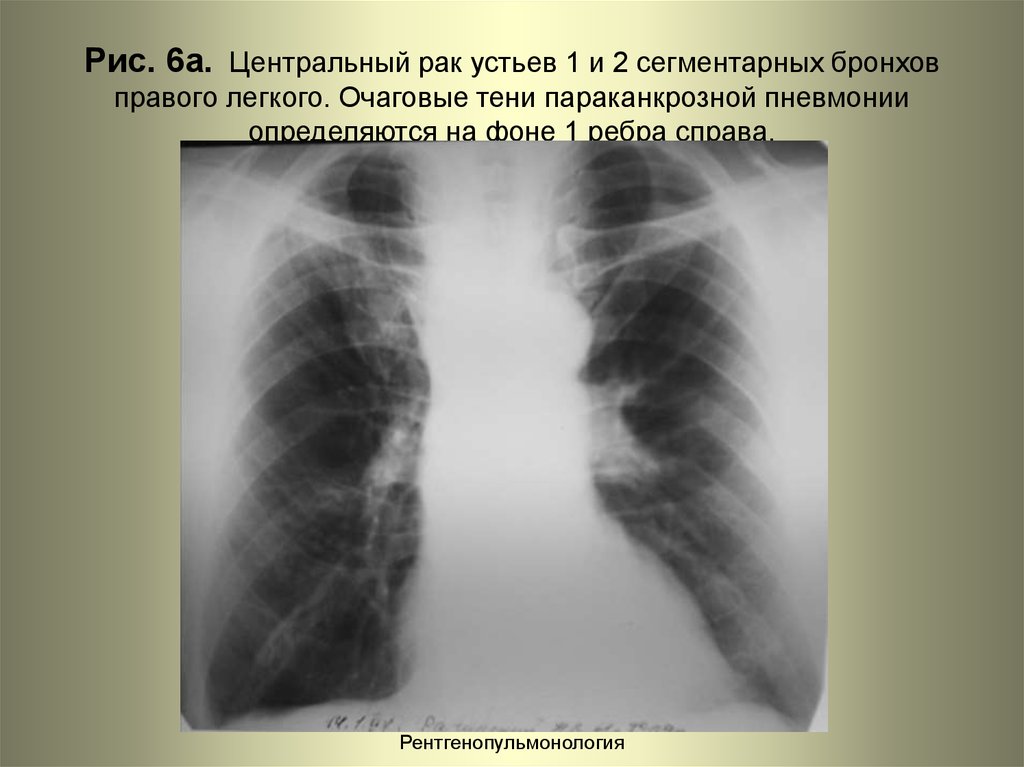
В соответствии с гистологическими признаками онкология легких делится на три группы опухолей:
По расположению различают центральный, периферический и диссеминированный рак легких.
Первые признаки рака легких большинство больных принимает за обычную простуду, поскольку на начальном этапе роста опухоли отсутствуют специфические проявления. По мере увеличения патологического новообразования у пациента появляются:
Симптомы рака легких у мужчин и женщин практические одинаковы. С течением времени перечисленные проявления усиливаются, к ним добавляются:
Если кашель, повышенная температура, усиленное отделение мокроты продолжаются больше двух-трех недель, обязательно следует обратиться к онкологу для обследования.
Хотя причины рака легких и механизмы злокачественного перерождения клеток до сих пор точно не установлены, онкологи хорошо изучили факторы, способствующие развитию заболевания:
Мужчины заболевают в 5-6 раз чаще, чем женщины, так как среди них намного чаще встречаются злостные курильщики и работники вредных производств с высоким уровнем запыления или загазованности.
В онкологии принято различать стадии рака легких по размерам опухоли и степени ее разрастания, распространения на другие органы. Различают четыре основные стадии болезни, в зависимости от которых определяется методика лечения.
Для мелкоклеточных опухолей часто используют отдельную классификацию, состоящую всего из двух стадий – локализованной в пределах одного легкого и распространенной за пределы исходного легкого, в том числе на другие органы.
На ранних стадиях заболевание обычно диагностируют случайно, при изучении флюорографических снимков. При обращении по поводу симптомов рака легких пульмонолог или онколог обычно назначает следующие диагностические процедуры:
рентген легких в нескольких проекциях для первичного выявления опухоли;
КТ грудной клетки для выявления опухоли, точного определения ее размеров, стадии, распространенности и т.д.;
МСКТ органов грудной клетки, чтобы определить точное местоположение, размеры новообразования и другие данные;
фибробронхоскопия – исследование бронхов при помощи эндоскопа с биопсией опухолевой ткани;
трансторакальная биопсия опухоли, выполняемая с проколом грудной стенки;
гистологическое исследование биоптата для определения типа раковых клеток и степени их злокачественности;
анализ крови на онкомаркеры CEA, NSE, CYFRA21-1;
цитологический анализ отхаркиваемой мокроты для выявления злокачественных клеток;
УЗИ брюшной полости для выявления метастазов в другие органы.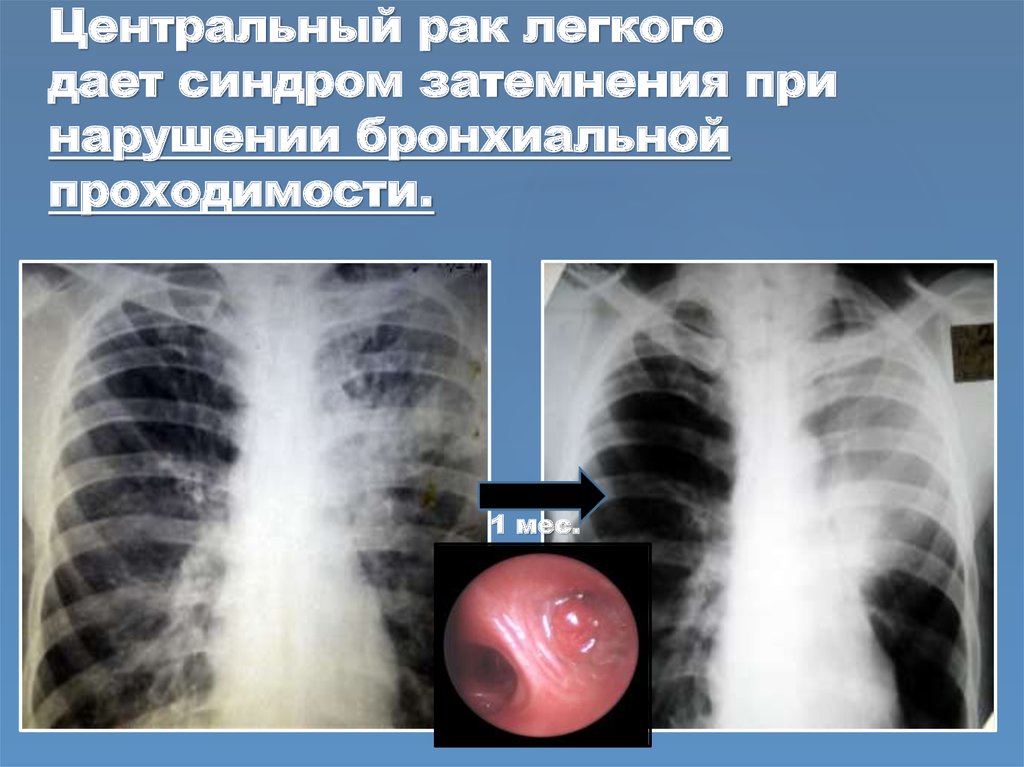
Важнейшее значение для эффективного лечения рака легких имеет раннее обнаружение. В этом случае после удаления злокачественной ткани возможно полное выздоровление и возврат к обычной жизни.
Хирургия. При отсутствии прорастания в другие органы и поражения лимфоузлов в ходе операции удаляют часть или легкое целиком. Хирургическое лечение возможно для пациентов с первой-второй, частично с третьей стадией опухоли. При распространении патологии на другие жизненно важные органы или при общем тяжелом состоянии больного операция невозможна.
Лучевая терапия. Направленное ионизированное излучение, уничтожающее злокачественные клетки, применяют в комплексе с хирургическим вмешательством, химиотерапией и другими методами на всех стадиях: для безоперационного удаления опухоли, уничтожения остаточных клеток и метастазов после операции, чтобы предупредить рецидив или для улучшения состояния неоперабельных больных.
Химиотерапия. Препараты, уничтожающие опухолевые клетки, назначают в комплексе с лучевым лечением до и после операции, а также в неоперабельных клинических случаях.
Таргетная терапия. Современные лекарственные препараты направленного действия применяют для угнетения роста строго определенных типов клеток. Таргетные препараты не уничтожают опухоль, но сдерживают ее рост, благодаря чему улучшаются симптомы рака легких у женщин и мужчин, продлевается срок жизни пациентов на неоперабельной стадии болезни.
Благоприятный исход лечения рака легких достигает 85-90% при обнаружении болезни на первой или второй стадии. Более поздняя диагностика существенно снижает прогноз пятилетней выживаемости. Кроме того, существенное значение имеет гистологический тип опухоли: при мелкоклеточном раке рецидивы возможны в 60-80% клинических случаев. При этой форме заболевания двухлетняя выживаемость составляет около 50%, пятилетняя – не более 15% даже на начальных стадиях.
При этой форме заболевания двухлетняя выживаемость составляет около 50%, пятилетняя – не более 15% даже на начальных стадиях.
Эффективные меры профилактики рака легких заключаются:
Для курящих мужчин старше 40 лет особенно важно ежегодно проходить профилактическое обследование у пульмонолога, выполнять компьютерную томографию грудной клетки.
Восстановление пациентов после операции по удалению части легкого включает:
Если вы нуждаетесь в качественной диагностике рака легких, обратитесь по этому поводу в клинику «Медицина». К вашим услугам – современное томографическое и рентгеновское оборудование, прекрасно оборудованная лаборатория, рентгенологи-диагносты высшей категории. Консультирование и лечение больных проводят опытные онкологи и пульмонологи. Возможны консультации высококвалифицированных эндокринологов, инфекционистов и врачей других специальностей. Лечение проводится в собственном комфортабельном стационаре.
К вашим услугам – современное томографическое и рентгеновское оборудование, прекрасно оборудованная лаборатория, рентгенологи-диагносты высшей категории. Консультирование и лечение больных проводят опытные онкологи и пульмонологи. Возможны консультации высококвалифицированных эндокринологов, инфекционистов и врачей других специальностей. Лечение проводится в собственном комфортабельном стационаре.
Сколько живут с раком легких?
Продолжительность жизни больного зависит от многих факторов, но решающее значение имеет раннее обнаружение и тип клеток, из которых состоит опухоль. При немелкоклеточном раке первой или второй стадии возможность полного выздоровления достигает 85%. Поэтому необходимо ежегодно проходить обследование, чтобы вовремя обнаружить и вылечить тяжелое заболевание.
Как понять, что у тебя рак легких?
Если кашель с мокротой и небольшой температурой, общее недомогание и слабость продолжаются дольше двух-трех недель – это весомый повод для беспокойства.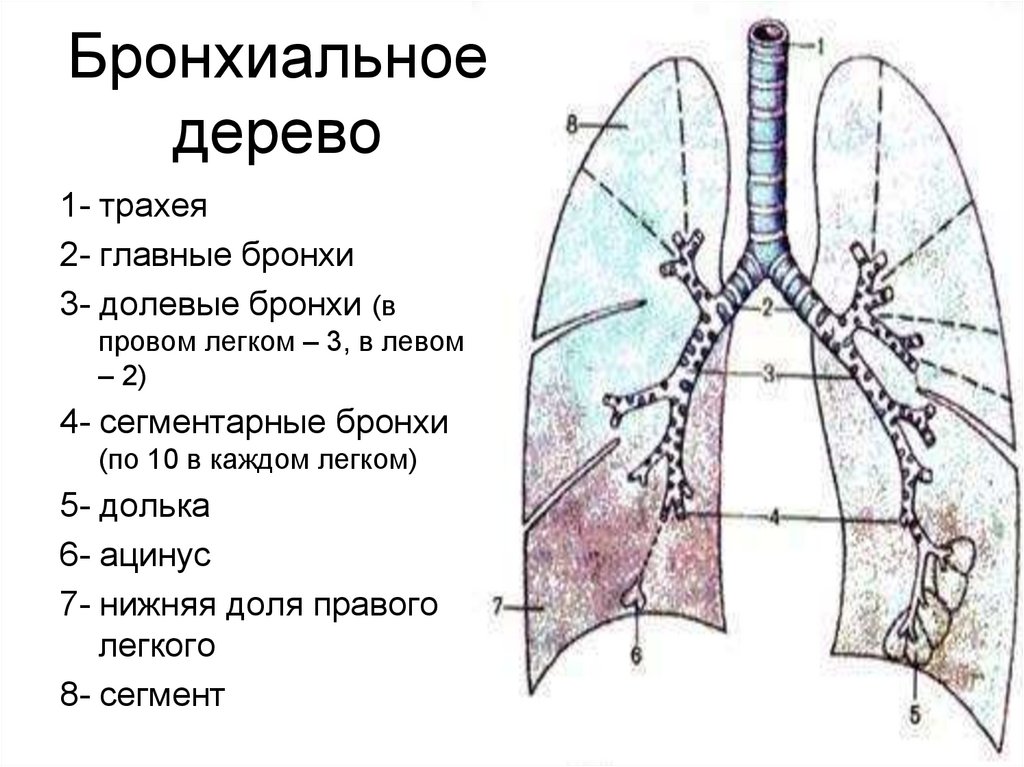 Необходимо как можно скорее обратиться к пульмонологу для обследования легких.
Необходимо как можно скорее обратиться к пульмонологу для обследования легких.
Как облегчить дыхание при раке легких?
Чтобы было легче дышать, старайтесь держать спину прямо. Ложась в постель, подкладывайте под спину и голову несколько подушек, лежите преимущественно на боку в положении полусидя. Научитесь диафрагмальному дыханию и другим дыхательным упражнениям. Чтобы устранить сухость, постоянно споласкивайте рот водой или слабым содовым раствором, пейте больше обычной или минеральной воды.
Внимание!
Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
 В. Редкие заболевания легких: диагностика и лечение / А. В. Аверьянов, В. Н., Лесняк, Е. А. Коган; под ред. А. В. Аверьянова. - Москва: МИА, 2016
В. Редкие заболевания легких: диагностика и лечение / А. В. Аверьянов, В. Н., Лесняк, Е. А. Коган; под ред. А. В. Аверьянова. - Москва: МИА, 2016 Некоторые виды рака легких можно обнаружить с помощью скрининга, но большинство случаев рака легких выявляют, потому что они вызывают проблемы. Фактический диагноз рака легких ставится путем изучения образца клеток легких в лаборатории. Если у вас есть возможные признаки или симптомы рака легких, обратитесь к врачу.
Ваш врач спросит о вашей истории болезни, чтобы узнать о ваших симптомах и возможных факторах риска. Ваш врач также осмотрит вас, чтобы найти признаки рака легких или других проблем со здоровьем.
Если результаты вашего анамнеза и медицинского осмотра указывают на то, что у вас может быть рак легких, будут проведены дополнительные анализы. Они могут включать визуализирующие тесты и/или биопсию легкого.
Визуализирующие обследования используют рентгеновские лучи, магнитные поля, звуковые волны или радиоактивные вещества для создания изображений внутренних органов вашего тела. Визуализирующие исследования могут проводиться по ряду причин как до, так и после постановки диагноза рака легких, в том числе:
Рентген грудной клетки часто является первым тестом, который ваш врач делает для поиска каких-либо аномальных областей в легких. Если вы обнаружите что-то подозрительное, ваш врач может назначить дополнительные анализы.
Если вы обнаружите что-то подозрительное, ваш врач может назначить дополнительные анализы.
Компьютерная томография использует рентгеновские лучи для получения подробных изображений поперечного сечения вашего тела. Вместо того, чтобы делать 1 или 2 снимка, как при обычном рентгене, компьютерный томограф делает много снимков, а затем компьютер объединяет их, чтобы показать срез исследуемой части вашего тела.
Компьютерная томография с большей вероятностью выявит опухоли легких, чем обычный рентген грудной клетки. Он также может показать размер, форму и положение любых опухолей легких и может помочь найти увеличенные лимфатические узлы, которые могут содержать распространившийся рак. Этот тест также можно использовать для поиска образований в надпочечниках, печени, мозге и других органах, которые могут быть связаны с распространением рака легких.
Биопсия иглы под контролем КТ: Если область с подозрением на рак находится глубоко внутри вашего тела, можно использовать компьютерную томографию для направления иглы для биопсии в эту область, чтобы получить образец ткани для проверки на рак.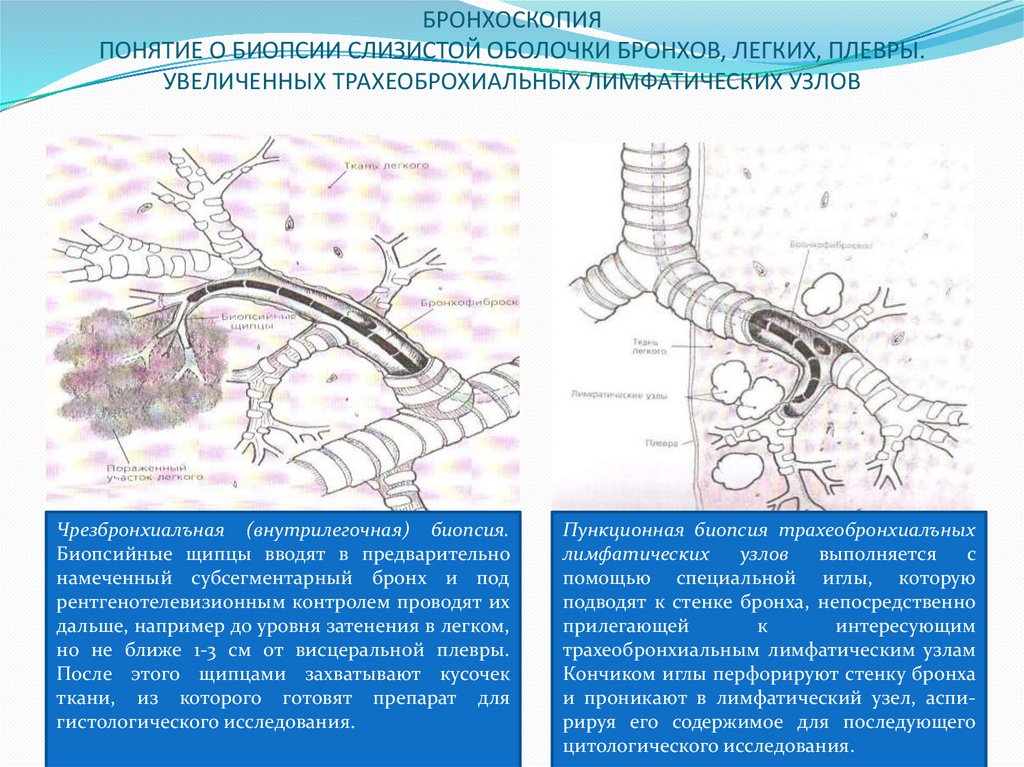
Как и компьютерная томография, МРТ дает подробные изображения мягких тканей тела. Но при МРТ вместо рентгеновских лучей используются радиоволны и сильные магниты. МРТ чаще всего используется для поиска возможного распространения рака легких на головной или спинной мозг.
Для ПЭТ-сканирования в кровь вводится слегка радиоактивная форма сахара (известная как ФДГ), которая собирается в основном в раковых клетках.
ПЭТ/КТ-сканирование: Часто ПЭТ-сканирование сочетается с КТ-сканированием с использованием специального аппарата, который может делать и то, и другое одновременно. Это позволяет врачу сравнить области повышенной радиоактивности на ПЭТ-скане с более детальной картиной на КТ-скане. Этот тип ПЭТ чаще всего используется у пациентов с раком легких.
ПЭТ/КТ могут быть полезны:
 Они могут показать распространение рака на печень, кости, надпочечники или некоторые другие органы. Они не так полезны для изучения головного или спинного мозга.
Они могут показать распространение рака на печень, кости, надпочечники или некоторые другие органы. Они не так полезны для изучения головного или спинного мозга. Для сканирования костей в кровь вводят небольшое количество низкоактивного радиоактивного материала, который собирается в основном в аномальных участках кости. Сканирование костей может помочь определить, распространился ли рак на кости. Но этот тест не требуется очень часто, потому что сканирование ПЭТ обычно может показать, распространился ли рак на кости.
Симптомы и результаты некоторых тестов могут убедительно свидетельствовать о том, что у человека рак легких, но фактический диагноз ставится при исследовании клеток легких в лаборатории.
Клетки можно брать из легочного секрета (слизь, выделяемая при кашле из легких), жидкости, удаленной из области вокруг легкого (плевроцентез), или из подозрительного участка с помощью иглы или хирургического вмешательства (биопсия). Выбор того или иного теста(ов) для использования зависит от ситуации.
Образец мокроты (слизь, выделяемая из легких) исследуется в лаборатории на наличие раковых клеток. Лучший способ сделать это — собирать пробы ранним утром 3 дня подряд. Этот тест с большей вероятностью поможет обнаружить рак, который начинается в основных дыхательных путях легких, например, плоскоклеточный рак легких. Это может быть не так полезно для обнаружения других типов рака легких. Если ваш врач подозревает рак легких, будет проведено дополнительное обследование, даже если в мокроте не будут обнаружены раковые клетки.
Если вокруг легких скопилась жидкость (так называемый плевральный выпот ), врачи могут удалить часть жидкости, чтобы выяснить, не вызвано ли это распространением рака на слизистую оболочку легких (плевру). Накопление также может быть вызвано другими состояниями, такими как сердечная недостаточность или инфекция.
Накопление также может быть вызвано другими состояниями, такими как сердечная недостаточность или инфекция.
При торакоцентезе кожу обезболивают и между ребрами вводят полую иглу для оттока жидкости. Жидкость проверяется в лаборатории на наличие раковых клеток. Другие тесты жидкости также иногда полезны для отличия злокачественного (ракового) плеврального выпота от такового.
Если был диагностирован злокачественный плевральный выпот, который вызывает проблемы с дыханием, торакоцентез может быть повторен для удаления большего количества жидкости, что может помочь человеку лучше дышать.
Врачи часто используют полую иглу для взятия небольшого образца из подозрительного участка (массы). Преимущество пункционной биопсии заключается в том, что она не требует хирургического разреза. Недостатком является то, что они удаляют лишь небольшое количество ткани, а в некоторых случаях количества удаленной ткани может быть недостаточно как для постановки диагноза, так и для проведения дополнительных тестов на раковые клетки, которые могут помочь врачам выбрать противораковые препараты.
Врач использует шприц с очень тонкой полой иглой для забора (аспирации) клеток и небольших фрагментов ткани. Биопсия FNA может быть сделана для проверки наличия рака в лимфатических узлах между легкими.
Транстрахеальная FNA или трансбронхиальная FNA проводится путем введения иглы через стенку трахеи (трахеи) или бронхов (крупные дыхательные пути, ведущие в легкие) во время бронхоскопии или эндобронхиального УЗИ (описано ниже).
У некоторых пациентов биопсия FNA выполняется во время эндоскопического УЗИ пищевода (описано ниже) путем введения иглы через стенку пищевода.
Игла большего размера используется для удаления одного или нескольких небольших образцов ткани. Образцы из основной биопсии часто предпочтительнее, потому что они больше, чем биопсии FNA.
Если подозрение на опухоль находится во внешней части легких, иглу для биопсии можно ввести через кожу на грудной стенке. Область, в которую должна быть введена игла, может быть сначала обезболена местной анестезией. Затем врач вводит иглу в эту область, осматривая легкие с помощью рентгеноскопии (которая похожа на рентген) или компьютерной томографии.
Область, в которую должна быть введена игла, может быть сначала обезболена местной анестезией. Затем врач вводит иглу в эту область, осматривая легкие с помощью рентгеноскопии (которая похожа на рентген) или компьютерной томографии.
Возможным осложнением этой процедуры является утечка воздуха из легкого в месте биопсии в пространство между легким и грудной стенкой. Это называется пневмотораксом . Это может привести к коллапсу части легкого и иногда к проблемам с дыханием. Если утечка воздуха небольшая, она часто проходит без какого-либо лечения. Большую утечку воздуха лечат путем введения плевральной дренажной трубки (небольшой трубки в грудную полость), которая отсасывает воздух в течение дня или двух, после чего она обычно заживает сама по себе.
Бронхоскопия может помочь врачу обнаружить некоторые опухоли или закупорки в крупных дыхательных путях легких, которые часто могут быть подвергнуты биопсии во время процедуры.
Если был обнаружен рак легких, часто важно знать, распространился ли он на лимфатические узлы в пространстве между легкими (средостение) или в другие близлежащие области. Это может повлиять на варианты лечения человека. Для поиска распространения этого рака можно использовать несколько типов тестов.
Это может повлиять на варианты лечения человека. Для поиска распространения этого рака можно использовать несколько типов тестов.
Эндобронхиальное УЗИ можно использовать для осмотра лимфатических узлов и других структур в области между легкими, если необходимо взять биопсию в этих областях.
Эндоскопическое УЗИ пищевода проводится в пищевод, где можно увидеть близлежащие лимфатические узлы, которые могут содержать раковые клетки легких. Биопсия патологических лимфатических узлов может быть взята одновременно с процедурой.
Эти процедуры могут быть выполнены для более непосредственного осмотра и получения образцов из структур средостения (область между легкими). Основное различие между ними заключается в расположении и размере разреза.
A Медиастиноскопия – это процедура, в ходе которой используется трубка с подсветкой, вставленная за грудиной (грудной костью) и перед дыхательным горлом для осмотра и взятия образцов ткани из лимфатических узлов вдоль трахеи и основных областей бронхов. Если при медиастиноскопии невозможно добраться до некоторых лимфатических узлов, может быть выполнена медиастинотомия, чтобы хирург мог напрямую удалить образец биопсии. Для этой процедуры требуется немного больший разрез (обычно длиной около 2 дюймов) между левым вторым и третьим ребрами рядом с грудиной.
Если при медиастиноскопии невозможно добраться до некоторых лимфатических узлов, может быть выполнена медиастинотомия, чтобы хирург мог напрямую удалить образец биопсии. Для этой процедуры требуется немного больший разрез (обычно длиной около 2 дюймов) между левым вторым и третьим ребрами рядом с грудиной.
Торакоскопия может быть выполнена, чтобы выяснить, распространился ли рак на пространство между легкими и грудной стенкой или на слизистую оболочку этих пространств. Его также можно использовать для взятия образцов опухолей из внешних частей легких, близлежащих лимфатических узлов и жидкости, а также для оценки того, прорастает ли опухоль в близлежащие ткани или органы. Эта процедура не часто проводится только для диагностики рака легких, если только другие тесты, такие как пункционная биопсия, не могут получить достаточное количество образцов для постановки диагноза. Торакоскопия также может использоваться как часть лечения для удаления части легкого при некоторых ранних стадиях рака легких.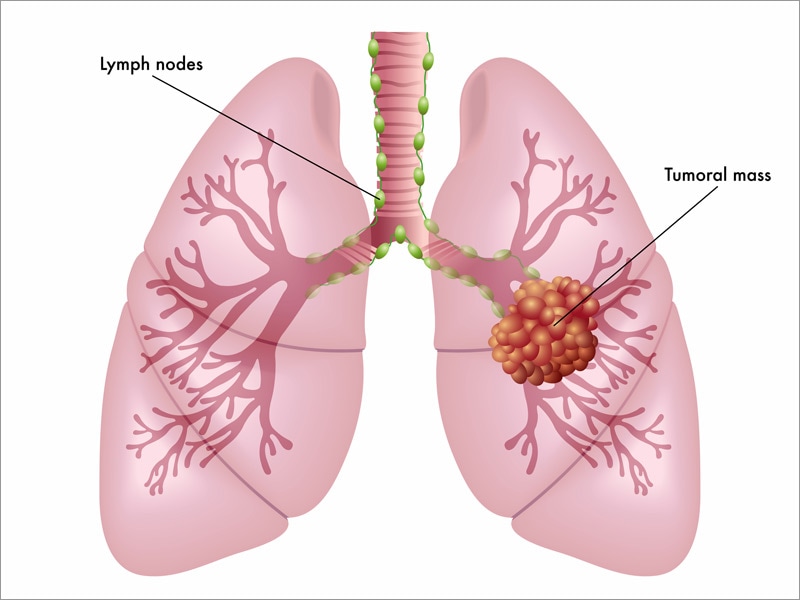 Этот тип операции, известный как видеоассистированная торакальная хирургия (VATS) описана в Хирургия немелкоклеточного рака легкого.
Этот тип операции, известный как видеоассистированная торакальная хирургия (VATS) описана в Хирургия немелкоклеточного рака легкого.
Легочные (или легочные) функциональные тесты (PFT) часто проводятся после диагностики рака легких, чтобы увидеть, насколько хорошо работают ваши легкие. Это особенно важно, если хирургическое вмешательство может быть вариантом лечения рака. Операция по удалению рака легкого может означать удаление части или всего легкого, поэтому важно заранее знать, насколько хорошо работают ваши легкие. У некоторых людей с плохой функцией легких (например, с повреждением легких в результате курения) недостаточно неповрежденных легких, чтобы выдержать удаление даже части легкого. Эти тесты могут дать хирургу представление о том, является ли операция хорошим вариантом, и если да, то сколько легкого можно безопасно удалить.
Существуют различные типы PFT, но все они в основном заставляют вас вдыхать и выдыхать через трубку, соединенную с устройством, измеряющим воздушный поток.
Иногда PFT сочетают с анализом газов артериальной крови . В этом тесте кровь берется из артерии (а не из вены, как в большинстве других анализов крови), поэтому можно измерить количество кислорода и углекислого газа.
Образцы, взятые во время биопсии или других анализов, отправляются в патологоанатомическую лабораторию. Патологоанатом, врач, который использует лабораторные тесты для диагностики таких заболеваний, как рак, изучит образцы и может провести другие специальные тесты, чтобы помочь лучше классифицировать рак. (Раковые заболевания других органов также могут распространяться на легкие. Очень важно выяснить, откуда начался рак, потому что лечение зависит от типа рака.)
Результаты этих анализов описываются в патологоанатомическом отчете, который обычно предоставляется в течение недели. Если у вас есть какие-либо вопросы о результатах вашей патологии или любых диагностических тестах, поговорите со своим врачом. При необходимости вы можете получить второе мнение о вашем патоморфологическом отчете, отправив образцы тканей патологоанатому в другую лабораторию.
При необходимости вы можете получить второе мнение о вашем патоморфологическом отчете, отправив образцы тканей патологоанатому в другую лабораторию.
Дополнительные сведения см. в разделе «Понимание отчета о патологии».
В некоторых случаях, особенно при немелкоклеточном раке легкого (НМРЛ), врачи могут проверить наличие специфических генных изменений в раковых клетках, что может означать, что определенные таргетные препараты могут помочь в лечении рака. Например:
 Некоторые препараты, нацеленные на EGFR, могут быть использованы для лечения НМРЛ с изменениями в EGFR ген , , которые чаще встречаются в определенных группах, таких как некурящие, женщины и азиаты. Но эти препараты, по-видимому, не так полезны для пациентов, у которых раковые клетки имеют изменения в гене KRAS .
Некоторые препараты, нацеленные на EGFR, могут быть использованы для лечения НМРЛ с изменениями в EGFR ген , , которые чаще встречаются в определенных группах, таких как некурящие, женщины и азиаты. Но эти препараты, по-видимому, не так полезны для пациентов, у которых раковые клетки имеют изменения в гене KRAS . 
Эти молекулярные тесты можно проводить на ткани, взятой во время биопсии или операции по поводу рака легкого. Если образец биопсии слишком мал и все молекулярные тесты не могут быть выполнены, тестирование также может быть проведено на крови, взятой из вены, как при обычном заборе крови. Эта кровь содержит ДНК мертвых опухолевых клеток, обнаруженных в кровотоке людей с запущенным раком легких. Получение ДНК опухоли с помощью забора крови иногда называют жидкостная биопсия и может иметь преимущества перед стандартной пункционной биопсией, которая может нести такие риски, как пневмоторакс (коллапс легкого) и одышка.
Эта кровь содержит ДНК мертвых опухолевых клеток, обнаруженных в кровотоке людей с запущенным раком легких. Получение ДНК опухоли с помощью забора крови иногда называют жидкостная биопсия и может иметь преимущества перед стандартной пункционной биопсией, которая может нести такие риски, как пневмоторакс (коллапс легкого) и одышка.
Лабораторные тесты также могут проводиться для поиска определенных белков в раковых клетках. Например, клетки NSCLC могут быть протестированы на наличие белка PD-L1 , который может показать, с большей вероятностью рак будет реагировать на лечение некоторыми иммунотерапевтическими препаратами.
Анализы крови не используются для диагностики рака легких, но они могут помочь получить представление об общем состоянии здоровья человека. Например, их можно использовать, чтобы определить, достаточно ли здоров человек для операции.
Общий анализ крови (CBC) показывает, имеет ли ваша кровь нормальное количество различных типов клеток крови. Например, он может показать, страдаете ли вы анемией (у вас низкое количество эритроцитов), есть ли у вас проблемы с кровотечением (из-за низкого количества тромбоцитов в крови) или вы подвержены повышенному риску инфекций (потому что низкое количество лейкоцитов). Этот тест можно регулярно повторять во время лечения, так как многие противораковые препараты могут воздействовать на кроветворные клетки костного мозга.
Биохимический анализ крови может помочь обнаружить отклонения в некоторых ваших органах, таких как печень или почки. Например, если рак распространился на кости, это может привести к повышению уровня кальция и щелочной фосфатазы.
Бронхоскопия — это процедура, которую врач использует для осмотра легких. Это делается с помощью бронхоскопа , тонкой гибкой трубки с подсветкой и линзой или небольшой видеокамерой на конце.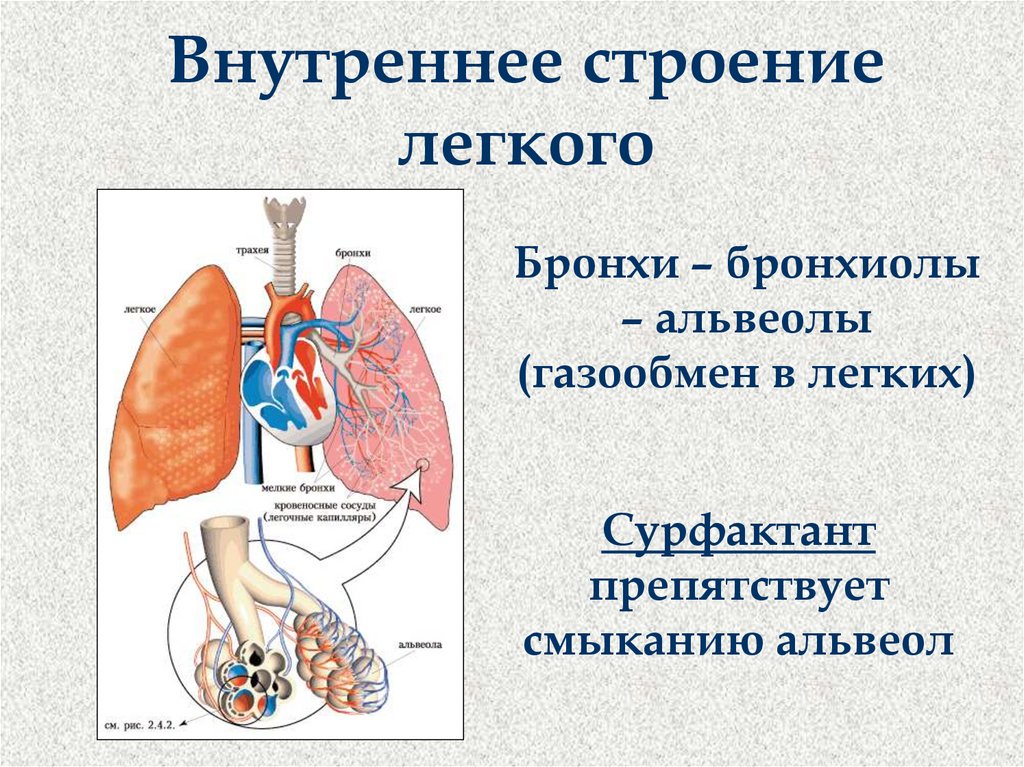 Трубка вводится через нос или рот, в горло, в трахею (трахею) и в дыхательные пути (бронхи и бронхиолы) легких.
Трубка вводится через нос или рот, в горло, в трахею (трахею) и в дыхательные пути (бронхи и бронхиолы) легких.
Есть несколько причин, по которым вам может потребоваться бронхоскопия:
Этот тест можно использовать для поиска причин проблем с дыхательными путями легких (например, кровохарканье).
Бронхоскопия может быть использована для осмотра аномальной области, видимой при визуализирующих исследованиях (таких как рентген грудной клетки или компьютерная томография).
Любые патологические участки в дыхательных путях, которые видны с помощью бронхоскопа, могут быть подвергнуты биопсии , чтобы выяснить, не являются ли они раком. Это делается путем пропускания через бронхоскоп длинных тонких инструментов, таких как маленькие щипцы (пинцеты), полые иглы или щетки для сбора образцов.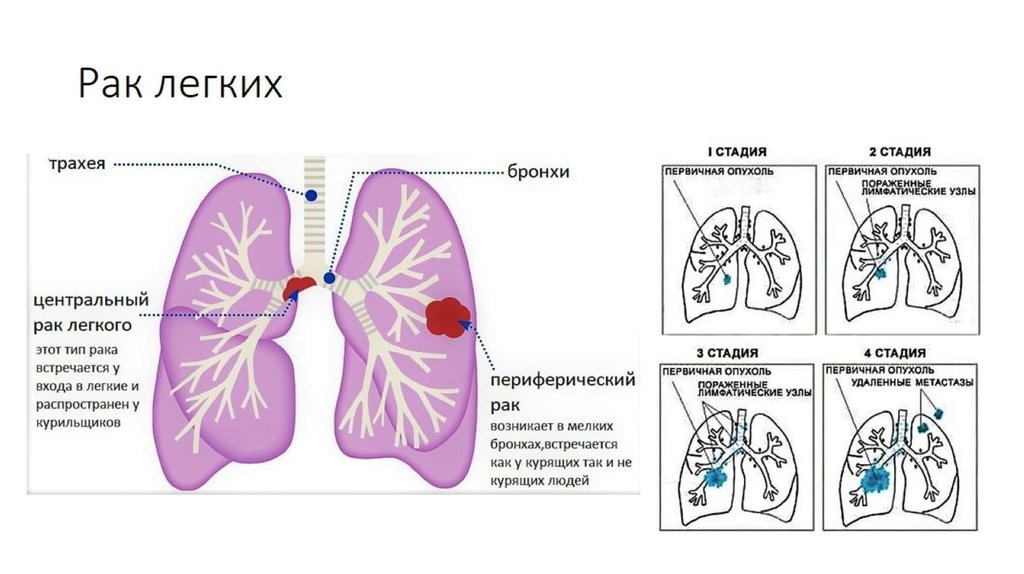 Врач также может взять образцы клеток из слизистой оболочки дыхательных путей, пропуская через бронхоскоп стерильную соленую воду для промывания дыхательных путей, а затем отсасывая жидкость. (Это известно как промывание бронхов 9).0036 .) Затем образцы биопсии исследуют в лаборатории.
Врач также может взять образцы клеток из слизистой оболочки дыхательных путей, пропуская через бронхоскоп стерильную соленую воду для промывания дыхательных путей, а затем отсасывая жидкость. (Это известно как промывание бронхов 9).0036 .) Затем образцы биопсии исследуют в лаборатории.
Бронхоскопия может быть выполнена как часть эндобронхиального ультразвука (EBUS) для осмотра лимфатических узлов и других структур в области между легкими. Для этого теста бронхоскоп оснащен микрофоноподобным инструментом, называемым датчиком, на конце. Он передается в дыхательные пути и может быть направлен в разные стороны для осмотра близлежащих лимфатических узлов и других структур. Преобразователь испускает звуковые волны и улавливает эхо, когда они отражаются от этих структур, и эхо преобразуется в изображение на экране компьютера. Если видны подозрительные области, такие как увеличенные лимфатические узлы, можно провести полую иглу через бронхоскоп и ввести в эти области для получения биопсии. (это известно как трансбронхиальная аспирация иглой или TBNA .)
(это известно как трансбронхиальная аспирация иглой или TBNA .)
Бронхоскопия может использоваться для лечения закупорки дыхательных путей или некоторых других типов проблем с легкими. Например, небольшой лазер , надетый на конец бронхоскопа, можно использовать для выжигания части опухоли, блокирующей дыхательные пути. Или с помощью бронхоскопа можно поместить жесткую трубку, называемую стентом , в дыхательные пути, чтобы они оставались открытыми.
Это общее описание того, что обычно происходит до, во время и после бронхоскопии. Но ваш опыт может немного отличаться, в зависимости от того, почему вы проходите тест, где вы делаете тест и от вашего общего состояния здоровья. Обязательно поговорите со своим лечащим врачом перед проведением этого теста, чтобы вы понимали, чего ожидать, и задавали вопросы, если есть что-то, в чем вы не уверены.
Убедитесь, что ваш врач знает о любых лекарствах, которые вы принимаете, включая витамины, травы и добавки, а также о том, есть ли у вас аллергия на какие-либо лекарства.
Вас могут попросить прекратить прием разжижающих кровь лекарств (включая аспирин) или некоторых других лекарств за несколько дней до исследования. Вас также могут попросить ничего не есть и не пить как минимум за несколько часов до процедуры. Ваш врач или медсестра/медбрат дадут вам конкретные инструкции. Обязательно следите за ними, и задавайте вопросы, если вам что-то непонятно.
Бронхоскопию обычно можно проводить амбулаторно (когда вам не нужно оставаться на ночь в больнице).
Для этого теста вы ляжете на спину на кровать или стол, слегка приподняв голову. Ваш рот (и, возможно, ваш нос) и горло сначала будут опрысканы обезболивающим лекарством. Вам также могут ввести лекарство через вену (в/в), чтобы вы почувствовали себя расслабленным.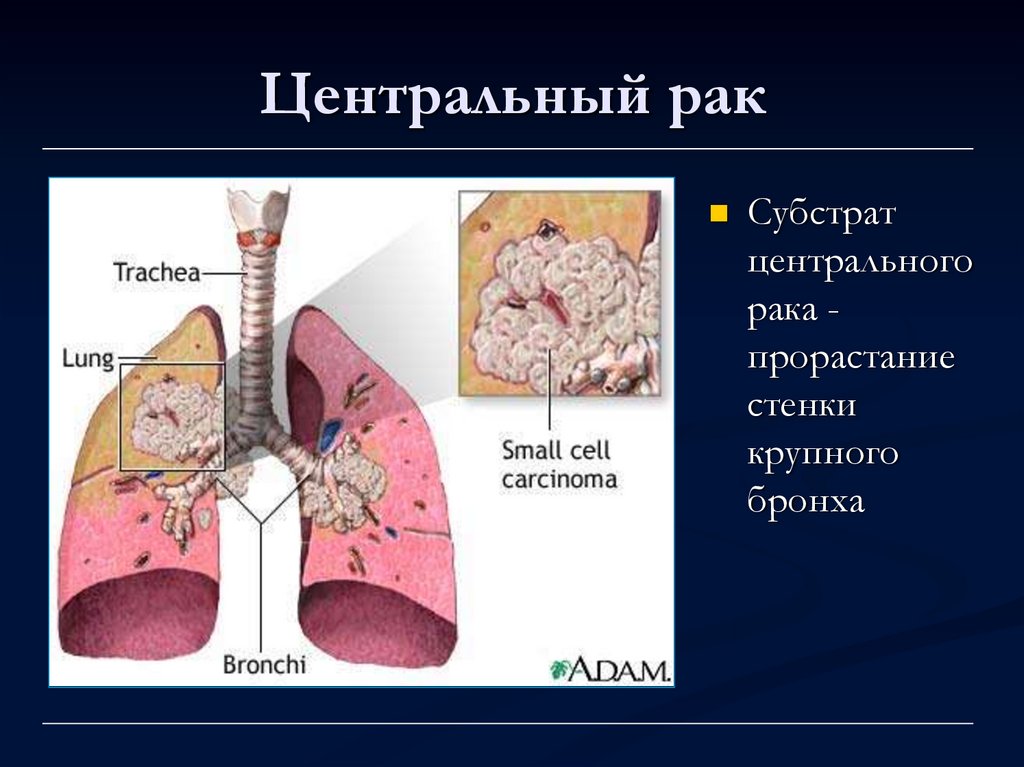 Реже вы можете спать (под общей анестезией) во время теста.
Реже вы можете спать (под общей анестезией) во время теста.
Если вы не спите, введение эндоскопа может сначала вызвать у вас кашель. Это прекратится, когда обезболивающее лекарство начнет действовать.
Процедура обычно занимает около 30 минут, но может занять и больше времени, в зависимости от того, что делается.
После процедуры за вами будут внимательно наблюдать, чтобы убедиться, что у вас нет осложнений. Если вы получили успокоительное, вы можете не помнить процедуру.
Ваш рот и горло, вероятно, онемеют в течение нескольких часов. Вам не разрешат есть и пить, пока онемение не пройдет. Как только онемение пройдет, у вас может появиться боль в горле, кашель или охриплость на следующий день или около того.
Поскольку во время теста вам было использовано седативное средство, вам, скорее всего, придется отвезти его домой после теста. Многие центры не выписывают людей, чтобы они поехали домой на такси или в службе совместного использования, поэтому вам может понадобиться кто-то, кто поможет вам добраться до дома. Если транспортировка может быть проблемой, поговорите со своим поставщиком медицинских услуг о политике вашей больницы или хирургического центра в отношении использования одной из этих услуг. В зависимости от ситуации могут быть и другие ресурсы, чтобы вернуться домой.
Если транспортировка может быть проблемой, поговорите со своим поставщиком медицинских услуг о политике вашей больницы или хирургического центра в отношении использования одной из этих услуг. В зависимости от ситуации могут быть и другие ресурсы, чтобы вернуться домой.
Ваш врач или медсестра должны дать вам конкретные инструкции о том, что вы можете и что не можете делать в течение нескольких часов после теста.
Если биопсия выполнялась как часть процедуры, результаты обычно будут доступны в течение нескольких дней, хотя некоторые анализы образцов биопсии могут занять больше времени. После процедуры вам нужно будет проконсультироваться с врачом, чтобы получить результаты.
Бронхоскопия обычно безопасна, но существует небольшой риск:
Ваш врач может назначить рентген грудной клетки после бронхоскопии, чтобы проверить наличие пневмоторакса (или других проблем с легкими).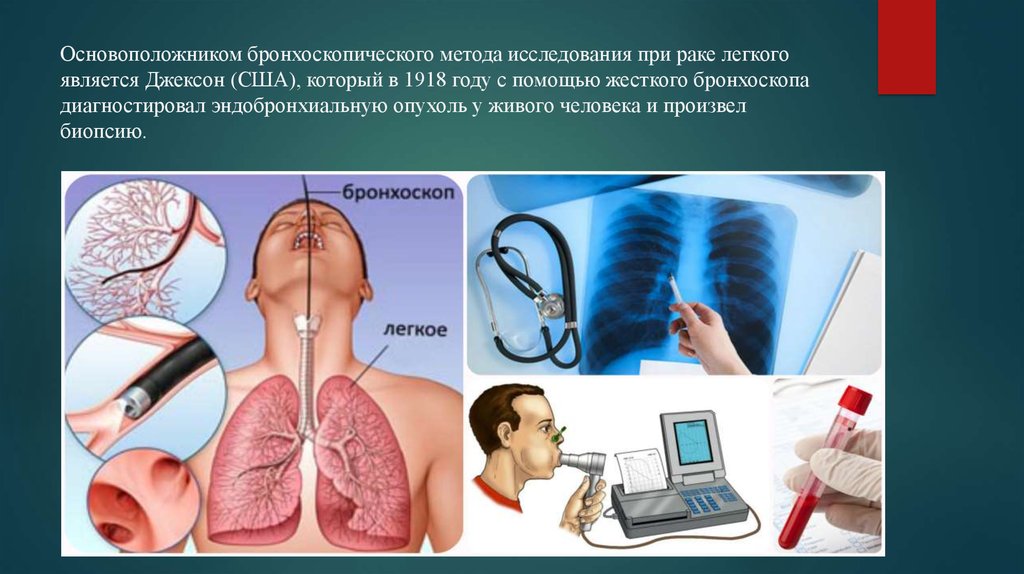 Некоторые проблемы могут исчезнуть сами по себе, но если они вызывают симптомы (например, проблемы с дыханием), возможно, их необходимо лечить.
Некоторые проблемы могут исчезнуть сами по себе, но если они вызывают симптомы (например, проблемы с дыханием), возможно, их необходимо лечить.
Ваш врач или медсестра должны дать вам конкретные инструкции о том, когда вам может понадобиться позвонить в кабинет врача (при таких проблемах, как боль в груди, затрудненное дыхание, кашель с кровью или лихорадка, которая не проходит). Убедитесь, что вы понимаете, когда вам следует позвонить.
Группа медицинского и редакционного контента Американского онкологического общества
Наша команда состоит из врачей и сертифицированных онкологических медсестер с глубокими знаниями в области лечения рака, а также журналистов, редакторов и переводчиков с большим опытом написания медицинских текстов.
Американское торакальное общество. Гибкая бронхоскопия (эндоскопия дыхательных путей). Am J Respir Crit Care Med .