2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Панкреатит — это воспаление поджелудочной железы, оно может протекать очень тяжело и даже угрожать жизни.
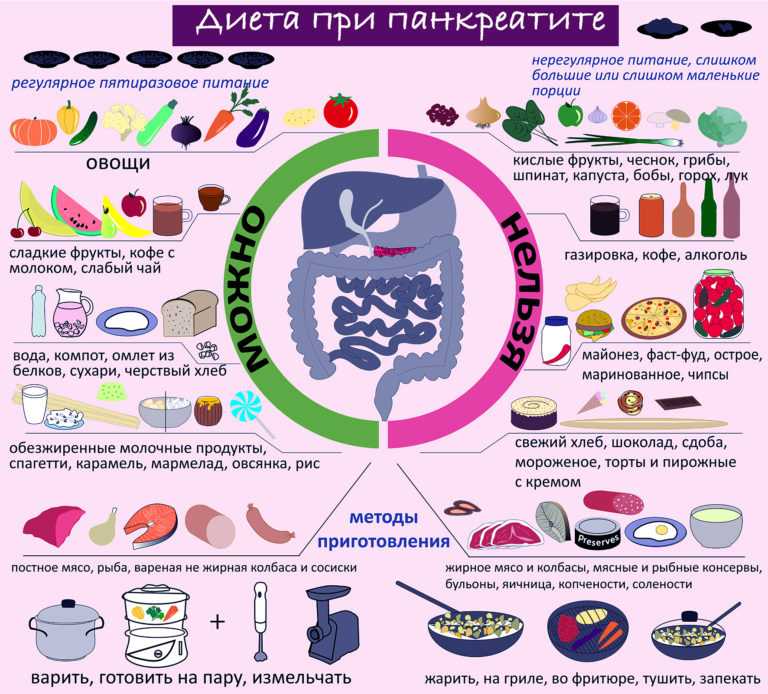
Поджелудочная железа выделяет ферменты, которые необходимы для переваривания и всасывания пищи кишечником. Она также вырабатывает важные гормоны (инсулин, соматостатин и глюкагон) и защищает двенадцатиперстную кишку от кислоты, которая поступает из желудка.
Рисунок 1. Развитие панкреатита. Источник: health.harvard.eduПанкреатит может протекать в двух формах: острой и хронической. При острой происходит неожиданное воспаление поджелудочной железы. Оно может повлечь отмирание органа или его частей и замещение его соединительной тканью и жиром. В лучшем случае острый панкреатит проходит сам: нет необходимости в госпитализации. В худшем — переходит в хроническую форму. При ней структура органа видоизменяется: забиваются протоки, ткань железы покрывается рубцами.
Известны случаи рецидивирующего панкреатита. Его особенностями являются острые боли, но уже на фоне изменившейся структуры поджелудочной.
Обычно симптомы проявляются после чрезмерного употребления спиртных напитков и жирной пищи. Для панкреатита характерны:
При хронической форме боль может быть тупой и ноющей посередине живота. Если возникает рецидивирующий панкреатит, то острая боль возвращается. Со временем боль замещается недостатком ферментов, что приводит к вздутию живота после приема пищи. Хроническую форму может сопровождать сниженный аппетит и потеря способности тонкой кишки всасывать питательные вещества (мальабсорбция). С калом выходит много жира; он имеет неприятный запах, светлее нормального и с жирными пятнами. Эта форма также чревата образованием ложных кист в железе, которые увеличивают риск рака поджелудочной.
Хроническую форму может сопровождать сниженный аппетит и потеря способности тонкой кишки всасывать питательные вещества (мальабсорбция). С калом выходит много жира; он имеет неприятный запах, светлее нормального и с жирными пятнами. Эта форма также чревата образованием ложных кист в железе, которые увеличивают риск рака поджелудочной.
Панкреатит — болезнь, ставящая под угрозу нормальное функционирование всего организма. Если после обильной трапезы с алкогольными напитками и жирной пищей возникла сильная боль в верхней части живота, следует немедленно обратиться к врачу. Болевые ощущения могут усиливаться при движении и кашле. Отдавать может в левую лопатку, поясницу и плечо. Важно не пить обезболивающие: они могут помешать определить реальную причину болей.
Подход к лечению панкреатита различается в зависимости от формы болезни. При острой тяжелой форме панкреатита, когда есть боль и постоянная рвота, пациента госпитализируют. При хронической болезни и при отсутствии рецидивов госпитализация не требуется, врачи борются с причиной болезни с помощью препаратов.
При хронической болезни и при отсутствии рецидивов госпитализация не требуется, врачи борются с причиной болезни с помощью препаратов.
После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
При более тяжелом состоянии пациента и распространенном поражении железы прибегают к альтернативной тактике лечения, которая включает:
Удаление железы — крайняя мера, к ней прибегают в ситуации, когда орган уже не восстановить. Жить без железы можно, но придется искусственно поддерживать ее функции: принимать инсулин, ферментные препараты и соблюдать очень строгую диету.
Медицинские препараты играют важную роль в лечении панкреатита. Они несут в себе сразу несколько функций:
Набор прописанных препаратов может быть велик, важно четко следовать инструкциям врача и принимать все необходимые лекарства вовремя.
Рисунок 2. Органайзер для лекарств. Источник: freepik.comОстрый панкреатит у беременных — редкое явление. Исследования говорят лишь о трех случаях из 10 000. Тем не менее с течением беременности риск развития заболевания увеличивается. Поэтому подходить к лечению таких пациентов следует очень осторожно.
Исследования говорят лишь о трех случаях из 10 000. Тем не менее с течением беременности риск развития заболевания увеличивается. Поэтому подходить к лечению таких пациентов следует очень осторожно.
Среди врачей нет согласия в вопросе применения антибиотиков в период беременности. При выборе медикамента врач принимает во внимание тяжесть болезни, сопутствующие осложнения, срок беременности. В ряде случаев положительный исход для матери служит решающим фактором в назначении антибиотикотерапии, даже несмотря на риски нарушения развития плода. При отсутствии инфекции в желчных протоках, как правило, антибиотики не назначают.
Легкая форма панкреатита может пройти сама. Врач назначает антигиперлипидемические препараты, инсулин, гепарин и диету. В тяжелых случаях заходит вопрос о прерывании беременности. Решение зависит от множества факторов и принимается врачом в каждом индивидуальном случае.
Венозные катетеры для парентерального питания могут вызвать осложнения беременности. Предпочтение отдается энтеральному питанию с помощью трубки, которая проходит через нос и пищевод в кишечник.
Предпочтение отдается энтеральному питанию с помощью трубки, которая проходит через нос и пищевод в кишечник.
Врачи сходятся во мнении, что панкреатит у детей сложно диагностировать. Причины его появления отличаются от случаев со взрослыми, но сама болезнь поддается лечению лучше.
Чаще всего панкреатит у детей возникает на фоне других заболеваний. Так, причинами могут стать воспаления других органов: желудка и двенадцатиперстной кишки (гастродуоденит), желчного пузыря (холецистит), кишечника (энтероколит), или язвенная болезнь. Среди других причин — применение некоторых медикаментов, анатомические особенности желудочно-кишечного тракта и травмы живота.
Лечение направлено на устранение причины заболевания и предотвращение опасных последствий. Детям назначают те же препараты, что и взрослым. Дозировку каждого медикамента определяет врач.
Диета — основа лечения детского панкреатита. Переедание или неправильное питание (чрезмерное количество консервированной и жирной пищи) могут спровоцировать воспаление.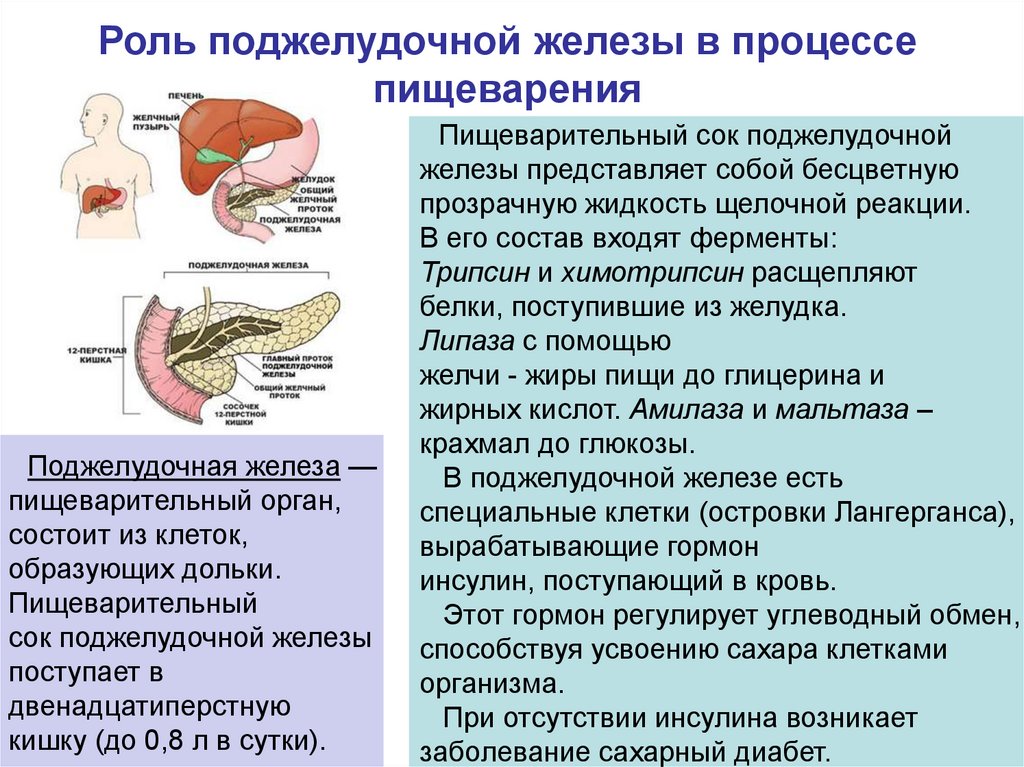 Важно соблюдать дробное питание небольшими порциями, лимитировать количество жиров, сахара и соли, абсолютно исключить из рациона жареные и маринованные продукты, сладкую газированную воду, шоколад и мороженое. Более подробно о питании при панкреатите читайте в статье «Диета при панкреатите».
Важно соблюдать дробное питание небольшими порциями, лимитировать количество жиров, сахара и соли, абсолютно исключить из рациона жареные и маринованные продукты, сладкую газированную воду, шоколад и мороженое. Более подробно о питании при панкреатите читайте в статье «Диета при панкреатите».
Основная задача при лечении панкреатита — избавиться от причины, вызвавшей воспаление, и предотвратить наступление осложнений. Поэтому врачи прописывают целый курс таблеток, которые должны помочь пищеварительной системе справится со сбоем (рис. 3).
Рисунок 3. Для лечения панкреатита используют лекарства разной направленности действия. Источник: МедПорталДля купирования боли и спазмов мускулатуры назначают спазмолитики. Они могут вводиться внутримышечно или внутривенно. К основным относят те, которые содержат дротаверин, мебеверин, пинаверия бромид, м-холинолитики (метоциния йодид, атропин).
При панкреатите железа не способна производить ферменты, необходимые для пищеварения. Поэтому пациент должен получать их извне. Кроме того, введение ферментов позволяет железе снизить их выработку и отдохнуть. Ферменты назначают только при отсутствии обострения. Они разделяются на те, которые содержат панкреатин (с компонентами желчи и без), и те, в состав которых входят лишь компоненты растительного происхождения (симетикон, химопапаин).
Поэтому пациент должен получать их извне. Кроме того, введение ферментов позволяет железе снизить их выработку и отдохнуть. Ферменты назначают только при отсутствии обострения. Они разделяются на те, которые содержат панкреатин (с компонентами желчи и без), и те, в состав которых входят лишь компоненты растительного происхождения (симетикон, химопапаин).
При остром панкреатите происходит интоксикация организма. Ферменты накапливаются в поджелудочной и вместо того, чтобы отправиться дальше в двенадцатиперстную кишку, поступают в кровь. Для очищения организма и снятия нагрузки с поджелудочной используют антиферментные препараты. Их пьют в первые 5 суток от начала заболевания. Основное действующее вещество таких препаратов — апротинин.
Важно! Ферментные препараты обязательно нужно пить во время каждого приема пищи. Ферментный препарат, его дозировку и длительность лечения определяет только врач. Ни в коем случае нельзя принимать ферменты при острой боли. Такая боль говорит об ухудшении воспаления в поджелудочной.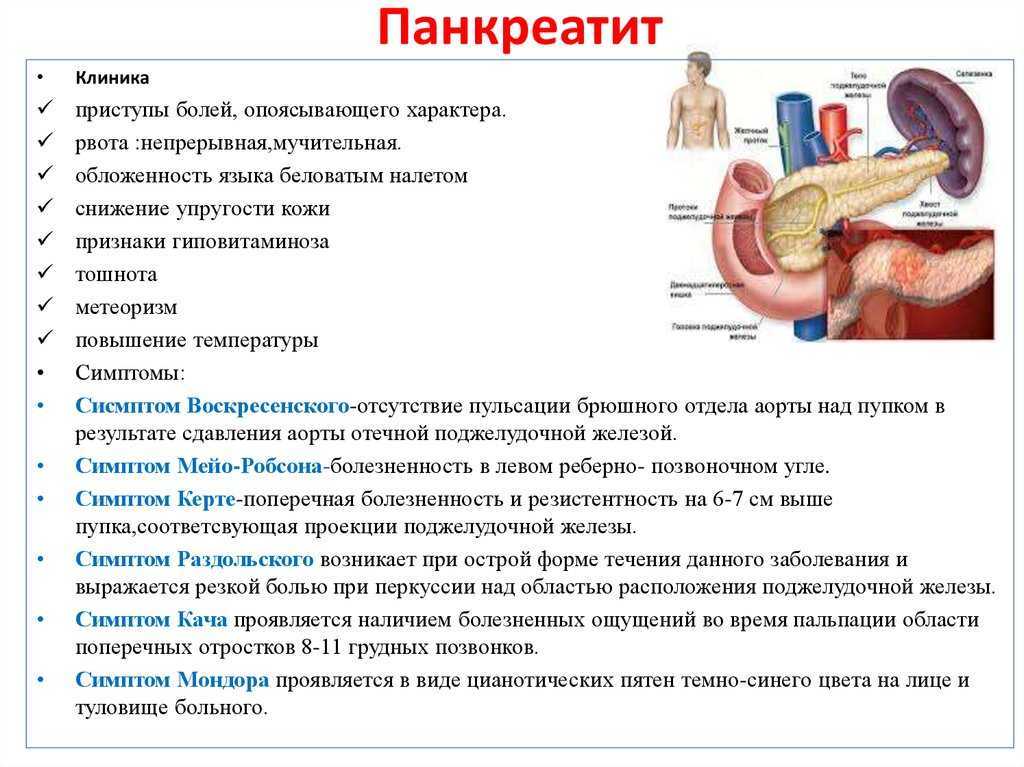 Прием ферментов в этом случае приведет к усилению внутрипротокового давления, в дальнейшем — к закупорке сосудов и некрозу.
Прием ферментов в этом случае приведет к усилению внутрипротокового давления, в дальнейшем — к закупорке сосудов и некрозу.
Соляная кислота, которая содержится в желудочном соке, запускает работу поджелудочной железы. Чем больше этой кислоты, тем активнее работает железа. При панкреатите повышенная активность органа приводит к болям и осложнениям. Для снижения кислотности в желудке применяют антацидные препараты. Они содержат алгелдрат и магния гидроксид, которые нейтрализуют желудочную кислоту. Предпочтение врачи отдают препаратам в жидком виде.
Антисекреторные препараты снижают выработку соляной кислоты, которая содержится в желудочном соке. Ее чрезмерное количество приводит к тому, что щелочный секрет поджелудочной не способен нейтрализовать кислотность среды. Именно щелочная среда предоставляет наилучшие условия для пищеварения, поэтому ее восстановление — одна из задач при борьбе с панкреатитом. Другая функция таких препаратов — оказывать цитопротективное действие. Они увеличивают секрецию защитной слизи, усиливают кровоток в органы пищеварительной системы и способствуют заживлению рубцов.
Они увеличивают секрецию защитной слизи, усиливают кровоток в органы пищеварительной системы и способствуют заживлению рубцов.
Это антигистаминные антисекреторные средства. Их действие направлено на предотвращение возбуждения Н2-рецепторов, которые стимулируют работу всех желез: слюнных, желудочной, поджелудочной. Они снижают кислотность желудочного сока, задерживают выработку соляной кислоты и пепсина, который расщепляет белок. К ним относят препараты, содержащие фамотидин, ранитидин и др.
Лекарственные средства, назначение которых — блокировать работу находящегося в слизистой желудка протонного насоса и тем самым уменьшить кислотность желудка путем уменьшения выработки соляной кислоты. Той самой кислоты, которая необходима для пищеварения, но в больших количествах приводит к гастриту, а затем и к язве. Такие средства являются производными бензимидазола. Сюда входят препараты, содержащие омепразол, пантопразол, лансопразол и др.
В зависимости от формы и фазы заболевания в каждом индивидуальном случае на основании симптомов и результатов анализов врач назначает дополнительные препараты.
Для борьбы с воспалением и гноем, а также для предотвращения серьезных последствий в виде некроза, сепсиса и абсцесса, необходимы антибиотики и противомикробные средства. Длительность курса обычно не превышает 7–14 дней. Обычно применяют карбапенемы, цефалоспорины, фторхинолоны, метронидазол. В стационаре такие препараты вводят парентерально (внутримышечно или внутривенно).
Недостаточность пищеварения, как правило, сопровождается нехваткой витаминов. Перед тем, как назначить витаминные препараты, врачи обязательно направляют на анализ, чтобы выяснить, каких именно витаминов не хватает. Как правило, прописывают жирорастворимые витамины А, D, Е и К, так как именно они отвечают за метаболизм белков, жиров и углеводов. Они также помогают ферментам в их работе и защищают от рака поджелудочной железы.
Помимо антибиотиков, врачи прописывают нестероидные противовоспалительные средства и анальгетики. В частности, ненаркотические анальгетики (диклофенак, пироксикам, мелоксикам, метамизол натрия и др.). Они снимают воспаление и боль.
Желчнокаменная болезнь — одна из основных причин возникновения панкреатита. Поэтому желчегонные вещества, позволяющие предотвратить застой желчи и уменьшить нагрузку на поджелудочную, находятся в списке лекарств для борьбы с этой болезнью. Нужно иметь в виду, что при остром панкреатите и обострении хронической формы желчегонные препараты противопоказаны. Их принимают только в период ремиссии.
Применение препаратов железа при лечении панкреатита не является распространенной практикой. В ряде случаев прием ферментных препаратов может приводить к ухудшению всасывания железа и, следовательно, его недостатку в организме. По другим данным, потребление препаратов железа пациентами после перенесенного острого панкреатита влияло на углеводный обмен.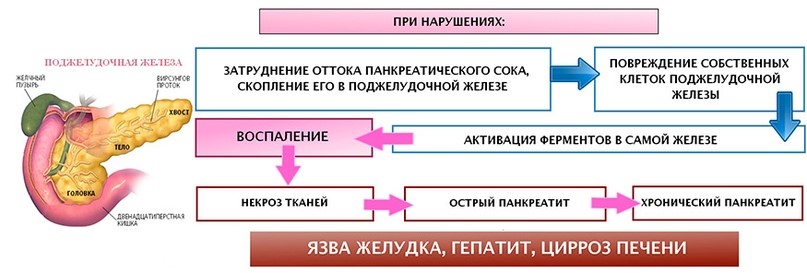
В дополнение к базовому комплексу лечения прописывают бифидо- и лактобактерии. Они призваны восстановить микрофлору особенно после приема антибиотиков. Такие препараты являются профилактикой дисбактериоза, при котором нарушается микробный состав кишечника.
В виде капельниц назначают инфузионные растворы. Такая терапия направлена на поддержание водно-электролитного состава. Сюда входят коллоидные и кристалловидные растворы. Они восполняют потери энергии, белка и плазмы.
Для очищения организма от токсинов используют плазмаферез. При этой процедуре кровь — забирается, плазма пациента, которая и содержит токсины, — отфильтровывается, а обратно возвращается донорская плазма.
При панкреатите строго противопоказано любое самолечение, даже прием обезболивающих препаратов. Врач определяет способ лечения, подбирает лекарства и их дозировку строго индивидуально для каждого пациента. Длительность лечения зависит от формы заболевания, его тяжести, а также от реакции организма пациента на тот или иной препарат. Важно не забывать о лекарстве: принимать медикаменты регулярно и в строго отведенное для них время.
Длительность лечения зависит от формы заболевания, его тяжести, а также от реакции организма пациента на тот или иной препарат. Важно не забывать о лекарстве: принимать медикаменты регулярно и в строго отведенное для них время.
Лекарства от панкреатита, как и любые медикаменты, могут приводить к осложнениям. Антибиотики — к расстройству пищеварения, нестероидные противовоспалительные препараты — к осложнениям со стороны желудочно-кишечного тракта и сердечно-сосудистой системы. Ферментные препараты могут вызывать аллергию и приводить к недостатку железа. Антисекреторные, хоть и считаются препаратами с минимум побочных эффектов, могут вызывать синдром отмены: появление изжоги, а иногда и болей в грудине после прекращения их приема. Даже витамины, если принимать их неумеренно и без предварительной сдачи анализов, могут стать не просто бесполезной, но и опасной добавкой.
Длительность приема лекарств определяет врач.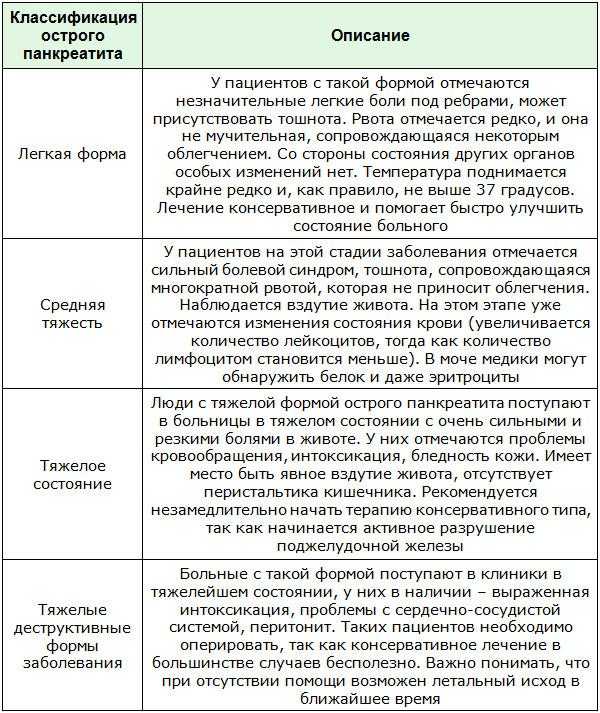 На продолжительность лечения влияет то, в какой форме протекает болезнь, проводились ли дренажные процедуры и операция, имеются ли последствия. Как правило, при острой легкой форме панкреатита длительность лечения составляет 3–5 дней. Антибиотики следует пить в течение 7–14 дней. Ферментная терапия длится 2–3 месяца и может быть продолжена после перерыва в один-два месяца.
На продолжительность лечения влияет то, в какой форме протекает болезнь, проводились ли дренажные процедуры и операция, имеются ли последствия. Как правило, при острой легкой форме панкреатита длительность лечения составляет 3–5 дней. Антибиотики следует пить в течение 7–14 дней. Ферментная терапия длится 2–3 месяца и может быть продолжена после перерыва в один-два месяца.
Вероятность излечения от панкреатита зависит от формы болезни и ее причины. Бывает, легкая форма вызвана обильной жирной пищей или употреблением алкоголя. В этом случае воспаление может пройти самостоятельно, не оставив следов: избыточная жидкость вокруг органа не образуется, протоки не будут заблокированы, а значит ферменты в железе не накопятся.
Другое дело — алкоголизм, осложнения желчнокаменной болезни, наличие воспалений или опухолей в других органах пищеварительной системы. Панкреатит как сопутствующее заболевание требует строгого врачебного контроля. Если ситуация запущенная: изменена структура органа или происходит отмирание ее части (панкреонекроз), то о вылечивании речи не идет. Пройдя курс обязательной лекарственной терапии, пациентам предстоит поддерживающая терапия, строгая диета, полный отказ от алкоголя и курения. По мнению врачей, наблюдать за пациентом нужно в течение не менее трех месяцев. Хорошей привычкой станет физическая нагрузка. Физкультура улучшает обменные процессы, помогает контролировать вес и очищает от токсинов.
Пройдя курс обязательной лекарственной терапии, пациентам предстоит поддерживающая терапия, строгая диета, полный отказ от алкоголя и курения. По мнению врачей, наблюдать за пациентом нужно в течение не менее трех месяцев. Хорошей привычкой станет физическая нагрузка. Физкультура улучшает обменные процессы, помогает контролировать вес и очищает от токсинов.
Поджелудочная железа несет две важные функции: выработку гормонов и производство панкреатической жидкости, которая содержит ферменты, необходимые для пищеварения. Воспаление поджелудочной железы способно вывести из строя не только саму железу, но и другие важные органы. Лечение делится на консервативное с помощью медикаментов и оперативное, включающее хирургическое вмешательство.
Медикаментозная терапия призвана предотвратить дальнейшее воспаление, наладить нормальную работу поджелудочной и других органов, восстановить водно-электролитный и щелочной баланс. К основным препаратам относят спазмолитики для снятия боли, ферменты — чтобы дать поджелудочной отдых, антациды и антисекреторные — для контроля кислотности и восстановления щелочной среды. При наличии осложнений прописывают антибиотики. К дополнительным препаратам относят витамины, бифидо- и лактобактерии и желчегонные.
При наличии осложнений прописывают антибиотики. К дополнительным препаратам относят витамины, бифидо- и лактобактерии и желчегонные.
Только врач может определить, какой препарат следует назначить, продолжительность курса его применения и дозировку. Жизненно необходимо отказаться от алкоголя и курения и строго придерживаться диеты.
 акад. И.П. Павлова. Лечение острого панкреатита. Авторы С. Ф. Багненко, Н. В. Рухляда, А. Д. Толстой, В. Р. Гольцов.
акад. И.П. Павлова. Лечение острого панкреатита. Авторы С. Ф. Багненко, Н. В. Рухляда, А. Д. Толстой, В. Р. Гольцов.Панкреатит (воспаление поджелудочной железы)
Панкреатит — острое или хроническое воспаление поджелудочной железы. При панкреатите происходят воспалительные изменения и распад ткани поджелудочной железы.
Панкреатитом, по данным специалистов, чаще всего болеют женщины, а также пожилые люди и склонные к полноте. Острый панкреатит может переходить в хроническое состояние. Хронический панкреатит сопровождается болями, отрыжкой, тошнотой, испражнениями непереваренной пищи.
Причины панкреатита
Воспаление поджелудочной железы возникает, если проток железы перекрывается камнями из желчного пузыря, опухолью или кистой. В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
Скопившиеся панкреатические ферменты воздействуют на ткани самой железы, а поджелудочная железа включается в процесс самопереваривания. Это может привести к полному разрушению ткани железы, а также расположенных поблизости кровеносных сосудов и других органов брюшной полости.
Симптомы панкреатита
Как правило, при возникновении панкреатита человека мучают боли в животе – постоянные, тупые или режущие.
С развитием заболевания боли нарастают, иногда приводят к шоку. Локализация — высоко под ложечкой, в правом или левом подреберье, при поражении всей железы носят опоясывающий характер. Возможна частая рвота, не приносящая облегчения. В рвотных массах наблюдается примесь желчи.
Кроме того, общее состояние больного быстро ухудшается: повышается температура тела, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, далее приобретают землисто-серый цвет, черты лица заостряются.
Острый панкреатит: опасно для жизни!
В некоторых случаях при остром панкреатите необходима операция. Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Симптомы хронического панкреатита
Все другие симптомы схожи с симптомами острого панкреатита.
Лечение панкреатита
Больному, которому поставлен диагноз «острый панкреатит», стоит знать: лечение, начатое в первые часы обострения, может остановить воспаление на начальных этапах.
В первые 3-4 дня назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), лед на живот. При упорной рвоте иногда показано откачивание содержимого желудка через зонд с последующим введением щелочных питьевых растворов. В лечении острого панкреатита чрезвычайно важно интенсивное наблюдение, голод, введение назогастрального зонда для постоянной откачки желудочного содержимого, питание только парентеральное (глюкоза, электролиты, аминокислоты и тому подобное), введение спазмолитических препаратов и наркотических обезболивающих, назначение антибиотиков широкого спектра действия (цефалоспорины, ампициллин), соматостатин.
Дальнейшая терапия включает в себя средства, регулирующие желудочную секрецию, ферментные и антимикробные препараты. Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Обратите внимание! Полного выздоровления при хроническом панкреатите не наступает. Задачей терапии является предупреждение дальнейшего разрушения железы. В комплекс лечебных мероприятий входят: исключение алкоголя и кофеина; употребление нежирной легкой пищи; прием панкреатических ферментов, витаминных препаратов и лечение диабета, если он имеется.
Рекомендации по питанию при панкреатите
Панкреатит может привести к очень тяжелым осложнениям и последствиям!
|
Первичный прием врача гастроэнтеролога (сбор анамнеза, назначение необходимого обследования для постановки диагноза, (постановка первичного диагноза) ЦЕНА: 1500 |
|
Повторный осмотр врача гастроэнтеролога (постановка диагноза, назначение необходимого курса лечения) ЦЕНА: 1500 |
Вернуться назад
Лечение хронического панкреатита направлено на то, чтобы помочь контролировать состояние и уменьшить любые симптомы.
Самое важное, что вы можете сделать, — это бросить употреблять алкоголь, даже если он не является причиной вашего заболевания. Это предотвратит дальнейшее повреждение поджелудочной железы и может уменьшить боль.
Если вы продолжите употреблять алкоголь, скорее всего, вы почувствуете боль, которая помешает вам заниматься повседневными делами, а также с большей вероятностью разовьются осложнения.
Некоторые люди с хроническим панкреатитом имеют зависимость от алкоголя и нуждаются в помощи и поддержке, чтобы бросить пить. Обратитесь к своему терапевту, если это относится к вам.
Лечение алкогольной зависимости включает:
Подробнее о лечение злоупотребления алкоголем.
Если вы курите, бросьте. Курение может ускорить повреждение, вызванное хроническим панкреатитом, что повышает вероятность того, что ваша поджелудочная железа перестанет работать раньше.
Вы можете использовать средства против курения, такие как никотинзаместительная терапия (НЗТ) или бупропион – лекарство, используемое для уменьшения тяги к сигаретам.
Обратитесь к врачу общей практики за помощью и советом, как бросить курить. Они могут направить вас в службу поддержки NHS по отказу от курения, или вы можете позвонить на горячую линию NHS по отказу от курения по телефону 0300 123 1044 (только для Англии) для получения дополнительной консультации.
Узнайте больше о том, как бросить курить.
Поскольку хронический панкреатит может повлиять на вашу способность переваривать определенные продукты, вам может потребоваться изменить свой рацион.
Врач общей практики может дать вам рекомендации по питанию, или вы можете попросить его или врача вашей больницы направить вас к диетологу, который составит подходящий план питания.
Обычно рекомендуется низкожировая, высокобелковая, высококалорийная диета с добавками жирорастворимых витаминов. Но не вносите изменения в свой рацион без консультации со специалистом в области здравоохранения.
Вам могут давать ферментные добавки поджелудочной железы, чтобы помочь вашей пищеварительной системе работать более эффективно.
Побочные эффекты этих добавок включают диарею, запор, плохое самочувствие, рвоту и боли в животе. Обратитесь к врачу общей практики, если вы испытываете побочные эффекты, так как вам может потребоваться скорректировать дозировку.
Стероидные лекарства рекомендуются людям с хроническим панкреатитом, вызванным проблемами с иммунной системой, поскольку они помогают уменьшить воспаление поджелудочной железы.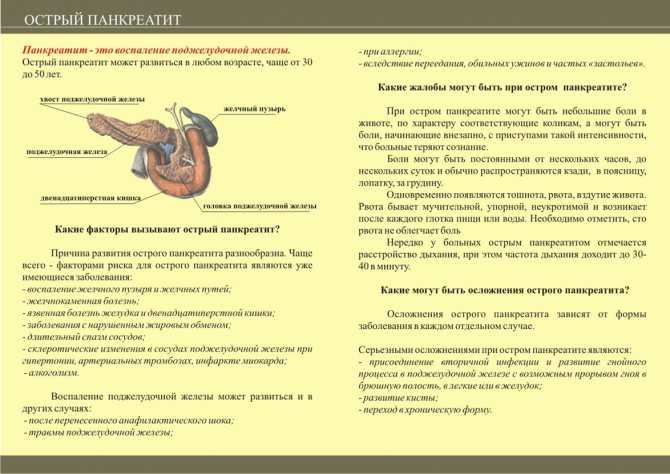
Однако прием стероидных препаратов в течение длительного времени может вызвать побочные эффекты, такие как остеопороз и увеличение веса.
Обезболивание является важной частью лечения хронического панкреатита.
В большинстве случаев первыми обезболивающими средствами являются парацетамол или противовоспалительные средства, такие как ибупрофен.
Но длительный прием противовоспалительных обезболивающих может увеличить риск развития язвы желудка, поэтому для защиты от этого вам могут прописать ингибиторы протонной помпы (ИПП).
Если парацетамол или противовоспалительные средства не контролируют боль, вам может потребоваться обезболивающее на основе опиатов, например, кодеин или трамадол. Побочные эффекты включают запор, тошноту, рвоту и сонливость.
Побочные эффекты включают запор, тошноту, рвоту и сонливость.
Запор может быть особенно трудным для лечения, поэтому вам могут прописать слабительное, чтобы облегчить его состояние. См. страницу о запорах для получения дополнительной информации.
Если вы чувствуете сонливость после приема обезболивающего на основе опиатов, избегайте вождения и использования тяжелых инструментов или механизмов.
Если у вас сильная боль, вас могут направить к специалисту (гастроэнтерологу или панкреато-билиарному хирургу) или в центр боли для дальнейшего обследования.
Вам может быть предложена операция для облегчения боли или лечения любых осложнений.
В некоторых случаях для облегчения боли могут быть рекомендованы дополнительные лекарства, называемые амитриптилином, габапентином или прегабалином.
Если это неэффективно, сильную боль иногда можно облегчить на несколько недель или месяцев с помощью инъекции, называемой блокадой нерва. Это блокирует болевые сигналы от поджелудочной железы.
Это блокирует болевые сигналы от поджелудочной железы.
Если воспаление поджелудочной железы внезапно ухудшится, вам может потребоваться непродолжительное пребывание в больнице для лечения.
Это может включать введение жидкостей непосредственно в вену и кислорода через трубки в нос.
Узнайте больше о лечении острого панкреатита.
Хирургия может быть использована для лечения сильной боли у людей с хроническим панкреатитом.
Пациентам с желчными камнями в отверстии поджелудочной железы (протоке поджелудочной железы) может помочь эндоскопическая хирургия и лечение, называемое литотрипсией.
Литотрипсия включает в себя использование ударных волн для разрушения камней на более мелкие части. Затем эндоскоп используется для доступа к протоку поджелудочной железы, чтобы можно было удалить его части.
Затем эндоскоп используется для доступа к протоку поджелудочной железы, чтобы можно было удалить его части.
Это лечение может в некоторой степени облегчить боль, но польза может быть не постоянной.
В случаях, когда определенные части поджелудочной железы воспалены и вызывают сильную боль, их можно удалить хирургическим путем. Это называется резекцией поджелудочной железы, и ее также могут предложить, если эндоскопическое лечение не работает.
Точная техника резекции поджелудочной железы зависит от того, какие части необходимо удалить.
Поговорите со своей бригадой хирургов о преимуществах и рисках процедуры, прежде чем принять решение о ее проведении.
В наиболее тяжелых случаях хронического панкреатита, когда поджелудочная железа сильно повреждена, может потребоваться удаление всей поджелудочной железы (тотальная панкреатэктомия).
Это может быть очень эффективным при лечении боли, но вы больше не сможете вырабатывать инсулин, необходимый вашему телу. Чтобы преодолеть эту проблему, иногда используется метод, называемый аутологичной трансплантацией островковых клеток поджелудочной железы (АПИКТ).
Во время APICT островковые клетки, ответственные за выработку инсулина, удаляются из вашей поджелудочной железы, прежде чем ваша поджелудочная железа будет удалена хирургическим путем. Затем островковые клетки смешивают со специальным раствором и вводят в печень.
Если APICT прошел успешно, островковые клетки остаются в печени и начинают вырабатывать инсулин.
В краткосрочной перспективе APICT кажется эффективным, но в долгосрочной перспективе вам может потребоваться дополнительное лечение инсулином.
Если у вас диагностирован хронический панкреатит, вам должны быть предложены:
Последняя проверка страницы: 26 мая 2022 г.
Срок следующего рассмотрения: 26 мая 2025 г.
Лечение острого или хронического панкреатита может включать
Ваш врач может направить вас к гастроэнтерологу или хирургу для одного из следующих видов лечения, в зависимости от типа вашего панкреатита.
Легкий острый панкреатит обычно проходит через несколько дней после отдыха и лечения. Если у вас более тяжелый панкреатит, ваше лечение может также включать:
Хирургическое вмешательство. Ваш врач может порекомендовать операцию по удалению желчного пузыря, называемую холецистэктомией, если желчные камни вызывают панкреатит. Проведение операции в течение нескольких дней после поступления в больницу снижает вероятность осложнений. Если у вас тяжелый панкреатит, ваш врач может посоветовать отложить операцию, чтобы сначала лечить осложнения.
Проведение операции в течение нескольких дней после поступления в больницу снижает вероятность осложнений. Если у вас тяжелый панкреатит, ваш врач может посоветовать отложить операцию, чтобы сначала лечить осложнения.
Процедуры. Ваш врач или специалист будет дренировать жидкость из брюшной полости, если у вас есть абсцесс или инфицированная псевдокиста, или большая псевдокиста, вызывающая боль или кровотечение. Ваш врач может удалить поврежденную ткань из вашей поджелудочной железы.
Эндоскопическая холангиопанкреатография (ЭРХПГ) . Врачи используют ЭРХПГ для лечения как острого, так и хронического панкреатита. ЭРХПГ сочетает в себе эндоскопию верхних отделов желудочно-кишечного тракта и рентген для лечения сужения или закупорки желчного протока или протока поджелудочной железы. Ваш гастроэнтеролог может использовать ЭРХПГ для удаления желчных камней, блокирующих желчные протоки или протоки поджелудочной железы.
Лечение хронического панкреатита может помочь облегчить боль, улучшить работу поджелудочной железы и справиться с осложнениями.
Ваш врач может выписать или предоставить следующее:
Лекарства и витамины. Ваш врач может дать вам ферментные таблетки для улучшения пищеварения или витамины A, D, E и K, если у вас мальабсорбция. Он или она может также сделать вам инъекции витамина B-12, если они вам нужны.
Лечение диабета. Хронический панкреатит может вызвать диабет. Если у вас диабет, ваш врач и медицинская бригада будут работать с вами, чтобы составить план питания и распорядок приема лекарств, мониторинг уровня глюкозы в крови и регулярные осмотры.
Хирургия. Ваш врач может порекомендовать операцию для уменьшения давления или закупорки протока поджелудочной железы или для удаления поврежденной или инфицированной части поджелудочной железы. Операция проводится в больнице, где вам, возможно, придется остаться на несколько дней.
У пациентов, которым другие методы лечения не помогают, хирурги могут провести операцию по удалению всей поджелудочной железы с последующей аутотрансплантацией островков. Островки — это группы клеток в поджелудочной железе, которые вырабатывают гормоны, в том числе инсулин. После удаления поджелудочной железы врачи возьмут островки из поджелудочной железы и пересадят их в печень. Островки начнут вырабатывать гормоны и высвобождать их в кровоток.
Островки — это группы клеток в поджелудочной железе, которые вырабатывают гормоны, в том числе инсулин. После удаления поджелудочной железы врачи возьмут островки из поджелудочной железы и пересадят их в печень. Островки начнут вырабатывать гормоны и высвобождать их в кровоток.
Процедуры. Ваш врач может предложить блокаду нерва, которая представляет собой укол обезболивающего лекарства через кожу и непосредственно в нервы, передающие болевые сигналы от поджелудочной железы. Если у вас есть камни, блокирующие проток поджелудочной железы, врач может использовать процедуру для разрушения и удаления камней.
Лечение острого или хронического панкреатита может включать пребывание в больнице для лечения обезвоживания и назначения обезболивающих, антибиотиков и питания. Медицинские работники настоятельно рекомендуют людям с панкреатитом отказаться от употребления алкоголя, даже если ваш панкреатит незначителен или находится на ранней стадии.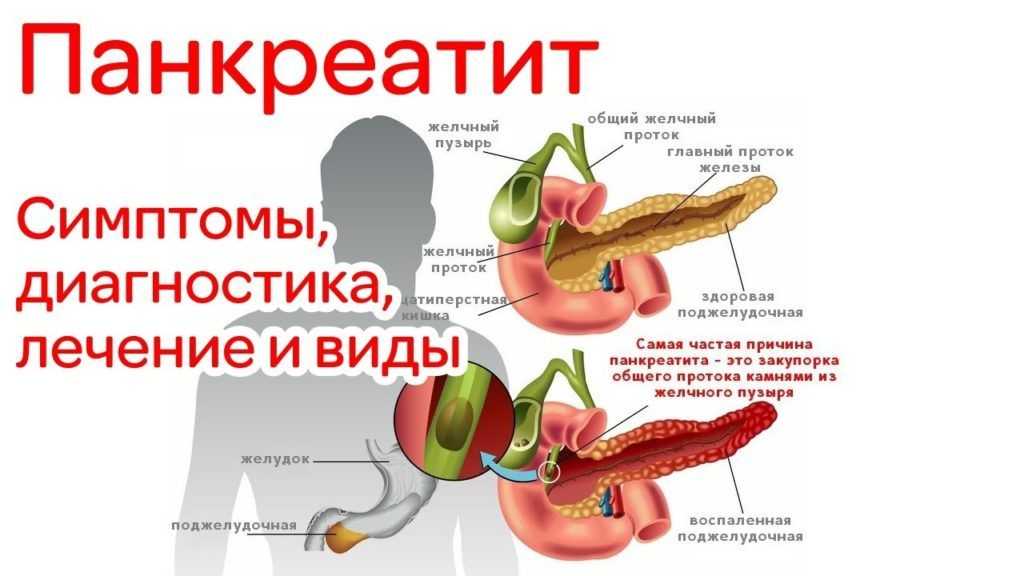 Продолжение употребления алкоголя при остром панкреатите может привести к
Продолжение употребления алкоголя при остром панкреатите может привести к
Когда люди с хроническим панкреатитом, вызванным употреблением алкоголя, продолжают употреблять алкоголь, это состояние, скорее всего, приведет к тяжелым осложнениям и даже к смерти.
Поговорите со своим лечащим врачом, если вам нужна помощь, чтобы бросить пить алкоголь.
Медицинские работники настоятельно рекомендуют людям с панкреатитом бросить курить, даже если у вас легкий панкреатит или он находится на ранней стадии. Курение при остром панкреатите, особенно если оно вызвано употреблением алкоголя, значительно повышает вероятность того, что ваш панкреатит станет хроническим. Курение при панкреатите также может повысить риск развития рака поджелудочной железы.
Поговорите со своим лечащим врачом, если вам нужна помощь, чтобы бросить курить.
Вы не можете предотвратить панкреатит, но вы можете принять меры, чтобы сохранить свое здоровье.
Поддержание здорового образа жизни и здорового веса — или снижение веса при необходимости — может помочь улучшить работу поджелудочной железы
Употребление алкоголя может вызвать острый и хронический панкреатит. Поговорите со своим лечащим врачом, если вам нужна помощь, чтобы бросить пить алкоголь.
Курение является распространенным фактором риска развития панкреатита, а шансы заболеть панкреатитом еще выше у людей, которые курят и употребляют алкоголь.