2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Время чтения 12 мин
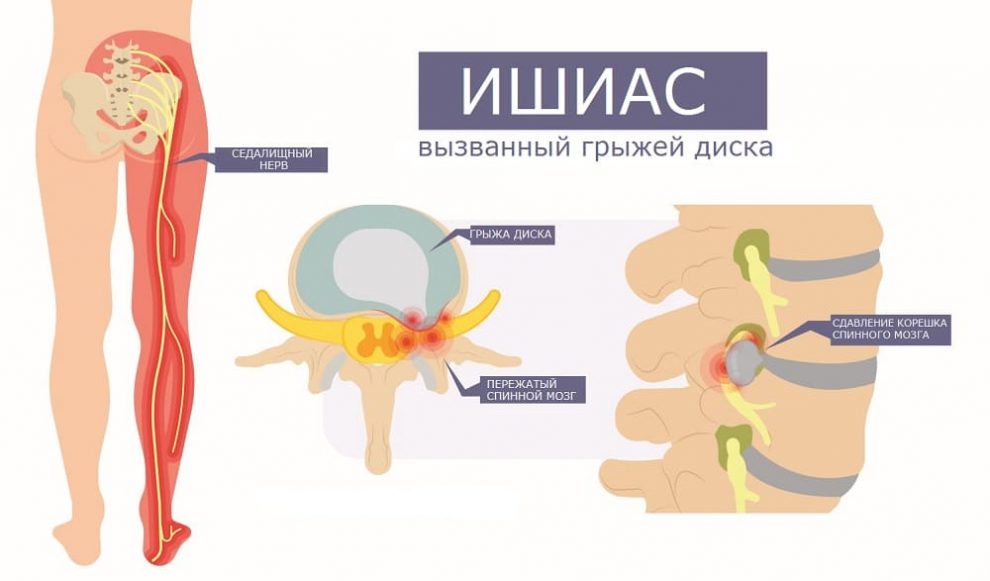
Вертеброгенная пояснично-крестцовая радикулопатия, дорсопатия, радикулит, ишиас или люмбаго – все это медицинские названия защемления нерва в пояснице, симптомы которого включают боль из-за сдавления и/или раздражения корешка спинномозгового нерва. Для этого состояния характерен особенно сильный и стойкий болевой синдром, обычно со значительным нарушением подвижности.
По статистике в течение календарного года вертеброгенный болевой синдром беспокоит до 10 % населения. Распространенность, заболеваемость защемлением в пояснице, симптомы у женщин и у мужчин примерно одинаковы, но среди представителей мужского пола пик приходится на возраст 40- 50, а женского – от 50 до 60 лет.
Вертеброгенная пояснично-крестцовая радикулопатия, дорсопатия, радикулит, ишиас или люмбаго – все это медицинские названия защемления нерва в пояснице, симптомы которого включают боль из-за сдавления и/или раздражения корешка спинномозгового нерва. Для этого состояния характерен особенно сильный и стойкий болевой синдром, обычно со значительным нарушением подвижности.
По статистике в течение календарного года вертеброгенный болевой синдром беспокоит до 10 % населения. Распространенность, заболеваемость защемлением в пояснице, симптомы у женщин и у мужчин примерно одинаковы, но среди представителей мужского пола пик приходится на возраст 40- 50, а женского – от 50 до 60 лет.
Лучше записаться на консультацию специалиста и врач проконсультирует и расскажет о методе лечения. Прием может быть как очный, так и в онлайн формате
Мы не рекомендуем лечиться самостоятельно
Записаться на прием
Рис. 1 Защемленный нерв
Факторы риска ущемления нервных корешков включают:
Данная статья носит рекомендательный характер.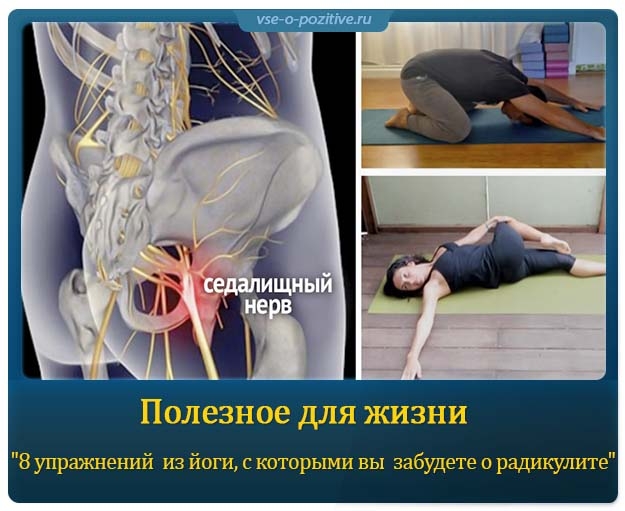 Лечение назначает специалист после консультации.
Лечение назначает специалист после консультации.
Основные причины сдавления нервных корешков, это:
1
Дегенеративно-дистрофические изменения позвоночника – грыжи, изнашивание суставов и связок позвоночника, сужение спинномозгового канала. Грыжа межпозвоночного диска – самая частая причина всех радикулопатий. У людей молодого возраста из-за более высокого давления внутри межпозвоночного диска более мягкое его ядро легче продавливается между поврежденными волокнами наружной части – так называемого фиброзного кольца, что способствует частому развитию дискогенной дорсопатии в этой возрастной группе.
2
Изменения костей и суставов позвоночника, вызванные различными хроническими заболеваниями – ревматоидным, ревматическим, подагрическим артритом или остеоартритом, анкилозирующим спондилитом и другой патологией.
3
Возрастные изменения костного и мышечно-связочного аппарата. В пожилом возрасте радикулопатия чаще вызвана остеофитами, гипертрофированными суставными фасетками и связками, которые могут защемлять нервный корешок.
В пожилом возрасте радикулопатия чаще вызвана остеофитами, гипертрофированными суставными фасетками и связками, которые могут защемлять нервный корешок.
4
Инфекционные заболевания: остеомиелит, костная форма туберкулеза, эпидуральный абсцесс, опоясывающий герпес, клещевой боррелиоз и ВИЧ. Нередко в консервативный этап лечения включают также физиотерапевтические методы воздействия на беспокоящее место. Мануальная терапия, лечебная физкультура — все это важные части комплексного подхода к избавлению от заболеваний позвоночника. Многим помогает кинезиотейпирование.
5
Заболевания, протекающие с нарушением обмена веществ, например, сахарный диабет.
6
Опухоли, такие как невринома спинномозговых корешков или метастазы. В общей сложности на инфекции, новообразования и дисметаболические нарушения приходится не более 1% случаев дорсопатий.
Пусковым механизмом болевого синдрома служит механическое сдавление нерва, а вот поддержание стойкой сильной боли может быть связано с другими процессами:
В медицинской практике пояснично-крестцовую радикулопатию по времени возникновения и сохранения симптомов принято делить на:
Острую
боль в пояснице беспокоит до 1 месяца.
Подострую
симптомы сохраняются в период после 1 и до 3 месяцев.
Хроническую
когда болевой синдром не проходит через 3 месяца.
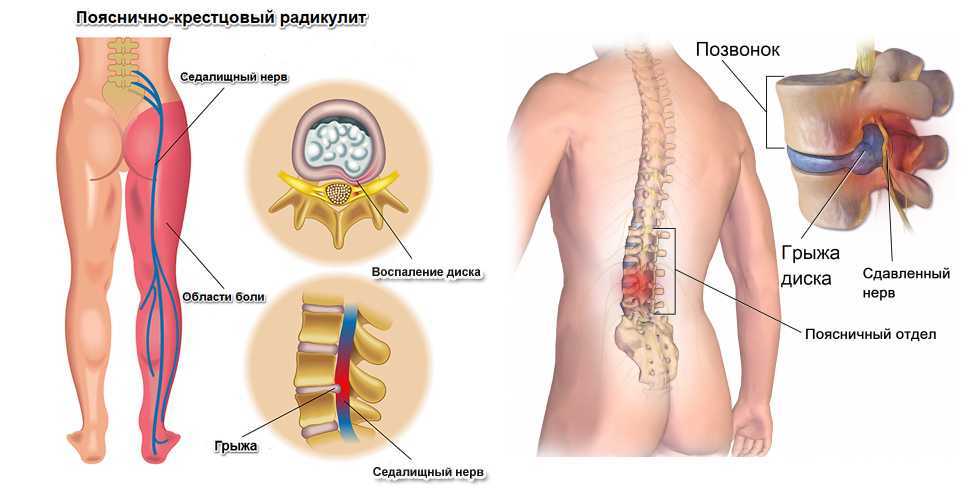
Из дорсопатий на фоне грыжи межпозвоночного диска чаще всего встречается поражение 5 поясничного и 1 крестцового спинномозгового нерва, реже - 4 поясничного, и крайне редко – верхних поясничных нервных корешков.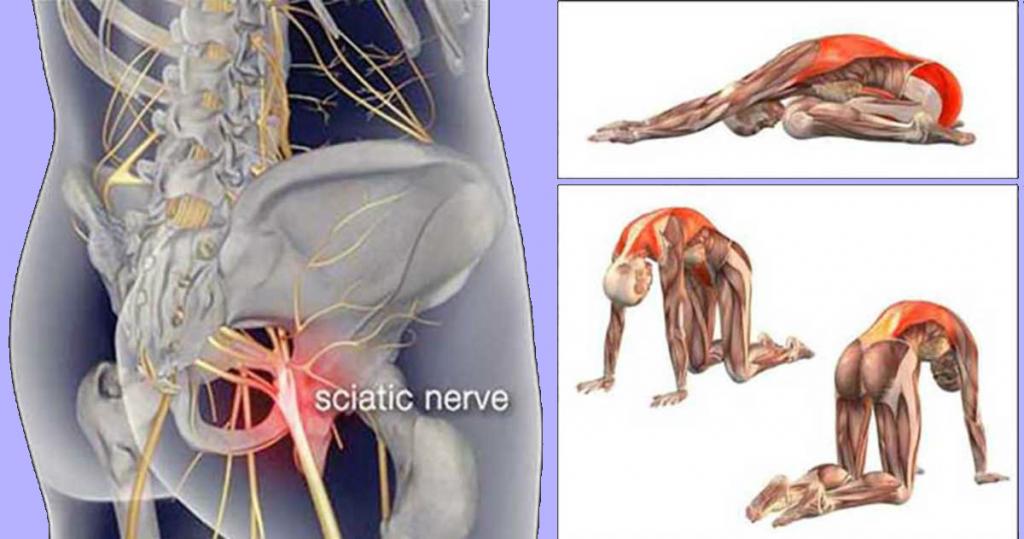
Узнайте, как избавиться от боли без операции
Оставьте контакты, мы перезвоним вам и расскажем о методе лечения. Прием может быть как очный, так и в онлайн формат
Защемление нерва в пояснично-крестцовой области проявляется следующими симптомами:
Болевой синдром, который возник из-за ущемления корешка на фоне межпозвоночной грыжи имеет свои особенности:
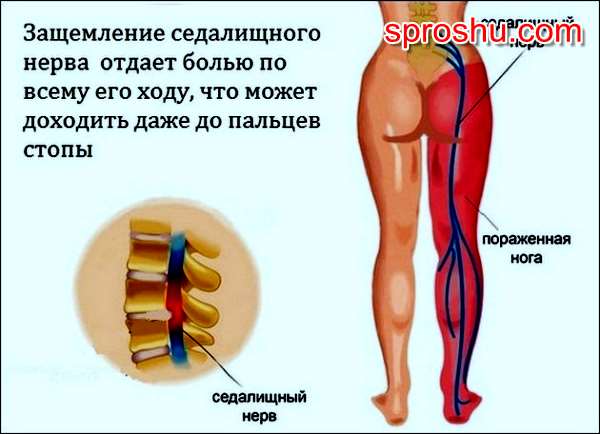
Если нервный корешок сдавливается в специальном анатомическом канале, в котором он проходит, боль нарастает более медленно, и постепенно начинает характерно распространяться по оси ягодичная мышца – бедро – голень – стопа.
Нередко состояние покоя не приносит облегчения, а боль усиливаться при ходьбе и в вертикальном положении, но, как правило, уменьшается в положении сидя.
Иногда при дорсопатиях встречается и слабость мышц, но в основном легкой степени. При резком усилении боли может появляться значительный парез стопы — это так называемый парализующий ишиас, который в большинстве случаев проходит за несколько недель.
Таблица 1. Признаки сдавления нервных корешков в пояснице и крестце
Нейрогенная хромота - один из вариантов болевого синдрома в пояснично-крестцовом отделе позвоночника, который возникает в 1 или 2 ногах при ходьбе, выше или ниже коленного сустава, иногда захватывает всю ногу.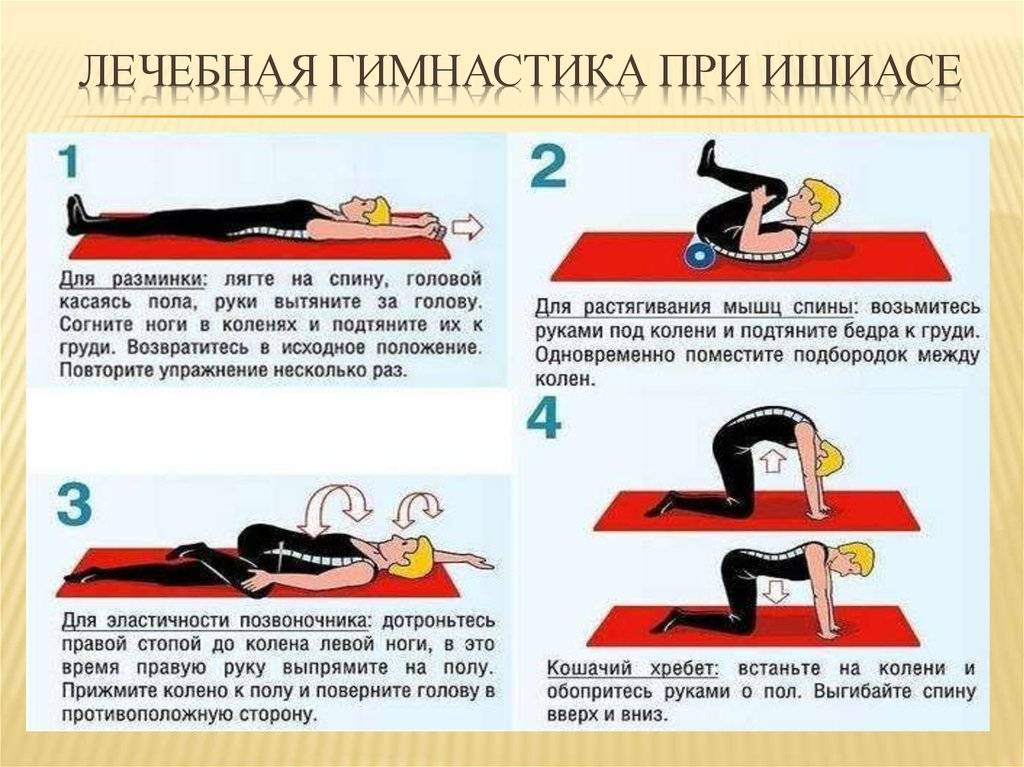 В покое боль менее выражена.
В покое боль менее выражена.
На фоне сдавления нервных корешков может возникать так называемый миофасциальный синдром - локальный мышечный спазм в ответ на боль, проявляющийся болезненными уплотнениями мышц, триггерными точками, зонами отраженных болей.
Обычно обследование включает:
1
Оценку жалоб и анамнеза.
2
Осмотр в статическом положении.
3
Оценка активных и пассивных движений, пальпация (ощупывание) кожи в зоне сдавления корешка, мышц и костных образований.
4
Неврологический осмотр.
Для уточнения диагноза при боли в спине могут использоваться дополнительные методы исследований, такие как:
Запишитесь на консультацию невролога
Прием длится 60 минут, включает в себя диагностику, анализ вашего МРТ и составление плана лечения, проходит как в очном формате, так и онлайн.
Консервативные методы
Немедикаментозная терапия
В остром периоде болезни обычно показан постельный режим, однако его нужно минимизировать, как только появится такая возможность.
При улучшении состояния присоединяют дополнительные методы лечения, которые способствуют двигательной активности и расслаблению мышц, и таким образом, улучшению подвижности позвоночного столба:
Тракцию позвоночника применяют с большой осторожностью, так как в ряде случаев она может вызвать ухудшение состояния.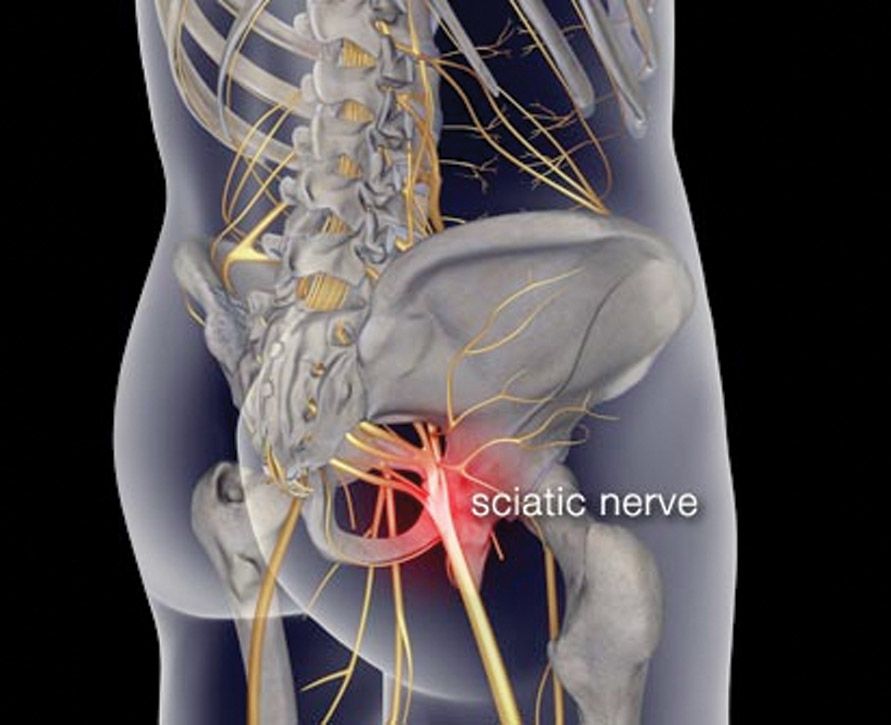
Физическая нагрузка должна включать специальные упражнения для укрепления мышц пояснично-крестцового отдела позвоночника.
Лечебная физкультура при дискогенных включает:
Правильно подобранная гимнастика имеет положительный эффект в отношении общего состояния организма, профилактирует повторные приступы боли, и не имеет значимых побочных эффектов, если выполняется под контролем грамотного специалиста.
Физиотерапевтические методы восстановительной медицины включают:
Перспективным методом реабилитации является так называемая гравитационная терапия, основанная на применении искусственной силы тяжести посредством специализированного медицинского оборудования.
Медикаментозное лечение
Нестероидные противовоспалительные препараты (НПВП) - основа консервативного лечения корешковых болей. НПВП назначаются с первых часов ущемления нервных корешков, желательно начать лечение с внутримышечного введения, а затем перейти на пероральный прием.
Миорелаксанты – препараты, расслабляющие скелетные мышцы. Миореклаксанты снимают мышечные спазмы, уменьшают контрактуры и рефлекторную активность. Они являются обязательным компонентом лечения. Обычно применяются коротким курсом в 7-14 дней, а иногда даже комбинируются между собой.
Глюкокортикостероидные гормоны (ГКС) - наиболее действенное средство борьбы с воспалением нервных корешков, при этом лучше вводить их непосредсвенно в позвоночный канал, что создает более высокую концентрацию вещества в месте повреждения. ГКС значительно уменьшают боль, но эффективность ГКС намного выше в острой и подострой фазе болезни и при длительности обострения до 3 месяцев. При хронизации радикулита эффекта эти препараты практически не имеют.
ГКС значительно уменьшают боль, но эффективность ГКС намного выше в острой и подострой фазе болезни и при длительности обострения до 3 месяцев. При хронизации радикулита эффекта эти препараты практически не имеют.
В большинстве случаев при вертеброгенном болевом синдроме удается достичь значительного ослабления и регресса симптомов с помощью консервативных вмешательств, однако в некоторых случаях защемление нервных корешков в пояснице, лечение которых консервативными методами оказалось неэффективным, подлежит хирургической коррекции.
Ударно-волновая терапия
Подробнее
Лазеротерапия
Подробнее
Оперативное лечение
Показания к устранению сдавления корешков хирургическим путем являются:
В остальных случаях наличие показаний к операции, ее методика и оптимальное время выполнения решаются индивидуально.
Записаться на консультацию к врачу
Наши специалисты не рекомендуют проводить лечение в домашних условиях. Оставьте номер и мы свяжемся с вами
Значимую роль в функционировании позвоночника играет мышечный корсет. Из-за гиподинамии у многих людей возникает дисбаланс в работе мышц. Некоторые из них, которые недостаточно нагружены, становятся более слабыми, укорачиваются. Другие, испытывающие перегрузки, постоянно находятся в напряжении и растягиваются. Эта ситуация, естественно, приводит к нарушению питания мышц, их воспалению (миозиту), и, как следствие, появлению болезненных ощущений.
Межпозвонковые диски, выполняющие роль смягчающего амортизатора между позвонками, со временем тоже могут перестать справляться со своей основной задачей. Это может происходить резко – при подъеме тяжестей, так и постепенно — вследствие ожирения или вынужденной неудобной позы. С возрастом внутри диска могут происходить дистрофические процессы, в результате которых диск теряет необходимую упругость. Это приводит к состоянию, в народе именуемому остеохондрозом.
Это приводит к состоянию, в народе именуемому остеохондрозом.
Иногда патология настолько серьезна, что внутренние части диска оказывают воздействие на находящиеся рядом ткани, нервные корешки. Это вызывает протрузии, а затем и грыжи, которые обычно сопровождаются интенсивными болевыми ощущениями. Сама по себе эта ситуация уже ухудшает качество жизни, а если учесть, что межпозвоночные диски перестают справляться с нагрузкой, передавая ее межпозвонковым суставам, которые тоже изнашиваются и приводят к боли.
Кроме того, часто причиной болей является нарушение осанки — при искривлении позвоночника, вызванном неправильным положением во время работы, может возникать боль в спине после сна, по утрам. Болезненность между лопаток, когда тянет в верхней части спины — почти очевидный признак неправильной позы при сидении. Лучше всего не заниматься самостоятельной диагностикой, а обратиться к доктору, который с использованием различных методов диагностики поможет определить источник боли и назначит необходимую терапию, а в некоторых случаях — хирургическое лечение.
В большей части случаев с течением времени симптомы сдавления нервного корешка спонтанно уменьшаются независимо от методики лечения и возраста человека.
По статистике от 60 до 80 % людей выздоравливают в течение 1,5–3 месяцев. Нередко жалобы перестают беспокоить после консервативного лечения, несмотря на сохранение межпозвоночной грыжи. Однако у части людей восстановление занимает больше времени - до 3–6 месяцев.
Если проявления люмбаго не проходят более полугода, что в среднем встречается в 20% случаев, можно прогнозировать сохранение симптомов как минимум в течение ближайших 2 лет.
Список источников:
 G., Alken R. G., Ramm S. Efficacy and tolerance of repeated doses of tolperisone hydrochloride in the treatment of painful reflex muscle spasm: results of a prospective placebo-controlled double-blind trial // Pain. 1996. Vol. 67.- P. 417-425.
G., Alken R. G., Ramm S. Efficacy and tolerance of repeated doses of tolperisone hydrochloride in the treatment of painful reflex muscle spasm: results of a prospective placebo-controlled double-blind trial // Pain. 1996. Vol. 67.- P. 417-425.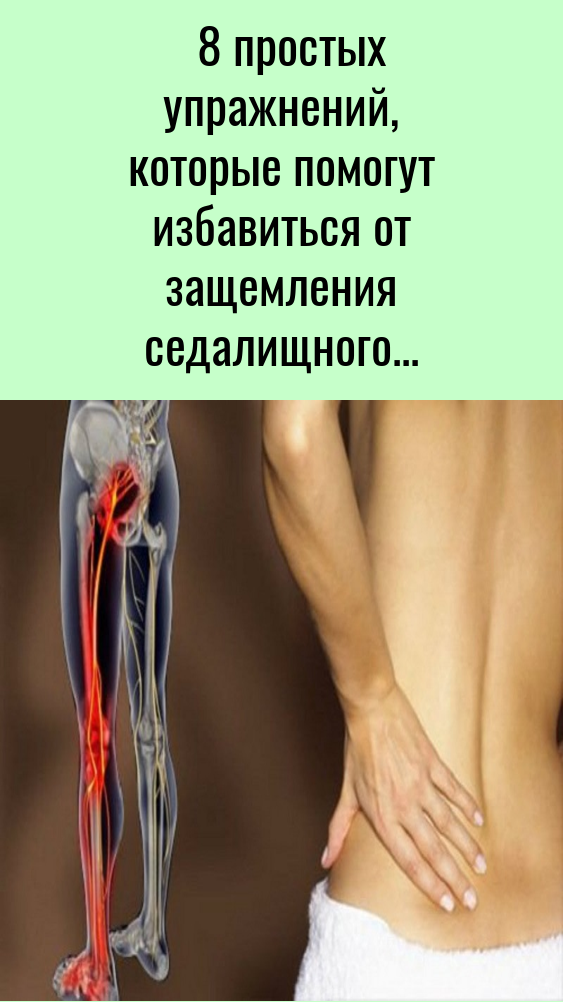 BMJ. 2015;351:h4517.
BMJ. 2015;351:h4517.Воспользуйтесь чатом на сайте, чтобы получить ответ в течение 5 минут. Выберите удобный для вас канал связи для общения с оператором.
Поделиться в соцсетях:
Хотите, мы Вам перезвоним?
Мы не рекомендуем лечиться самостоятельно, если вы чувствуете боль в спине, пояснице, онемение или покалывание, лучше записаться на консультацию специалиста.
Нажимая на кнопку "Заказать звонок", я подтверждаю, что ознакомлен и согласен с условиями политики конфиденциальности и правилами обработки персональных данных
Хотите,
мы Вам перезвоним?
© 2022 Клиника Ткачева Епифанова
Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача. Медицинские организации действующие под единым брендом «Клиника Ткачева Епифанова» не несут ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте temed.ru
Медицинские организации действующие под единым брендом «Клиника Ткачева Епифанова» не несут ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте temed.ru
Карта сайта
Адреса наших клиник:
Для пациентов:
Услуги:
Казань, ул. Право-Булачная
Краснодар, ул. Северная
Санкт-Петербург, м. Пионерская
Москва, м. Технопарк
Москва, м. Фонвизинская
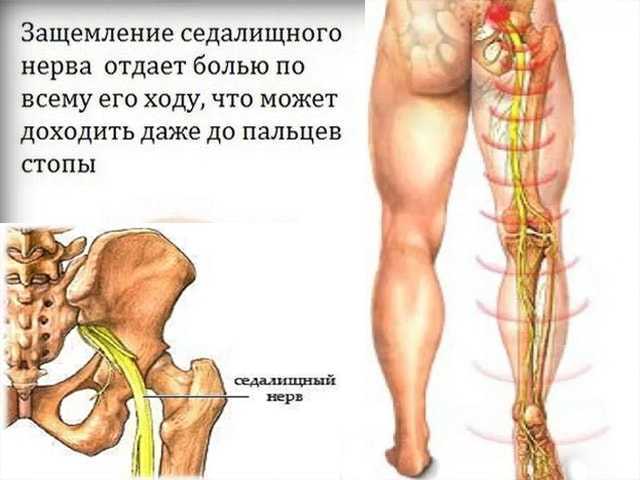
Защемление нерва — достаточно распространенная проблема, при этом в международной классификации болезней такого диагноза нет. Связано это с тем, что состояние никогда не возникает само по себе, а всегда является следствием того или иного заболевания, травмы или патологии. Именно поэтому для правильного лечения пациента врачу важно выяснить причину защемления нерва.
Обычно это интенсивная, колющая или стреляющая (как удар током) боль в шее, пояснице или в грудной клетке.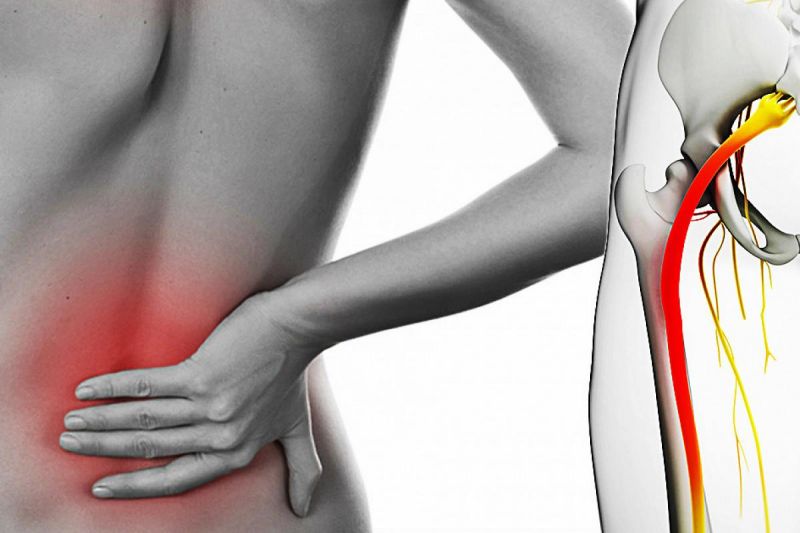 Боль может распространяться в руку, в затылок, по ходу ребра в грудную клетку, нередко в область сердца, или в ногу. Напряжение мышц приводит к искривлению позвоночника, на стороне боли приподнимается плечо, лопатка, бедро.
Боль может распространяться в руку, в затылок, по ходу ребра в грудную клетку, нередко в область сердца, или в ногу. Напряжение мышц приводит к искривлению позвоночника, на стороне боли приподнимается плечо, лопатка, бедро.
Если не назначить правильное лечение, защемление нерва может сохраняться несколько недель и значительно ухудшить качество жизни пациента.
Причины защемления нерва:
— Наиболее частой причиной является остеохондроз,
— Грыжа межпозвонкового диска,
— Постоянная интенсивная физическая нагрузка.
В первую очередь, важно установить правильный диагноз.
Во многих случаях простые шаги могут помочь в лечении ваших симптомов:
— назначенные врачом лекарства, например, нестероидные антивоспалительные препараты, обезболивающие средства.
— похудение, если необходимо.
— лечебная физкультура под присмотром инструктора и контролем врача.
Но в некоторых случаях требуется более сложное лечение или даже операция, во время которой удаляется весь или часть диска, который давит на нервный корешок.
Чтобы избежать серьезных последствий, лучше не заниматься самолечением, а обратится к врачу.
В клинике «ДонМед» профессиональный вертеброневролог (специалист по позвоночнику) Беркут Олег Александрович с опытом работы более 13 лет осмотрит пациента, назначит обследование и комплексное лечение с момента обращения в клинику.
Записывайтесь на прием, позвонив по тел. 7-863-204-34-86 или заполнив форму записи на нашем сайте.
Узнать цены на прием вертебролога Вы можете по ссылке
Коллектив МЦ “ДонМед” применяет высокие стандарты качества в медицине теперь и в ЛЮБЕРЦАХ (МОСКВА), клинике “Горизонт”.
В клинике Горизонт используются современные методы лечения заболеваний спины и суставов: PRP–терапия, TECAR-терапия и др.
Опытные врачи с большим стажем работы помогут решить Ваши проблемы со здоровьем — поставить равильный диагноз и вовремя начать лечение!
Перейти на сайт МЦ Горизонт
ЗАПИСЬ НА ПРИЁМ
 Выбор специальности Выберите специалиста, к которому желаете записаться на приём:
Выбор специальности Выберите специалиста, к которому желаете записаться на приём:Выберите клинику, в которой желаете записаться на приём:
Выберите дату, на которую хотите записаться на приём:
Расписание
Не указано имя, по которому к Вам можно обратиться оператор!
не указан номер телефона, по которому с Вами свяжется оператор для подтверждения записи!
Не пройдена проверка каптчи.
ВАША ЗАЯВКА НАХОДИТСЯ В ОБРАБОТКЕ! СОТРУДНИК КЛИНИКИ «ДОНМЕД» СВЯЖЕТСЯ С ВАМИ ДЛЯ УТОЧНЕНИЯ ВОЗМОЖНОСТИ ПРИЕМА В УКАЗАННОЕ ВАМИ ВРЕМЯ!
ЗАКРЫТЬ ОКНО
Защемление нерва в нижней части спины происходит из-за давления на нервы возле позвонков в позвоночнике. Вы можете заметить ряд симптомов, включая острую боль и онемение.
Вы можете заметить ряд симптомов, включая острую боль и онемение.
Защемление нерва в нижней части спины происходит при чрезмерном сдавливании нервов возле последних пяти позвонков в спине. Это состояние может быть болезненным и может постепенно влиять на общее качество жизни.
Если вы испытываете непрекращающуюся боль в пояснице, несмотря на отдых, важно обратиться к врачу для постановки правильного диагноза.
Узнайте больше о возможных симптомах и причинах защемления нерва в нижней части спины, а также о мерах лечения, которые врач может порекомендовать для краткосрочного и долгосрочного облегчения.
Защемление нерва в нижней части спины может сопровождаться несколькими симптомами, включая острую боль и онемение. Боли могут приходить и уходить, создавая колющие ощущения.
Кроме того, у вас могут возникнуть:
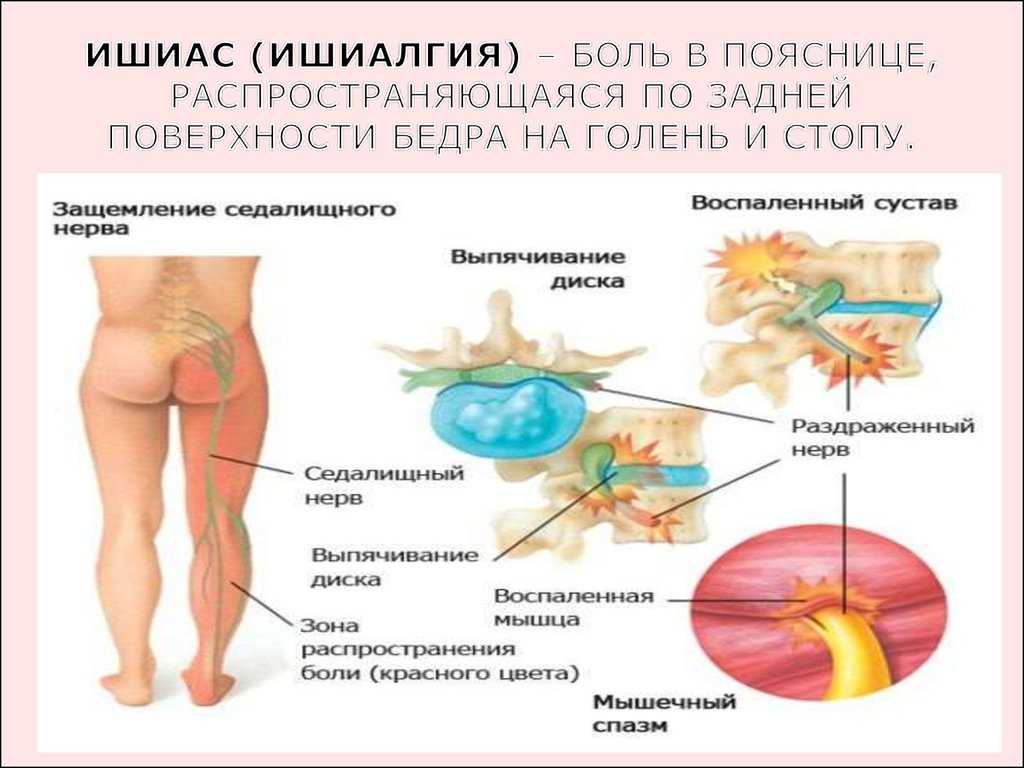
Ишиас описывает симптомы, которые связаны с проблемами с седалищным нервом, который простирается между нижней частью спины и между поясницей. Когда седалищный нерв поврежден или сдавлен, у вас может возникнуть ишиас.
Когда седалищный нерв поврежден или сдавлен, у вас может возникнуть ишиас.
Ишиас вызывает острую боль, покалывание, онемение и слабость, которые могут возникать в следующих областях:
Симптомы ишиаса имеют тенденцию ухудшаться при резких движениях, таких как чихание. Боль также может быть достаточно значительной, чтобы мешать повседневным движениям, таким как ходьба.
Кроме того, вы можете испытывать покалывание между нижней частью спины и лодыжками, которое ощущается как «булавки и иглы».
Как правило, если у вас болит только нижняя часть спины, вы, скорее всего, 9У 0045 нет ишиаса у .
Защемление нерва в спине может показаться из ниоткуда или результатом травмы, например падения.
Вероятность появления симптомов выше, если вам от 30 до 50 лет. Это связано с тем, что ваши позвонки сжимаются с возрастом, а диски в позвонках со временем дегенерируют.
Еще одной распространенной причиной защемления нерва в нижней части спины является грыжа межпозвоночного диска. Вы можете столкнуться с этим состоянием из-за старения, дефекта позвонков или износа. Мужчины в возрасте от 20 до 50 лет имеют более высокий риск развития грыжи диска.
Other possible causes of a pinched nerve in the lower back include:
Помимо нормального износа с возрастом, другие факторы риска могут способствовать защемлению нерва в нижней части спины, например:
Ваш врач сначала спросит вас о ваших симптомах. Важно предоставить как можно больше подробностей, например, как долго вы испытываете боль и дискомфорт, как это влияет на качество вашей жизни и были ли вы недавно перенесены какие-либо недавние травмы.
Важно предоставить как можно больше подробностей, например, как долго вы испытываете боль и дискомфорт, как это влияет на качество вашей жизни и были ли вы недавно перенесены какие-либо недавние травмы.
Затем ваш врач будет искать физические признаки травмы или других проблем в нижней части спины, проверяя возможные:
Ваш врач не сможет диагностировать защемление нерва только на основании физического осмотра. Кроме того, они могут захотеть узнать больше о причине защемления нерва.
Для получения дополнительной информации вам могут назначить следующие анализы:
Такие визуализирующие исследования обычно назначаются в случае долгосрочных симптомов Только.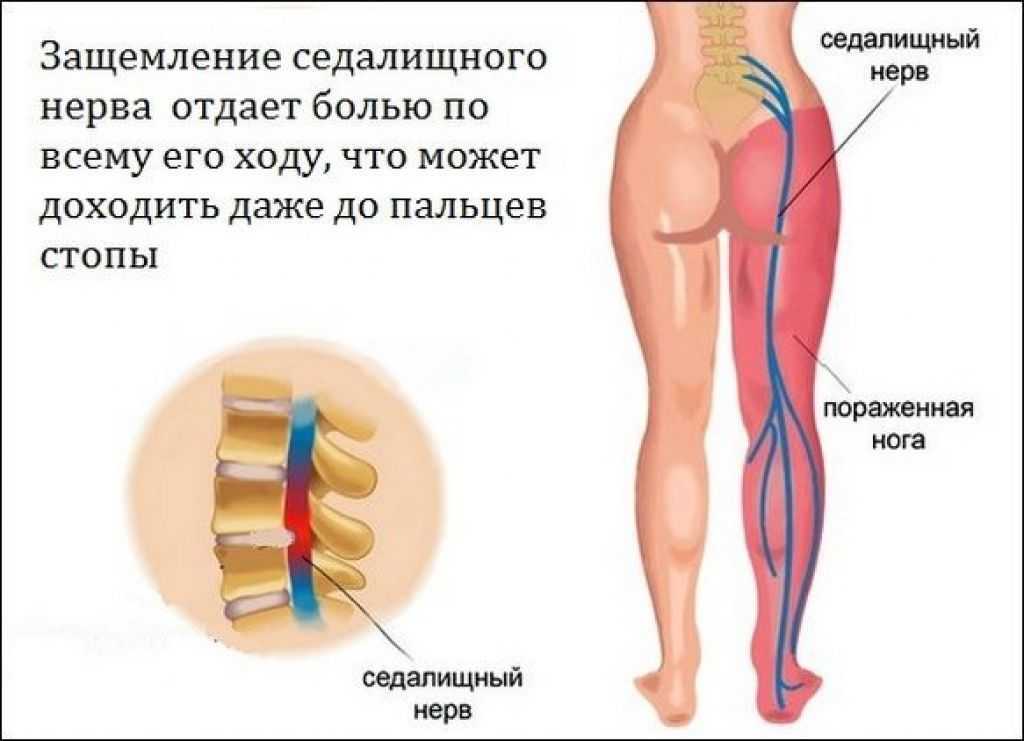 Например, врачи могут не назначать визуализирующие обследования при ишиасе, если симптомы не сохраняются в течение 12 недель или более.
Например, врачи могут не назначать визуализирующие обследования при ишиасе, если симптомы не сохраняются в течение 12 недель или более.
Как только ваш врач диагностирует защемление нерва в нижней части спины, вы можете приступить к лечению. Варианты могут включать комбинацию:
инъекции или хирургическое вмешательство.
Ваш врач, скорее всего, сначала порекомендует неинвазивное базовое лечение защемленного нерва. В В большинстве случаев нехирургические меры облегчат ваши симптомы.
Имейте в виду, что может пройти несколько недель, пока лечение подействует, прежде чем ваш врач рассмотрит варианты более инвазивного лечения.
Если ваш врач дал вам добро, вы можете сначала попробовать безрецептурные нестероидные противовоспалительные препараты (НПВП) для лечения защемленного нерва. Эти типы лекарств могут уменьшить воспаление и уменьшить боль.
Эти типы лекарств могут уменьшить воспаление и уменьшить боль.
Ваш врач может также назначить пероральные стероиды для лечения заболевания, если НПВП и другие методы лечения неэффективны.
Вы можете работать с физиотерапевтом, чтобы устранить симптомы, вызванные защемлением нерва. Ваш физиотерапевт даст вам инструкции по растяжке и упражнениям, которые стабилизируют ваш позвоночник.
Ваш врач может порекомендовать вам изменить образ жизни, чтобы облегчить симптомы защемления нерва в нижней части спины. Некоторые из этих методов лечения могут помочь в вашем плане лечения.
 Прикладывание льда или тепла на 20 минут несколько раз в день может уменьшить боль и мышечные спазмы. Однако, если вы недавно перенесли травму поясницы, избегайте применения тепла в течение 48 часов.
Прикладывание льда или тепла на 20 минут несколько раз в день может уменьшить боль и мышечные спазмы. Однако, если вы недавно перенесли травму поясницы, избегайте применения тепла в течение 48 часов. Если базовые методы лечения защемленного нерва не приносят облегчения, врач может порекомендовать более агрессивные стратегии лечения.
Ваш врач может порекомендовать инъекционный стероид, если ваши симптомы сохраняются. Вы можете снять сильную боль, получив эпидуральную инъекцию стероидов в кабинете врача или под рентгеноскопией в рентгенологическом отделении. Это может уменьшить отек и другие симптомы в пораженной области.
Крайним средством лечения защемления нерва в нижней части спины является операция. Существует множество хирургических методов, и ваш врач порекомендует процедуру, направленную на устранение причины заболевания.
Например, грыжу диска в нижней части спины можно лечить с помощью микродискэктомии. Эта процедура включает в себя небольшой разрез на спине.
Имейте в виду, что операции связаны с риском и иногда длительным периодом восстановления, поэтому вам следует попробовать менее инвазивные методы, прежде чем сделать выбор в пользу операции.
Всегда обсуждайте любые растяжки и упражнения, которые вы можете рассмотреть, со своим врачом, прежде чем пытаться их выполнять. Вы хотите убедиться, что вы не усугубляете свои симптомы и не делаете ничего, что вызывает усиление боли.
Вы хотите убедиться, что вы не усугубляете свои симптомы и не делаете ничего, что вызывает усиление боли.
Используйте коврик для йоги, полотенце или ковер, чтобы лежать на них во время выполнения этих растяжек. Вы должны делать два-три повторения этих растяжек каждый раз и обязательно делать глубокие вдохи во время растяжки.
Поделиться на Pinterest
Поделиться на Pinterest
Поделиться на Pinterest
Это упражнение также начинается в том же положении с поддержкой головы и коленями, направленными к потолку.
Любая хроническая (продолжающаяся) боль в пояснице должна быть проверена врачом, особенно если ваши симптомы мешают вашей повседневной деятельности. Правильно определив защемление нерва и возможную основную причину, ваш врач может затем направить вас к лечению, которое может помочь.
Если вы в настоящее время проходите лечение по поводу защемления нерва в нижней части спины, также важно обратиться к врачу, если симптомы ухудшатся или не улучшатся в течение 4–6 недель.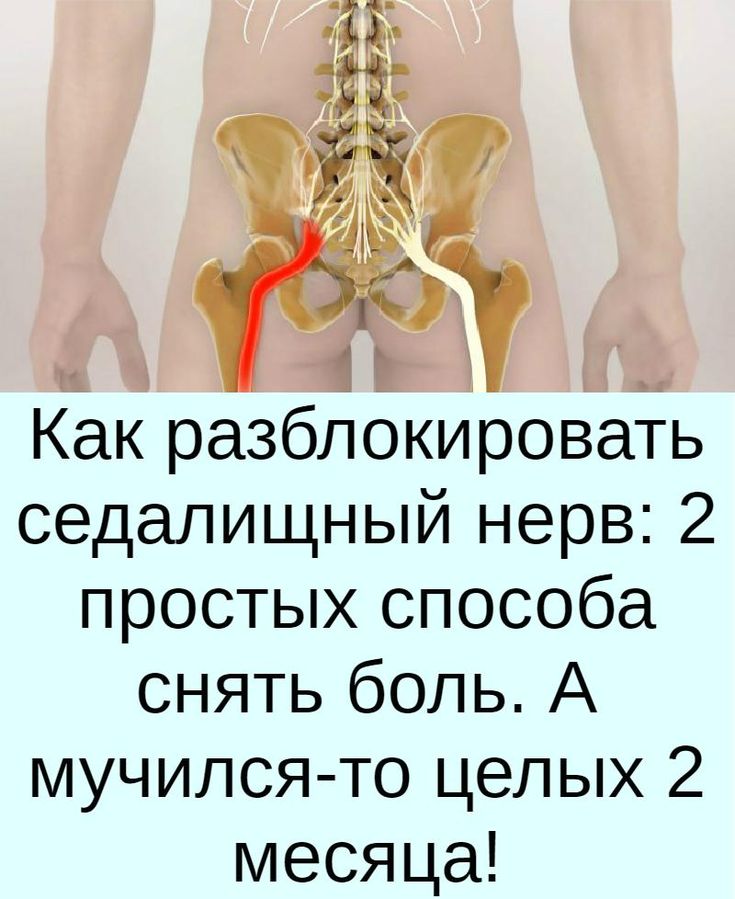
Существует множество способов лечения защемления нерва в нижней части спины. Вы захотите попробовать базовые подходы дома, прежде чем прибегать к более инвазивным методам лечения.
Использование НПВП, растяжка и поддержание активности, а также отдых для спины могут быть первой линией лечения вашего состояния.
Запишитесь на прием к врачу, если у вас постоянная или сильная боль.
Когда окружающие структуры оказывают давление на нерв, это называется защемлением нерва. Это вызывает симптомы в той части тела, которая иннервируется этим нервом.
В этой статье описаны причины и лечение защемления нерва в колене.
Нерв защемляется, когда на него слишком сильно давит кость, ткань или другие структуры вокруг него.
Это повреждает нерв, поэтому он не может функционировать должным образом.
Хотя это чаще всего связано с нервами в спине, почти любой нерв в вашем теле может быть защемлен.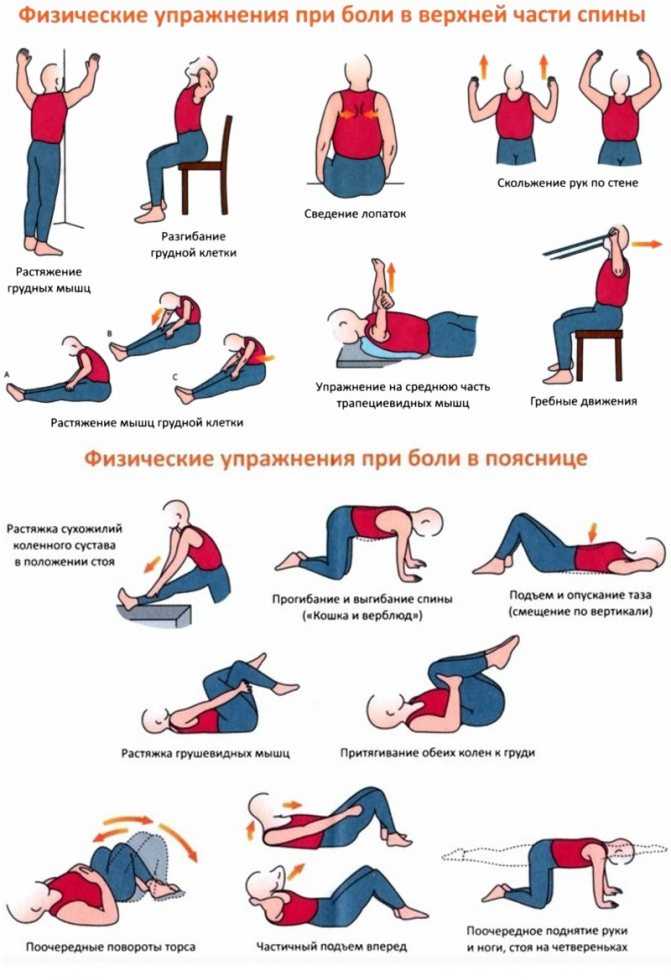 Врачи называют это компрессией или защемлением нерва.
Врачи называют это компрессией или защемлением нерва.
В колене проходит только один нерв, который может быть сдавлен. Это ветвь вашего седалищного нерва, называемая малоберцовым нервом.
Этот нерв проходит по внешней стороне колена, а затем спускается по внешней стороне голени.
В нижней части колена он находится между костью и кожей, что делает его уязвимым для сдавливания чем-либо, что оказывает давление на внешнюю часть колена.
Травматические повреждения могут привести к давлению на нерв изнутри колена.
К частым причинам защемления нерва в колене относятся:


Малоберцовый нерв обеспечивает чувствительность и движение к внешней стороне голени и верхней части стопы. Когда он сдавливается, он воспаляется, что вызывает симптомы защемления нерва.
Обычно повреждается только оболочка или миелин вокруг нерва. При повреждении самого нерва симптомы те же, но более серьезные.
Слабость, которая ограничивает вашу способность поднимать ногу к ноге, известная как тыльное сгибание, часто считается наиболее неприятным симптомом. Это приводит к тому, что ваша нога волочит ноги при ходьбе.
Это также влияет на вашу способность поворачивать стопу наружу и вытягивать большой палец.
Другие симптомы защемления малоберцового нерва ощущаются на внешней стороне голени и на верхней части стопы. К ним относятся:
К ним относятся:
прочь.
Ваши симптомы могут быть прерывистыми или постоянными в зависимости от того, что давит на нерв.
Другой распространенной причиной этих симптомов является защемление нерва в поясничном отделе позвоночника. Когда это является причиной, у вас также будет боль в нижней части спины или спине и внешней стороне бедра.
Ваш врач изучит вашу историю болезни и проведет осмотр, чтобы попытаться поставить диагноз и определить причину.
Нерв в колене можно прощупать, когда он проходит вокруг верхней части большеберцовой кости, поэтому врач может постучать по нему. Если вы чувствуете стреляющую боль в ноге, возможно, у вас защемление малоберцового нерва.
Анализы, которые может назначить ваш врач, включают:
Проблема или деятельность, вызывающая защемление нерва, должны быть устранены или устранены в первую очередь.
Лечение направлено на уменьшение боли и улучшение подвижности.
Любое лекарство, уменьшающее воспаление, может облегчить ваши симптомы, например, противовоспалительные средства, такие как ибупрофен и напроксен.
Прикладывание тепла или льда на 15–20 минут за раз может облегчить симптомы.
Если вы потеряли чувствительность, будьте осторожны, чтобы не получить обморожение или ожог кожи. Пакет со льдом может ухудшить ваши симптомы, если он оказывает слишком большое давление на нерв.
Инъекция кортикостероидов может уменьшить воспаление, что снижает давление на нерв.
Если ваша походка страдает из-за того, что вы не можете согнуть ногу, вам может помочь ортопедический ботинок. Это опора, которая удерживает вашу ногу в нейтральном положении, чтобы вы могли нормально ходить.
Ваш врач может провести операцию по устранению перелома, опухоли или другой инвазивной проблемы, вызывающей защемление нерва.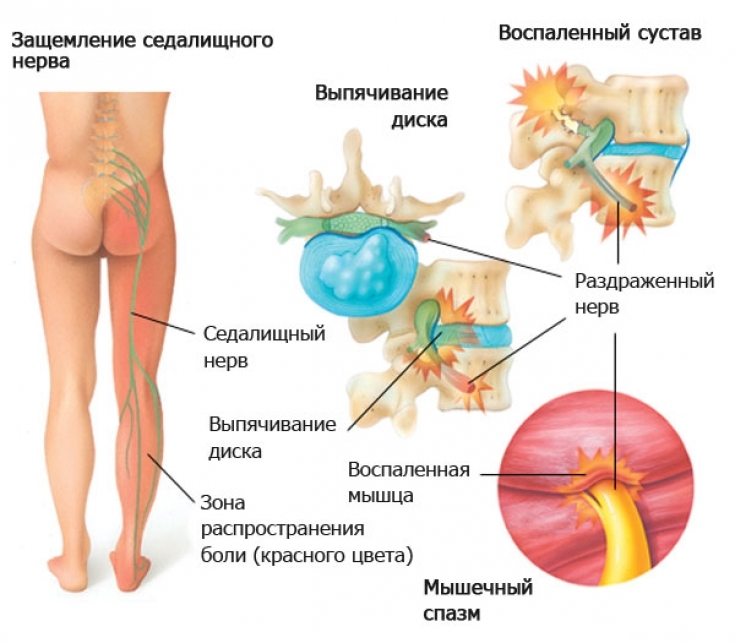
Если консервативное лечение не помогает, можно провести процедуру, называемую декомпрессией малоберцового нерва, чтобы снять давление на нерв.
Ваш нерв может быть необратимо поврежден, если его защемить в течение длительного времени. Если это произойдет, это не может быть исправлено хирургическим путем. Физиотерапия может быть полезна для укрепления мышц и тренировки ходьбы.
Обычно защемление малоберцового нерва проходит само по себе в течение нескольких дней или недель после того, как вы прекратите такое поведение или устраните состояние, которое его вызывает.
Если необходима операция, ваши симптомы должны исчезнуть немедленно, но восстановление после операции занимает около четырех месяцев.
Чтобы предотвратить защемление малоберцового нерва, вы можете сделать следующее:
