2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Ведущими симптомами острой кишечной непроходимости являются боли в животе, его вздутие, рвота, задержка стула и газов. Они имеют различную степень выраженности в зависимости от вида непроходимости, уровня и длительности заболевания.
Боли обычно возникают внезапно, вне зависимости от приема пищи, в любое время суток, без каких-либо предвестников. Им свойственен схваткообразный характер, связанный с периодами гиперперистальтики кишечника, без четкой локализации в каком-либо отделе брюшной полости. При обтурационной кишечной непроходимости вне схваткообразного приступа они обычно полностью исчезают. Странгуляционной непроходимости свойственны постоянные резкие боли, периодически усиливающиеся. При прогрессировании заболевания острые боли, как правило, стихают на 2-3-и сутки, когда перистальтическая активность кишечника прекращается, что служит плохим прогностическим признаком. Паралитическая кишечная непроходимость протекает с постоянными тупыми распирающими болями в животе.
Рвота вначале носит рефлекторный характер, при продолжающейся непроходимости рвотные массы представлены застойным желудочным содержимым. В позднем периоде она становится неукротимой, рвотные массы приобретают каловый вид и запах за счет бурного размножения кишечной палочки в верхних отделах пищеварительного тракта. Каловая рвота – несомненный признак механической кишечной непроходимости, но для уверенной диагностики этого патологического состояния не стоит дожидаться данного симптома, так как он часто указывает на «неизбежность летального исхода» (Г. Мондор). Чем выше уровень непроходимости, тем более выражена рвота. В промежутках между ней больной испытывает тошноту, его беспокоит отрыжка, икота. При низкой локализации препятствия в кишечнике рвота возникает позже и протекает с большими промежутками.
Задержка стула и газов – патогномоничный признак непроходимости кишечника. Это ранний симптом низкой непроходимости. При высоком ее характере в начале заболевания, особенно под влиянием лечебных мероприятий, может быть стул, иногда многократный, за счет опорожнения кишечника, расположенного ниже препятствия. При инвагинации, из заднего прохода иногда появляются кровянистые выделения. Это может стать причиной диагностической ошибки, когда острая кишечная непроходимость принимается за дизентерию.
При инвагинации, из заднего прохода иногда появляются кровянистые выделения. Это может стать причиной диагностической ошибки, когда острая кишечная непроходимость принимается за дизентерию.
Анамнез имеет важное значение в успешной диагностике острой кишечной непроходимости. Перенесенные операции на органах брюшной полости, открытые и закрытые травмы живота, воспалительные заболевания нередко являются предпосылкой возникновения спаечной кишечной непроходимости. Указание на периодические боли в животе, его вздутие, урчание, расстройства стула, особенно чередование запоров с поносами, могут помочь в постановке диагноза опухолевой обтурационной непроходимости.
Важно отметить тот факт, что клиническая картина высокой кишечной непроходимости значительно более яркая, с ранним появлением симптомов обезвоживания, выраженными расстройствами кислотно-основного состояния и водно-электролитного обмена.
Общее состояние больного может быть средней тяжести или тяжелым, что зависит от формы, уровня и времени, прошедшего от начала острой кишечной непроходимости. Температура в начальный период заболевания не повышается. При странгуляционной непроходимости, когда возникает коллапс, температура может снижаться до 35°С. В дальнейшем при развитии системной воспалительной реакции и перитонита появляется гипертермия. Пульс в начале заболевания не изменяется, нарастание явлений эндотоксикоза и обезвоживания проявляется тахикардией. Обращает на себя внимание явное расхождение между относительно низкой температурой тела и частым пульсом (симптом токсических ножниц). Язык становится сухим, покрывается грязным налетом.
Температура в начальный период заболевания не повышается. При странгуляционной непроходимости, когда возникает коллапс, температура может снижаться до 35°С. В дальнейшем при развитии системной воспалительной реакции и перитонита появляется гипертермия. Пульс в начале заболевания не изменяется, нарастание явлений эндотоксикоза и обезвоживания проявляется тахикардией. Обращает на себя внимание явное расхождение между относительно низкой температурой тела и частым пульсом (симптом токсических ножниц). Язык становится сухим, покрывается грязным налетом.
Осмотр живота больного с подозрением на кишечную непроходимость обязательно следует начинать с обследования всех возможных мест выхождения грыж, чтобы исключить их ущемление, как причину возникновения этого опасного синдрома. Особое внимание необходимо к бедренным грыжам у пожилых женщин. Ущемление участка кишки без брыжейки в узких грыжевых воротах не сопровождается выраженными локальными болевыми ощущениями, поэтому больные далеко не всегда сами активно жалуются на появление небольшого выпячивания ниже паховой связки, предшествующее возникновению симптомов непроходимости.
Послеоперационные рубцы могут указывать на спаечный характер непроходимости кишечника. К наиболее постоянным признакам непроходимости относится вздутие живота. Степень его может быть различной, что зависит от уровня окклюзии и длительности заболевания. При высокой непроходимости оно может быть незначительным и часто асимметричным, чем ниже уровень препятствия, тем больше выражен этот симптом. Диффузный метеоризм характерен для паралитической и обтурационной толстокишечной непроходимости. Как правило, по мере увеличения сроков заболевания увеличивается и вздутие живота.
Неправильная конфигурация живота и его асимметрия более присущи странгуляционной кишечной непроходимости. Иногда, особенно у истощенных больных, через брюшную стенку удается видеть одну или несколько раздутых петель кишечника, периодически перистальтирующих.
Видимая перистальтика – несомненный признак механической непроходимости кишечника. Он обычно определяется при медленно развивающейся обтурационной опухолевой непроходимости, когда успевает гипертрофироваться мускулатура приводящего отдела кишечника.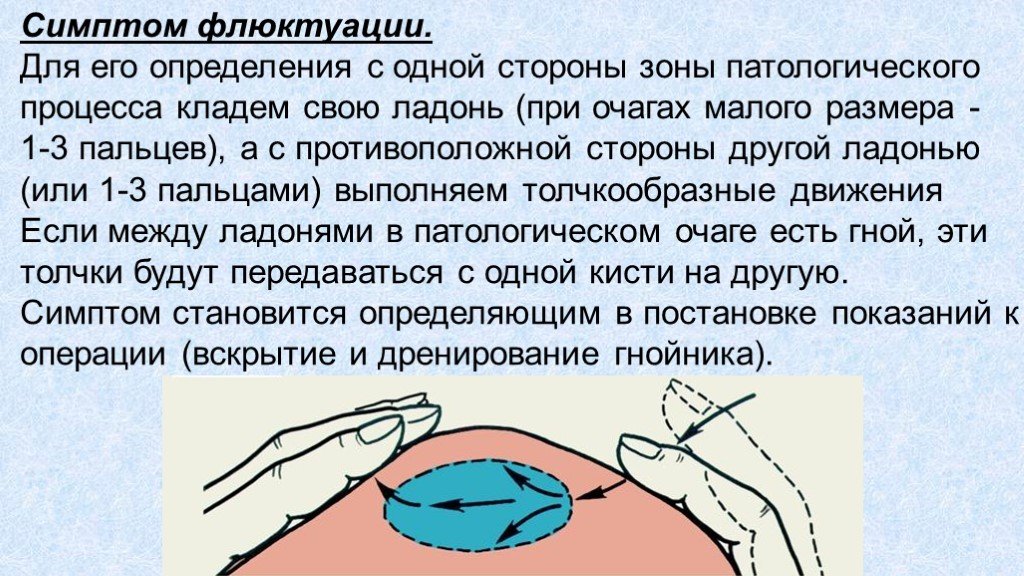
Локальное вздутие живота при пальпируемой в этой зоне раздутой петли кишки, над которой определяется высокий тимпанит (симптом Валя) – ранний симптом механической кишечной непроходимости. При завороте сигмовидной кишки вздутие локализуется ближе к правому подреберью, тогда как в левой подвздошной области, то есть там, где она обычно пальпируется, отмечается западение живота (симптом Шимана).
Пальпация живота в межприступный период (во время отсутствия схваткообразных болей, обусловленных гиперперистальтикой) до развития перитонита, как правило, безболезненна. Напряжение мышц передней брюшной стенки отсутствует, как и симптом Щеткина-Блюмберга. При странгуляционной непроходимости на почве заворота тонкой кишки бывает положительным симптом Тэвенара – резкая болезненность при надавливании брюшной стенки на два поперечных пальца ниже пупка по средней линии, то есть там, где обычно проецируется корень ее брыжейки. Иногда при пальпации удается определить опухоль, тело инвагината или воспалительный инфильтрат, послужившие причиной непроходимости.
При сукуссии (легком сотрясении живота) можно услышать «шум плеска» – симптом Склярова. Его выявлению помогает аускультация живота с помощью фонендоскопа во время нанесения рукой толчкообразных движений передней брюшной стенки в проекции раздутой петли кишки. Обнаружение этого симптома указывает на наличие перерастянутой паретичной петли кишки, переполненной жидким и газообразным содержимым. Этот симптом с большой долей вероятности указывает на механический характер непроходимости.
Перкуссия позволяет определить ограниченные участки зон притупления, что соответствует местоположению петель кишки, наполненных жидкостью, непосредственно прилегающих к брюшной стенке. Эти участки притупления не меняют своего положения при поворотах больного, чем отличаются от притупления, обусловленного выпотом в свободной брюшной полости. Притупление выявляется также над опухолью, воспалительным инфильтратом или инвагинатом кишки.
Аускультация живота, по образному выражению наших хирургических учителей, необходима для того, чтобы «услышать шум начала и тишину конца» (Г. Мондор). В начальном периоде кишечной непроходимости выслушивается звонкая резонирующая перистальтика, что сопровождается появлением или усилением болей в животе. Иногда можно уловить «шум падающей капли» (симптом Спасокукоцкого – Вильмса) после звуков переливания жидкости в растянутых петлях кишечника. Перистальтику можно вызвать или усилить путем поколачивания брюшной стенки или ее пальпацией. По мере развития непроходимости и нарастания пареза кишечные шумы делаются короткими, редкими, и более высоких тонов. В позднем периоде все звуковые феномены постепенно исчезают и на смену приходит «мертвая (могильная) тишина» – несомненно, зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся.
Мондор). В начальном периоде кишечной непроходимости выслушивается звонкая резонирующая перистальтика, что сопровождается появлением или усилением болей в животе. Иногда можно уловить «шум падающей капли» (симптом Спасокукоцкого – Вильмса) после звуков переливания жидкости в растянутых петлях кишечника. Перистальтику можно вызвать или усилить путем поколачивания брюшной стенки или ее пальпацией. По мере развития непроходимости и нарастания пареза кишечные шумы делаются короткими, редкими, и более высоких тонов. В позднем периоде все звуковые феномены постепенно исчезают и на смену приходит «мертвая (могильная) тишина» – несомненно, зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся.
Исследование больного острой кишечной непроходимостью обязательно должно быть дополнено пальцевым ректальным исследованием. При этом можно определить «каловый завал», опухоль прямой кишки, головку инвагината и следы крови. Ценным диагностическим признаком низкой толстокишечной непроходимости, определяемым при ректальном исследовании, является атония анального жома и баллонообразное вздутие пустой ампулы прямой кишки (симптом Обуховской больницы, описанный И.И. Грековым). Этому виду непроходимости присущ и симптом Цеге-Мантейфеля, заключающийся в малой вместимости дистального отдела кишечника при постановке сифонной клизмы. При этом в прямую кишку удается ввести не более 500-700 мл воды.
Ценным диагностическим признаком низкой толстокишечной непроходимости, определяемым при ректальном исследовании, является атония анального жома и баллонообразное вздутие пустой ампулы прямой кишки (симптом Обуховской больницы, описанный И.И. Грековым). Этому виду непроходимости присущ и симптом Цеге-Мантейфеля, заключающийся в малой вместимости дистального отдела кишечника при постановке сифонной клизмы. При этом в прямую кишку удается ввести не более 500-700 мл воды.
Клинические проявления непроходимости зависят не только от ее вида и уровня окклюзии кишечной трубки, но и от фазы (стадии) течения этого патологического процесса. Принято выделять три стадии острой кишечной непроходимости.
 Она обычно продолжается от 12 до 36 часов. В этой фазе боль теряет свой схваткообразный характер, становится постоянной и менее интенсивной. Живот сильно вздут, перистальтика кишечника ослабевает, выслушивается «шум плеска». Задержка стула и газов полная.
Она обычно продолжается от 12 до 36 часов. В этой фазе боль теряет свой схваткообразный характер, становится постоянной и менее интенсивной. Живот сильно вздут, перистальтика кишечника ослабевает, выслушивается «шум плеска». Задержка стула и газов полная.
Ведущие симптомы острой кишечной непроходимости — боли в животе, его вздутие, рвота, задержка стула и газов. Они имеют различную степень выраженности, зависящую от вида непроходимости, её уровня и длительности заболевания.
Боли обычно возникают внезапно, вне зависимости от приёма пищи, в любое время суток, без каких-либо предвестников. Характерен их схваткообразный характер, связанный с периодами гиперперистальтики кишечника, без чёткой локализации в каком-либо отделе брюшной полости.
Рвота сначала носит рефлекторный характер, при продолжающейся непроходимости рвотные массы представлены застойным желудочным содержимым. В позднем периоде она становится неукротимой, рвотные массы приобретают каловый вид и запах за счёт бурного размножения кишечной палочки в верхних отделах пищеварительного тракта. Каловая рвота — несомненный признак механической кишечной непроходимости, но для уверенной диагностики этого патологического состояния не стоит дожидаться данного симптома, так как он часто указывает «на неизбежность летального исхода» (Г. Мондор). Чем выше уровень непроходимости, тем сильнее выражена рвота. В промежутках между ней больной испытывает тошноту, его беспокоят отрыжка и икота. При низкой локализации препятствия в кишечнике рвота возникает позже и протекает с большими промежутками.
Каловая рвота — несомненный признак механической кишечной непроходимости, но для уверенной диагностики этого патологического состояния не стоит дожидаться данного симптома, так как он часто указывает «на неизбежность летального исхода» (Г. Мондор). Чем выше уровень непроходимости, тем сильнее выражена рвота. В промежутках между ней больной испытывает тошноту, его беспокоят отрыжка и икота. При низкой локализации препятствия в кишечнике рвота возникает позже и протекает с большими промежутками.
Задержка стула и газов — патогномоничный признак непроходимости кишечника. Это ранний симптом низкой непроходимости. При высоком её характере в начале заболевания, особенно под влиянием лечебных мероприятий, может быть стул, иногда многократный за счёт опорожнения отдела кишечника, расположенного ниже препятствия. При инвагинации из заднего прохода иногда появляются кровянистые выделения. Это может стать причиной диагностической ошибки, когда острую кишечную непроходимость принимают за дизентерию.
Анамнез имеет большое значение в успешной диагностике острой кишечной непроходимости. Перенесённые операции на органах брюшной полости, открытые и закрытые травмы живота, воспалительные заболевания нередко бывают предпосылкой возникновения спаечной кишечной непроходимости. Указание на периодические боли в животе, его вздутие, урчание, расстройства стула (особенно чередование запоров с диареей) может помочь в постановке диагноза опухолевой обтурационной непроходимости.
Важно отметить тот факт, что клиническая картина высокой кишечной непроходимости очень яркая, с ранним появлением симптомов обезвоживания, выраженными расстройствами кислотно-основного состояния и водно-электролитного обмена.
Общее состояние больного может быть средней тяжести или тяжёлым, что зависит от формы, уровня и времени, прошедшего с момента возникновения острой кишечной непроходимости. Температура тела в начальном периоде заболевания не повышается. При странгуляционной непроходимости, когда возникает коллапс, температура тела может снижаться до 35 °С. В дальнейшем при развитии системной воспалительной реакции и перитонита появляется гипертермия. Пульс в начале заболевания не изменяется, нарастание явлений эндотоксикоза и обезвоживания проявляется тахикардией. Обращает на себя внимание явное расхождение между относительно низкой температурой тела и частым пульсом (симптом «токсических ножниц»). Язык становится сухим, покрывается грязным налётом.
В дальнейшем при развитии системной воспалительной реакции и перитонита появляется гипертермия. Пульс в начале заболевания не изменяется, нарастание явлений эндотоксикоза и обезвоживания проявляется тахикардией. Обращает на себя внимание явное расхождение между относительно низкой температурой тела и частым пульсом (симптом «токсических ножниц»). Язык становится сухим, покрывается грязным налётом.
Осмотр живота больного с подозрением на кишечную непроходимость обязательно следует начинать с обследования всех возможных мест выхождения грыж, чтобы исключить их ущемление как причину возникновения этого опасного синдрома. Особое внимание необходимо к бедренным грыжам у пожилых женщин. Ущемление участка кишки без брыжейки в узких грыжевых воротах не сопровождается выраженными локальными болевыми ощущениями, поэтому больные далеко не всегда сами активно жалуются на появление небольшого выпячивания ниже паховой связки, предшествующее возникновению симптомов непроходимости.
Послеоперационные рубцы могут указывать на спаечный характер непроходимости кишечника. К наиболее постоянным признакам непроходимости относят вздутие живота. Его степень может быть различной, что зависит от уровня окклюзии и длительности заболевания. При высокой непроходимости оно может быть незначительным и часто асимметричным, чем ниже уровень препятствия, тем больше выражен этот симптом. Диффузный метеоризм характерен для паралитической и обтурационной толстокишечной непроходимости. Как правило, по мере увеличения сроков заболевания увеличивается и вздутие живота.
Неправильная форма живота и его асимметрия более присущи странгуляционной кишечной непроходимости. Иногда, особенно у истощённых больных, через брюшную стенку удаётся увидеть одну или несколько раздутых петель кишечника, периодически пери стальтирующих. Видимая перистальтика — признак механической непроходимости кишечника. Он обычно определяется при медленно развивающейся обтурационной опухолевой непроходимости, когда успевает гипертрофироваться мускулатура приводящего отдела кишечника.
Локальное вздутие живота при пальпируемой в этой зоне раздутой петле кишки, над которой определяется высокий тимпанит (симптом Валя), — ранний симптом механической кишечной непроходимости. При завороте сигмовидной кишки вздутие локализуется ближе к правому подреберью, тогда как в левой подвздошной области, т.е. там, где она обычно пальпируется, отмечают западение живота (симптом Шимана).
Пальпация живота в межприступный период (во время отсутствия схваткообразных болей, обусловленных гиперперистальтикой) до развития перитонита, как правило, безболезненна. Напряжение мышц передней брюшной стенки отсутствует, как и симптом Щёткина—Блюмберга. При странгуляционной непроходимости на почве заворота тонкой кишки бывает положительным симптом Тэвенара — резкая болезненность при пальпации живота на 2-3 см ниже пупка по срединой линии, т.е. там, где обычно проецируется корень её брыжейки. Иногда при пальпации удаётся определить опухоль, тело инвагината или воспалительный инфильтрат, послуживший причиной непроходимости.
При сукуссии (лёгком сотрясении живота) можно услышать «шум плеска» — симптом Склярова. Его выявлению помогает аускультация живота с помощью фонендоскопа во время нанесения рукой толчкообразных движений передней брюшной стенки в проекции раздутой петли кишки. Обнаружение этого симптома указывает на наличие перерастянутой паретичной петли кишки, переполненной жидким и газообразным содержимым. Этот симптом с большой долей вероятности указывает на механический характер непроходимости.
Перкуссия позволяет определить ограниченные участки зон притупления, что соответствует местоположению петель кишки, наполненных жидкостью, непосредственно прилегающих к брюшной стенке. Эти участки притупления не меняют своего положения при поворотах больного, чем отличаются от притупления, обусловленного выпотом в свободной брюшной полости. Притупление выявляют также над опухолью, воспалительным инфильтратом или инвагинатом кишки.
Аускультация живота, по образному выражению Г. Мондора, необходима для того, чтобы «услышать шум начала и тишину конца». В начальном периоде кишечной непроходимости выслушивают звонкую резонирующую перистальтику, что сопровождается появлением или усилением болей в животе. Иногда можно уловить «шум падающей капли» (симптом Спасокукоцкого—Вильмса) после звуков переливания жидкости в растянутых петлях кишечника. Перистальтику можно вызвать или усилить путём поколачивания брюшной стенки или её пальпации. По мере развития непроходимости и нарастания пареза кишечные шумы становятся короткими, редкими и более высоких тонов. В позднем периоде все звуковые феномены постепенно исчезают, им на смену приходит «мертвая (могильная, гробовая) тишина» — несомненный зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся.
Мондора, необходима для того, чтобы «услышать шум начала и тишину конца». В начальном периоде кишечной непроходимости выслушивают звонкую резонирующую перистальтику, что сопровождается появлением или усилением болей в животе. Иногда можно уловить «шум падающей капли» (симптом Спасокукоцкого—Вильмса) после звуков переливания жидкости в растянутых петлях кишечника. Перистальтику можно вызвать или усилить путём поколачивания брюшной стенки или её пальпации. По мере развития непроходимости и нарастания пареза кишечные шумы становятся короткими, редкими и более высоких тонов. В позднем периоде все звуковые феномены постепенно исчезают, им на смену приходит «мертвая (могильная, гробовая) тишина» — несомненный зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся.
Обследование больного с острой кишечной непроходимостью обязательно должно быть дополнено пальцевым ректальным исследованием. При этом можно определить «каловый завал», опухоль прямой кишки, головку инвагината и следы крови. Ценный диагностический признак низкой толстокишечной непроходимости, определяемый при ректальном исследовании, — атония анального жома и баллонообразное вздутие пустой ампулы прямой кишки (симптом Обуховской больницы, описанный И.И. Грековым). Этому виду непроходимости присущ и симптом Цеге-Мантефейля, заключающийся в малой вместимости дистального отдела кишечника при постановке сифонной клизмы. При этом в прямую кишку удаётся ввести не более 500 мл воды.
При этом можно определить «каловый завал», опухоль прямой кишки, головку инвагината и следы крови. Ценный диагностический признак низкой толстокишечной непроходимости, определяемый при ректальном исследовании, — атония анального жома и баллонообразное вздутие пустой ампулы прямой кишки (симптом Обуховской больницы, описанный И.И. Грековым). Этому виду непроходимости присущ и симптом Цеге-Мантефейля, заключающийся в малой вместимости дистального отдела кишечника при постановке сифонной клизмы. При этом в прямую кишку удаётся ввести не более 500 мл воды.
Клинические проявления непроходимости зависят не только от её вида и уровня окклюзии кишечной трубки, но и от фазы (стадии) течения этого патологического процесса. Принято выделять три стадии острой кишечной непроходимости.

Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
|
Скачать эту тему [PDF]
Опухоли Вильмса чаще всего возникают у детей раннего возраста. Эти опухоли часто становятся довольно большими, прежде чем вызвать какие-либо симптомы. Дети могут выглядеть здоровыми, вести себя и играть нормально.
Эти опухоли часто становятся довольно большими, прежде чем вызвать какие-либо симптомы. Дети могут выглядеть здоровыми, вести себя и играть нормально.
Часто это первый признак опухоли Вильмса. Родители могут заметить опухоль или твердость в животе во время купания или одевания ребенка. Припухлость иногда бывает достаточно большой, чтобы ощущаться с обеих сторон живота. Обычно это безболезненно, но может быть у некоторых детей.
У некоторых детей с опухолью Вильмса также могут быть:
Опухоли Вильмса также иногда могут вызывать высокое кровяное давление . Обычно это не вызывает симптомов само по себе, но в редких случаях артериальное давление может стать достаточно высоким, чтобы вызвать такие проблемы, как головные боли, внутриглазное кровотечение или даже изменение сознания.
Многие признаки и симптомы опухолей Вильмса, скорее всего, вызваны чем-то другим. Тем не менее, если у вашего ребенка есть какие-либо из этих симптомов, проконсультируйтесь с врачом вашего ребенка, чтобы можно было найти причину и при необходимости вылечить.
Группа медицинского и редакционного контента Американского онкологического общества
Наша команда состоит из врачей и сертифицированных онкологических медсестер с глубокими знаниями в области лечения рака, а также журналистов, редакторов и переводчиков с большим опытом написания медицинских текстов.
Чинтагумпала М., Мускал Дж.А. Презентация, диагностика и постановка опухоли Вильмса. До настоящего времени. Доступ по адресу www.uptodate.com/contents/presentation-diagnosis-and-staging-of-wilms-tumor 22 августа 2018 г.
Fernandez CV, Geller JI, Ehrlich PF, et al. Глава 29: Опухоли почек. В: Пиццо П.А., Поплак Д.Г., ред. Принципы и практика детской онкологии . 7-е изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2016.
Глава 29: Опухоли почек. В: Пиццо П.А., Поплак Д.Г., ред. Принципы и практика детской онкологии . 7-е изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2016.
Национальный институт рака. Лечение опухоли Вильмса и других опухолей почек у детей (PDQ®). 2018. Доступ по адресу www.cancer.gov/types/kidney/hp/wilms-treatment-pdq от 22 августа 2018 г.
Ссылки
Чинтагумпала М., Мускал Дж.А. Презентация, диагностика и постановка опухоли Вильмса. До настоящего времени. Доступ по адресу www.uptodate.com/contents/presentation-diagnosis-and-staging-of-wilms-tumor 22 августа 2018 г.
Fernandez CV, Geller JI, Ehrlich PF, et al. Глава 29: Опухоли почек. В: Пиццо П.А., Поплак Д.Г., ред. Принципы и практика детской онкологии . 7-е изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2016.
Национальный институт рака. Лечение опухоли Вильмса и других опухолей почек у детей (PDQ®). 2018. Доступ по адресу www.cancer.gov/types/kidney/hp/wilms-treatment-pdq от 22 августа 2018 г.
Последняя редакция: 17 октября 2018 г.
Медицинская информация Американского онкологического общества защищена авторским правом. Запросы на перепечатку см. в нашей Политике использования контента.
Наверное, нет ничего страшнее для родителей, чем услышать, что у вашего ребенка рак. К счастью, благодаря достижениям в лечении, большинство детей с опухолью Вильмса, редким раком почки, выживают и продолжают жить нормальной, здоровой жизнью.
К счастью, благодаря достижениям в лечении, большинство детей с опухолью Вильмса, редким раком почки, выживают и продолжают жить нормальной, здоровой жизнью.
«Опухоль Вильмса чаще всего поражает детей в возрасте от 3 до 4 лет и становится гораздо реже после 6 лет», — сказал Джозеф Торкильдсон, доктор медицинских наук, детский гематолог и онколог в детской клинике рака и заболеваний крови Banner в Месе, штат Аризона. «Обычно поражается только одна почка, но в редких случаях могут поражаться обе почки одновременно.
За прошедшие годы достижения в диагностике и лечении опухоли Вильмса значительно улучшили прогноз для детей с этим заболеванием. Доктор Торкилдсон помогает ответить на пять распространенных вопросов, которые могут возникнуть у родителей об этом заболевании.
Неясно, что вызывает опухоль Вильмса, но в некоторых редких случаях может играть роль наследственность. Дефекты в генах могут повлиять на рост клеток почек.
«Как и многие детские раковые заболевания, под микроскопом он выглядит как незрелая почка, подобная той, что наблюдается in utero , что свидетельствует о нарушении созревания или сохранении тканей плода из-за генетической аномалии», — сказал доктор Торкилдсон.
Наши почки развиваются очень рано в утробе матери. Иногда некоторые из клеток, которые должны развиться в зрелые клетки, этого не делают. Вместо этого у этих клеток могут возникать ошибки в ДНК, что позволяет им бесконтрольно расти и делиться и продолжать жить, когда другие клетки погибнут. Эти накапливающиеся клетки образуют опухоль. В редких случаях эти ошибки передаются от родителя к дочернему. Но чаще всего нет никакой известной связи между родителем и ребенком. «Чаще всего мы не знаем, что вызывает опухоль Вильмса, — сказал доктор Торкилдсон.
Многие дети с опухолью Вильмса могут не иметь симптомов или симптомы могут быть спутаны с рядом других детских заболеваний.
«Родители могут заметить твердую массу или ощущение полноты в животе своего ребенка во время купания или одевания», — сказал д-р Торкилдсон. «Некоторые дети испытывают боль в животе, а другие симптомы включают лихорадку, тошноту и рвоту, кровь в моче, запоры и потерю аппетита».
Поскольку симптомы можно спутать с симптомами других заболеваний, лучше всего, чтобы их оценил лечащий врач вашего ребенка.
При подозрении на новообразование в брюшной полости врач вашего ребенка обычно назначает УЗИ. Если это подтвердит наличие опухоли, вашему ребенку сделают компьютерную томографию грудной клетки, брюшной полости и таза, чтобы определить размер опухоли и распространилась ли она на другие области.
Точный диагноз зависит от патологоанатома, который исследует ткань опухоли под микроскопом. «Это достигается либо хирургическим удалением всей почки с опухолью, либо биопсией опухоли, если удаление кажется слишком рискованным из-за размера опухоли», — сказал доктор Торкильдсон.
Лечение включает комбинацию хирургического вмешательства и химиотерапии, а также может включать лучевую терапию, в зависимости от степени заболевания как до, так и после удаления опухоли.
«Детям с опухолью, локализованной в одной почке, обычно проводят хирургическое удаление почки, содержащей опухоль», — сказал д-р Торкилдсон. «Решения о дальнейшем лечении зависят от размера и распространенности опухоли, а также от того, распространилась ли она на близлежащие лимфатические узлы или более отдаленные места».
«Перспективы для детей с опухолью Вильмса превосходны, — сказал д-р Торкилдсон. «Дети с болезнью 1 стадии — опухолью, полностью ограниченной почкой — излечиваются с помощью операции и краткого курса химиотерапии. Дети с более запущенными заболеваниями выздоравливают более чем в 90% случаев благодаря интенсивной терапии».
Родителям важно понять, что для успешного лечения рака необходимо точно знать, что это такое.