2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Острый аппендицит – патология, которая не имеет возрастной принадлежности, может встречаться даже у новорожденных. Однако чаще всего заболевание развивается у детей старше 7 лет, достигая пика в возрастной категории 9-12 лет. Острый аппендицит с одинаковой распространенностью регистрируется как среди девочек, так и среди мальчиков.
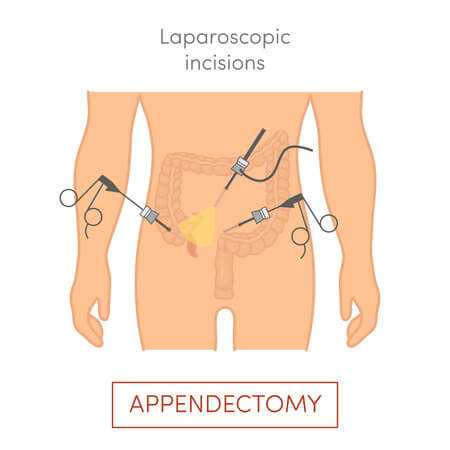
Хирургическое вмешательство выполняется лапароскопическим доступом. Данный вариант является золотым стандартом хирургического лечения острого аппендицита. Лапароскопическая аппендектомия отличается хорошим эстетическим результатом, быстрым восстановлением и наименьшим травматизмом тканей. Однако для проведения лапароскопической аппендэктомии должны быть необходимые условия, в частности отсутствие тотального перитонита. Поэтому так важно обращаться за медицинской помощью в первые часы с момента развития заболевания.
Длительность операции при отсутствии осложнений составляет от 10 до 50 минут, при их наличии или атипичном анатомическом расположении аппендикса – может увеличиваться до 2 часов.
В первом случае ребенок в стационаре проводит 3-5 дней, а во втором – не менее 10 дней. В некоторых случаях при длительном дооперационном заболевании пациента и наличие осложнённых форм аппендицита требуется пребывание пациента в палате реанимации.
Из-за боли ребенок находится в вынужденном положении – сгибает и подтягивает ноги к животу и лежит на правом боку. По мере прогрессирования патологического процесса ребенок щадит живот, поэтому выключает участие брюшной стенки в акте дыхания.
В первые часы острого воспаления червеобразного отростка температура тела нормальная или слегка повышенная. Лихорадка более 38°С обычно указывает на развитие гнойных и деструктивных форм аппендицита, требуется незамедлительное обращение к детскому хирургу. Промедление может угрожать развитию инфекционно-токсического шока и угрозе перфорации отростка.
Обычно стул у ребенка с острым аппендицитом отсутствует. Однако если слепозаканчивающийся отросток имеет тазовое расположение, то наблюдается понос (учащенный стул жидкой консистенции с примесью слизи). На фоне острого аппендицита развивается интоксикация организма. Это проявляется учащением сердцебиения и наличие белого налета на языке.
Отдельно остановимся на симптоматике острого аппендицита у детей до 3 лет. Несмотря на то, что это редкое заболевание для этого возраста, оно все же встречается, причем отличается особенно бурным и агрессивным течением. Симптомы появляются среди полного благополучия. Малыш становится капризным, отказывается от еды, а температура практически сразу же повышается до 38-39°С. Появляется неоднократная рвота и частый жидкий стул, в котором могут быть прожилки крови и слизи. При наличии таких симптомов важно незамедлительно обратиться в клинику, которая оказывает круглосуточную медицинскую помощь.
«СМ-Доктор» - это клиника, которая специализируется на оказании срочной помощи детям в режиме 24/7. Наши специалисты помогут разобраться и справиться даже с самой сложной клинической ситуацией.
Записаться на приём или задать вопросы можно круглосуточно по телефону +7 (495) 292-59-86
Наиболее частым симптомом аппендицита — воспаления червеобразного отростка слепой кишки — является боль в нижней правой части живота. Вначале боль может быть различной интенсивности (сильная, слабая) и характера (постоянная, перемежающаяся), а через 6-7 часов она усиливается и в основном ощущается в нижней правой части живота, месте проекции аппендикса. Боль при аппендиците, как правило, усиливается при движении и напряжении мышц живота, например, при кашле, а также в положении лежа на спине с ровно вытянутыми ногами, так как увеличивается давление на брюшину.
Какие есть еще симптомы?
Симптомы аппендицита могут быть такими же, как и при отравлении. Из-за того, что боль в брюшине не всегда бывает четко локализованной, на ранних стадиях заболевания диагноз может быть ошибочным.
«Симптомом аппендицита в первую очередь является локальная боль. Может также быть температура, но все определяется при осмотре. Трудно назвать определенный набор симптомов, поскольку нужно проводить целый ряд исследований функциональной диагностики, сравнивать симптомы с признаками других острых болезней. Женщинам также нужно проводить гинекологические обследования, поскольку аппендицит легко можно спутать с воспалением придатков», — говорит хирург, заведующий хирургическим отделением городской клинической больницы им. В. В. Виноградова (ГКБ № 64) Владимир Кулабухов.
Об аппендиците, помимо острой боли в брюшной полости, могут говорить другие симптомы.
Потеря аппетита и тошнота
Для аппендицита характерна потеря аппетита. Этот симптом может либо предшествовать, либо «идти в комплекте» с тошнотой. Если эти симптомы долго не исчезают, нужно обратиться к врачу для постановки точного диагноза.
Рвота
Симптомом аппендицита может быть рвота с примесью желчи. Рвота может указывать на развитие перитонита, но нередко она может возникать и при простом аппендиците. Как утверждает педиатр Детского центра Джонса Хопкинса Дэвид Банди, такие признаки, как потеря аппетита, тошнота и рвота не являются исключительными симптомами для постановки точного диагноза у детей и взрослых. По его словам, около 80% случаев аппендицита у детей до 4 лет заканчиваются разрывом. Отчасти это происходит потому, что у маленьких детей редко наблюдаются классические симптомы (тошнота, рвота и боль, локализованная в нижней правой части живота), чем у подростков и молодых людей.
Повышение температуры тела
Во время аппендицита температура тела не поднимается выше 37 градусов. Но если вы вовремя не определили причину болей и у вас возникло осложнение, то тогда температура тела может достигнуть и 40 градусов. В таком случае нужно вызывать скорую помощь, поскольку подобные симптомы могут говорить о таком серьезном осложнении, как перитонит (воспаление брюшины).
Запор или диарея
При аппендиците могут быть запор и диарея, как утверждают специалисты. Эти симптомы возникают по мере нарастания интоксикации. На фоне диспепсии также может возникнуть частое мочеиспускание.
Как быстро проявляются симптомы аппендицита?
У детей зачастую от первых жалоб на боль в животе до развития перитонита проходит несколько часов, а у взрослых первые признаки появляются за несколько дней до перитонита.
Источник информации: «Аргументы и Факты»
Чаще всего аппендикс воспаляется в возрасте 5-40 лет. И если до 20 лет от болезни чаще страдают представители сильного пола, в возрасте 20-40 лет среди пациентов женщин вдвое больше, чем мужчин. Согласно статистике, которая, как известно, знает все, после 40 лет вероятность возникновения заболевания уменьшается, но не сходит на нет.
Опасность аппендицита
При как правило остром характере заболевания в воспаленном червеобразном отростке слепой кишки (аппендиксе) скапливается гной, из-за чего он быстро увеличивается в размерах и становится болезненным. Если помощь не была оказана своевременно, стенки аппендикса разрываются и гной выходит наружу. Результат - острый перитонит, непроходимость кишечника, сепсис и другие процессы в брюшной полости, которые чаще всего заканчиваются смертью пациента. Особенно высока летальность при таком осложнении, как пилефлебит, при котором поражается печень.
Коварность аппендицита заключается в том, что болезнь успешно маскируется под другие заболевания, а ее первые симптомы не всегда позволяют правильно идентифицировать заболевание. Болезнь развивается очень быстро и длится 2-4 дня, воспаление почти всегда носит острый характер. Однако редко (примерно в 100 раз реже) встречается и хронический аппендицит, при котором симптомы, характерные для острого аппендицита, периодически то появляются, то затухают.
Признаки и симптомы аппендицита
1. Острая боль
Острая боль в области живота, чаще всего проявляющаяся ночью или утром, – основной симптом аппендицита. Сперва боль может быть разлита по всему животу, но вскоре она концентрируется в правой нижней части живота, в подвздошной области (ниже пупка и чуть выше бедра). Особенно чувствительно надавливание на подвздошную область. По мере развития болезни боль усиливается, становится пульсирующей. Боль может отдавать в правую ногу, усиливаться при смехе, кашле, при ходьбе. Брюшная стенка становится напряженной. Чтобы несколько снизить болевые ощущения, заболевшему приходится принимать определенное положение. Чаще всего - положение лежа с согнутыми в коленях ногами. Боль может на некоторое время утихать, что является сигналом о некрозе тканей стенки отростка.
Однако стоит учитывать, что локализация боли определяется месторасположением аппендикса. Если аппендикс расположен слева, болеть будет левая часть живота. В других случаях боль может ощущаться в области лобка, таза, поясницы. При подпеченочном расположении отростка, боль локализуется в правом подреберье, из-за чего ее можно спутать с болью, появляющейся при остром холецистите. Причем дети и пожилые люди чаще всего ощущают несколько иную боль, тупую боль в животе. Из-за этого диагностика аппендицита в таких случаях затрудняется.
2. Повышение температуры
В начальной стадии заболевания температура повышается незначительно – до 37-38 градусов. Вместе с временным затиханием боли температура может возвращаться к норме, однако в заключительной стадии, при максимальной угрозе выброса гноя в брюшину, она повышается до 39-40 градусов, а вместе с этим и многократно усиливаются боли. Иногда аппендицит проявляется без температуры, чаще всего, это касается пожилых пациентов.
3. Тошнота
Еще одним симптомом аппендицита является тошнота, проявляющаяся как результат расстройства работы желудочно-кишечного тракта.
4. Рвота
Тошнота может сочетаться с рвотой. Непродолжительная рвота проявляется на пике болевых ощущений и не приносит облегчения. Если рвота проявляется повторно, то это свидетельствует о возникновении угрожающих жизни пациента осложнений.
5. Диарея
Иногда при аппендиците начинается понос, в кале могут присутствовать частички крови. Однако диарея при этой болезни характерна в первую очередь для детей.
6. Задержка стула
В других случаях возникают ложные позывы к испражнению. Из-за ослабления двигательной функции мышечной системы на фоне поражения нервной системы развивается запор.
7. Задержка мочеиспускания
При нестандартном положении отростка иногда проявляется так называемая дизурия - задержка мочеиспускания. Это связано с тем, что аппендикс расположен возле мочеточника или мочевого пузыря.
8. Тахикардия
Нередко у пациентов отмечается тахикардия – до 100 ударов в минуту.
9. Сухость во рту
Язык больного становится чрезмерно сухим, покрывается густым белесым налетом. Подчеркнем, что данный симптом характерен и для ряда других заболеваний.
10. Озноб и сильное потоотделение
Повышение температуры нередко сопровождается появлением озноба, повышенным потоотделением.
Проверка симптомов в домашних условиях
Лягте ровно на жесткую поверхность и несильно нажмите на живот в области локализации боли. Если даже при легком нажатии боль усиливается – немедленно вызывайте скорую. Пощупайте живот, в нормальном состоянии он должен быть мягким. Если живот твердый, имеется вздутие живота, это еще один повод обратиться за помощью к специалистам. Однако помните, что самостоятельно проводить пальпацию опасно – вы рискуете спровоцировать разрыв аппендикса.
Попробуйте встать и походить, чаще всего при ходьбе боль будет усиливаться, что заставит вас прекратить движение. Покашляйте, при кашле боль должна усиливаться. Лягте на правый бок и подтяните ноги к туловищу (поза эмбриона). При аппендиците боль в животе в этом случае ослабнет. Если же вы повернетесь на левый бок и выпрямите ноги, она усилится.
Что делать, если у вас подозрения на аппендицит
При малейшем подозрении на аппендицит смертельно опасно откладывать вызов врача. Любые постоянные боли в области живота, не проходящие в течение пяти-шести часов, являются бесспорным основанием для немедленного обращения за помощью. Важно вспомнить и систематизировать все выявленные вами симптомы и рассказать о них врачу, что поможет ему при проведении осмотра. До приезда врача соблюдайте постельный режим.
Чего нельзя делать при аппендиците
Строго не рекомендуется прием обезболивающих, слабительных и других препаратов, которые только усложнят постановку диагноза. Некоторые препараты для желудка или кишечника могут и вовсе спровоцировать разрыв аппендикса.
До оказания помощи полезно отказаться от приема пищи. Во-первых, еда может вызвать раздражение слизистой кишечника и усилить боли. А во-вторых, прием пищи будет лишним в том случае, если вам понадобится срочное хирургическое вмешательство. Запрещено прогревать правую часть живота, поскольку внешний источник тепла лишь ускорит и без того скоротечное развитие болезни.
Причины возникновения аппендицита, факторы риска
Единой, общей для всех пациентов причины возникновения аппендицита, нет, однако в большинстве случаев воспаление возникает из-за закупорки входа отростка. Закупорка происходит из-за попадания в отросток инородных тел, каловых камней, иногда является результатом проявления холецистита или энтерита.
Немаловажную роль в возникновении аппендицита играют бактерии – энтерококки, стрептококки, стафилококки и кишечная палочка. Среди других вероятных причин - спазм сосудов, травмы области живота.
Частые запоры, плохая перистальтика кишечника, переедание, инфекционные заболевания желудочно-кишечного тракта, снижение иммунитета, стресс, недостаток витаминов и растительных волокон в пище – факторы, повышающие риск возникновения заболевания. Часто аппендицит возникает у беременных женщин. Это происходит из-за смещения отростка, вызванного увеличением матки.
Как избежать аппендицита
Правильное питание – верный способ снизить до минимума риск возникновения аппендицита. В рацион должны входить легкоусвояемые белки, содержащиеся в разнообразной молочной продукции, свежие фрукты и овощи. Рекомендуется делать периодически разгрузочные дни, следить за состоянием здоровья ЖКТ, обращать внимание на возникновение проблем со стулом.
Будьте здоровы!
Фото: из открытых источников
Аппендицитом болеют дети и взрослые. Клиническая картина зависит от возраста пациента. Только в 30% случаев симптоматика у взрослых и детей одинаковая. В остальных ситуациях врачи проводят дифференциальную диагностику, которая позволяет отличить одну болезнь от другой, но не всегда бывает точной. Рассказываем, когда можно заподозрить аппендицит и к кому с ним обращаться.
Аппендицит чаще случается у детей 5-12 лет. У взрослых максимальная вероятность появления аппендицита приходится на возраст от 20 до 40 лет. Люди других возрастных групп болеют реже.
То, что в кишечнике чаще всего воспаляется аппендикс — не случайность. Каждая кишка имеет свой фиксационный аппарат с сосудами — брыжейку, по которой к кишечнику идет артериальная кровь. От кишечника кровь с полезными веществами из переваренной пищи оттекает по венам брыжейки.
Брыжейка аппендикса «усеяна» лимфатической тканью, которая очень быстро воспаляется при контакте с кишечной вирусной или бактериальной инфекцией. Дальше возникает отек тканей аппендикса. Все процессы идут постепенно. Сначала возникает катаральная фаза: обычное воспаление без гнойных выделений. Потом стадия флегмонозного воспаления с появлением гноя и специфических фибриновых пленок, которые срастаются с внешней оболочкой кишки. После этого возникает перфорация — в стенке отростка появляется отверстие с выходом содержимого в брюшную полость. В итоге аппендикс отмирает и начинает гнить внутри живота.
Все это сопровождается сильными болями, повышением температуры тела, нарушением стула. Чем дольше длится воспалительный процесс — тем сложнее и дольше длится операция. Кроме классического механизма развития, воспаление в отростке может возникнуть из-за гельминтоза: когда глиста заползает в полость аппендикса. Но это единичные случаи.
Практика показывает, что у детей аппендицит иногда возникает на фоне мезаденита — воспаления брюшных лимфатических узлов. Пусковым фактором аппендицита могут быть кишечные инфекции. Для их выявления и нужно проводить дифференциальную диагностику.
Аппендикс важен. Это не просто отросток, который достался нам в дар от эволюции. В норме аппендикс выполняет иммунную функцию. Он относится к органам иммунной системы и потому всегда первым страдает от воспалительных процессов в животе.
Кроме своей иммунной функции, этот небольшой отросток является вместилищем микрофлоры кишечника, в него никогда не попадает переваренная пища. Это дает возможность расти и развиваться в нем всей кишечной микробиоте, которая участвует в процессах защиты кишечника от патогенных микроорганизмов и в процессе пищеварения.
Есть данные о том, что именно из аппендикса «выходит» и восстанавливается микрофлора кишечника после перенесенных кишечных инфекций. Еще 30-40 лет назад морякам, которые уходили в дальнее плавание, удаляли аппендикс, чтобы он не воспалялся в море, вдали от медицинской помощи. После этого было замечено, что люди с удаленным аппендиксом чаще страдают кишечными заболеваниями, имеют сниженный иммунный ответ и дольше восстанавливаются после кишечных болезней.
Сейчас ведутся исследования о влиянии микрофлоры кишечника не только на иммунитет, но и на мозг. Об этом мы уже рассказывали.
Обнаружить аппендицит сложно. Только 20-30% пациентов имеют классические жалобы, описанные в книжках по хирургии. В остальных случаях врач должен использовать дополнительные методы визуализации и лабораторную диагностику.
Классическая картина аппендицита у взрослых и детей после 16 лет:
Это частые симптомы, на которые всегда нужно обращать внимание. По отдельности каждый ни о чем не говорит, клиническая картина, характерная для аппендицита, появляется только в совокупности.
Продолжение статьи Вы можете прочитать по ссылке на ФОРМА — блог СБЕР ЕАПТЕКИ.
Количество просмотров: 1 490 424
Дата последнего обновления: 27.03.2022
Среднее время прочтения: 14 минут
Содержание
Диарея – один из самых распространенных патологических симптомов, встречающихся как изолированно, так и в совокупности с другими проявлениями различных заболеваний2. Ежегодно в мире регистрируют около 1,7 миллиардов случаев2. Чаще всего они связаны с инфекциями и отравлениями2, при которых понос обычно сопровождают боль в животе и проявления интоксикации. Однако эти же симптомы возникают и при других заболеваниях.
Наверх к содержанию
Названные симптомы чаще всего сопутствует заболеваниям органов брюшной полости: желудка, кишечника, печени, желчного пузыря и желчевыводящих протоков, поджелудочной железы, внутренних половых органов и мочевого пузыря. Появление болевых ощущений провоцируют спазмы или растяжение стенок полых органов (кишечника, желудка, желчного пузыря), растяжение внешней оболочки печени и поджелудочной железы, нарушение кровообращения и воспаление самих органов, оболочки брюшной полости, покрывающей их.
Причинами жидкого стула с точки зрения физиологии могут быть:
Из-за общности причин появления понос и боль в животе часто сочетаются друг с другом. В частности, к появлению болевых ощущений приводят увеличение объема кишечного содержимого и скопление газов, растягивающих стенки кишки. Воспаление, спазмы, в свою очередь, усиливают симптоматику заболевания.
Наверх к содержанию
Диарею делят на острую и хроническую. Острая продолжается до 2 недель1. Если жидкий кал наблюдается дольше 4 недель, говорят о хронической форме2. Оба варианта могут быть при одних и тех же заболеваниях.
Острая диарея чаще всего имеет инфекционную природу1, возникает в результате попадания в организм патогенных микроорганизмов или их токсинов при употреблении загрязненной воды и пищи, пренебрежении правилами личной гигиены1.
Возбудителями могут выступать1:
Жидкий стул может быть от нескольких до 30-40 раз в сутки1, нередко он сопровождается схваткообразными болями в брюшной полости, повышением температуры, слабостью. Появление тошноты,рвоты может быть связано с поражением желудка и тонкого кишечника, то есть с развитием гастроэнтерита1.
Тошнота, слабость, боль в животе и понос, появление в кале слизи и крови, ложные позывы к дефекации чаще бывают при колите, то есть воспалении толстой кишки1.
Кишечные инфекции, особенно у детей, пожилых людей, опасны обезвоживанием1. Поэтому при частой рвоте, появлении жидкого кала стуле нужно обращаться к инфекционисту.
Чаще всего с ней сталкиваются туристы, посещающие Центральную и Западную Африку, Индию. Что поделать: понос и боль в животе могут быть связаны с изменением характера питания, качества употребляемой воды, акклиматизацией, сменой часовых поясов и другими стрессами. Возбудителями инфекции выступают некоторые штаммы кишечной палочки1. Нарушение стула возникает по приезду или в первые два дня пребывания в новой стране, обычно бывает до 3 раз в сутки, сопровождается схваткообразной болью в брюшной полости, продолжается в среднем не больше недели1, справиться с ней можно самостоятельно. Если симптомы сохраняются дольше, необходимы консультация врача и обследование.
Чаще встречается непереносимость коровьего молока и продуктов из него, а также яиц, орехов, рыбы, злаков, земляники, шоколада, кофе, томатов и т.д2. Поэтому, если каждый раз после употребления того или иного продукта появляется жидкий стул и начинает болеть живот, то, возможно, речь идет об аллергии.
Нарушение стула при аллергии связано с действием медиаторов воспаления2. Именно они вызывают отек стенок кишечника, повышают секрецию жидкости в полость кишки и вызывают ее спазмы.
Исключение аллергенных продуктов из питания способствует нормализации состояния. Повторное их включение в рацион приводит к разжижению кала.
Лактазная недостаточность – это врожденная или приобретенная нехватка фермента лактазы, расщепляющего белок коровьего молока, или лактозу. Ее классические проявления – боли, вздутие и громкое урчание в брюшной полости, возникающие после употребления молочных продуктов, предшествующие выделению жидких каловых масс с неприятным кислым запахом.
Что делать при боли в животе и поносе при лактазной недостаточности? Конечно, исключить из питания молоко и продукты, при изготовлении которых оно используется.
Целиакия – непереносимость белка злаков, глютена. Больше всего глютена содержат пшеница и рожь, поэтому дискомфорт в брюшной полости чаще возникают после употребления мучных изделий. Исключение злаков из питания способствует нормализации состояния.
Синдром раздраженного кишечника (СРК) является функциональным нарушением2. Причина его развития до сих пор остается неясной. Считается, что определенную роль играют эмоциональные факторы, гормональные сдвиги, питание, индивидуальные особенности кишечной перистальтики.
СРК часто протекает с чередованием запоров с жидким стулом. Диарея возникает преимущественно по утрам после завтрака, никогда не беспокоит ночью2. Она сопровождается тянущими болевыми ощущениями в нижней половине брюшной полости, выделением небольшого количества кала в виде кашицы. У некоторых больных кал вначале дефекации плотный комковатый, а затем кашицеобразный или даже водянистый. Чтобы восстановить нормальное выведение каловых масс нужно, в первую очередь, нормализовать психологическое состояние и гормональный фон.
Хронический энтерит, или длительно текущее воспаление тонкого кишечника, может развиваться в результате нерационального питания, аутоиммунных заболеваний, паразитарных инфекций, длительного бесконтрольного приема некоторых лекарств и других факторов.
Заболевание сопровождается не только нарушением стула, но и изменением переваривания пищи, усвоения питательных веществ. Диарея случается 1-3 раза в сутки1,3. Каловых масс много, они водянистые, пенистые. Болевые ощущения локализуется преимущественно в области слева выше пупка, носит тупой характер, сопровождается урчанием и переливанием в кишечнике. Длительное нарушение пищеварения приводит к снижению массы тела, ухудшению состояния кожи, волос и ногтей, появлению признаков гиповитаминоза. В тяжелых случаях возникает обезвоживание, нарушается работа всех органов пищеварения, эндокринной системы. Лечение зависит от причины заболевания, включает прием антидиарейных препаратов.
Хронический колит, или воспаление толстой кишки, тоже вызывает дискомфорт в брюшной полости. Симптомы обострения заболевания – ноющие боли в боковых отделах и внизу живота, понос 3-10 раз с сутки1,3. В отличие от энтерита, количество каловых масс не увеличено, они имеют вид кашицы. Типичны ложные позывы к дефекации с выделением небольшого количества кала или просто слизи.
Если воспаление толстой кишки сопровождается образованием язв на ее стенках, как это бывает при неспецифическом язвенном колите, кишечные спазмы становятся сильными, в кале появляются гной и кровь, повышается температура тела, отмечается похудение1,2.
Нарушение стула, дискомфорт в брюшной полости могут быть связаны не только с проблемами кишечника.
Диарея, тяжесть в левом боку иногда являются признаком хронического панкреатита1,3. Причиной жидкого стула в этом случае становится недостаточность пищеварения, возникающая из-за нехватки ферментов поджелудочной железы. Каловые массы имеют зловонный гнилостный запах, содержат непереваренные остатки пищи и жир.
Боль в желудке и хронический понос иногда являются признаком рака желудка3. Заболевание сопровождается снижением желудочной секреции и кислотности, что вызывает быструю эвакуацию съеденной пищи в тонкую кишку, развитие кишечного дисбактериоза с присущим ему симптомом диареи. Рак кишечника тоже может приводить к появлению жидкого стула.
Причин появления боли в кишечнике и диареи множество, поэтому при их появлении и, необходимо обратиться к врачу, пройти обследование. Только врач может установить истинную причину нарушений, назначить адекватное лечение.
Наверх к содержанию
Боль в животе с поносом всегда должна настораживать. Кратковременное нарушение стула возникает при многих острых заболеваниях, требующих хирургической помощи3, к примеру, на первом этапе кишечной непроходимости, желчной колике или аппендиците3.
К врачу необходимо обращаться срочно, если:
Наверх к содержанию
При острой диарее и болевых ощущениях в брюшной полости необходима квалифицированная медицинская помощь, поэтому нужно вызвать врача на дом.
Что нужно делать до консультации1,2:
Чего нельзя делать, если болит живот и появился понос:
Лечение диареи включает профилактику обезвоживания, борьбу с ним, диетотерапию и нормализацию стула.
Для восстановления водно-электролитного баланса недостаточно употреблять обычную питьевую воду. Вместе с жидким стулом организм теряет большое количество минеральных веществ. Поэтому для питья лучше использовать специальные растворы или минеральную воду высокой степени минерализации без газа1,2.
Питание должно быть дробным, но высококалорийным, чтобы не перегружать пищеварительную систему и компенсировать потери питательных веществ.
Из рациона нужно исключить мучные изделия из дрожжевого теста, молочные продукты, свежие овощи и фрукты, яйца, бобовые, кофе, газированные напитки, квас1. Не рекомендуются острые, жирные, жареные, пряные блюда, консервы, копчености, маринады1.
Все лекарства назначает врач, исходя из диагноза и особенностей течения заболевания. Это могут быть антибиотики, энтеросорбенты, пробиотики, пребиотики, эубиотики, антидиарейные средства1,2. В качестве последнего компонента может быть рекомендован ИМОДИУМ® Экспресс.
Активное вещество ИМОДИУМ® Экспресс – лоперамид4 – может действовать в течение 4-6 часов, способен уменьшать перистальтику кишечника, замедлять продвижение его содержимого, способствовать всасыванию воды и электролитов5. Этот препарат используется в лечении острой, хронической диареи различного генеза у взрослых и детей старше 6 лет4.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
"Имодиум противопоказан для применения у детей младше 6 лет".
Боль в животе – один из частых и потенциально опасных симптомов. Это не сигнал тревоги, но повод обратить внимание.
Мойте руки перед едой!
Живот у ребёнка может разболеться от переедания, нерегулярного приёма пищи или от употребления недоброкачественных продуктов, в результате чего появляются метеоризм (скопление газов в кишечнике), диарея, запоры.
Если боль не сильная, ребёнок бодр и активен, а беспокоит лишь небольшой дискомфорт (например, неустойчивый стул и вздутие живота), то, скорее всего, ничего страшного не происходит. Теплое питьё, покой, слабительное и энтеросорбенты – всё, что может потребоваться.
Детский стресс
Стрессы бывают не только у взрослых. У детей школьного возраста живот может болеть из-за переутомления и сильных переживаний (это характерно для эмоциональных детей). Таким ребятам лучше полежать с теплой грелкой после насыщенного событиями дня. Часто боли возникают из-за синдрома раздражённого кишечника. Как правило, с годами они проходят. Важный признак, указывающий на функциональный характер болей (не связанный с заболеванием), это когда они проходят после посещения туалета. Поэтому, когда малыш пришел из школы и жалуется на живот, предложите ему сходить по-большому.
Повод обратиться к врачу!
Если речь идёт о сильных или внезапно возникших болях, медлить нельзя. Это может быть симптом вирусных или бактериальных кишечных инфекций, острого аппендицита, дизентерии, гастроэнтерита, панкреатита, холецистита, цистита, пиелонефрита, поражения печени. Не пытайтесь сами разобраться . При любой внезапно возникшей острой боли в животе, немедленно вызывайте «скорую». И даже если через какое-то время спазмы прошли, лучше позвонить в неотложку. Часто при аппендиците снижение боли – признак перехода болезни в тяжёлую фазу.
Если наряду с болью в животе ребёнок жалуется на слабость, бледнеет, отказывается от еды, потеет, у него понос и неоднократная рвота, тёмный стул или примесь крови в стуле – нужно срочно ехать в больницу. Чем меньше времени пройдёт с момента развития воспаления, тем проще будет лечение и короче период восстановления.
Помощь животику
Ребенок растет, его кишечная флора формируется и зачастую ей нужна помощь. Также не забывайте, что дети – не самые большие любители здоровой еды. Поэтому, если вы не уверены в режиме и качестве питания ребенка вне дома, присмотритесь к пробиотикам и средствам для помощи пищеварению
Как часто мы слышим от наших детей «Ой болит животик!». Дети жалуются и утром когда собираются в детский сад или в школу, и вечером когда ложатся спать, и во время еды со словами «Больше не хочу». При этом родители реагирую по разному: кто бежит вызывать скорую помощь, а кто-то отмахивается, «вечно ты что-то придумываешь». Как же не ошибиться, что же делать, если ребенок пожаловался на животик.
Просто так дети врут редко. Иногда ребенок может говорить что у него болит живот, что бы привлечь маму, даже не испытывая дискомфорта в животе, но это все равно тревожный звоночек, ведь он не пожаловался на ножку, голову или на что-то еще, значит он периодически испытывает боль или дискомфорт в животе!
Дети дошкольного и младшего школьного возраста пожалуются на боль не только когда они испытывают действительно болевые ощущения, но и при метеоризме (повышенном газообразование) и при тошноте и при урчание в животе и при дикомфорте в животе. Когда ребенок во время еды говорит «все больше не могу, у меня болит живот» не спешите его ругать. Он не может сказать «у меня чувство раннего насыщения», а ведь скорее всего у него именно этот патологический симптом, который бывает при гастритах, функциональной диспепсии и при других заболеваниях.
Если Ваш ребенок утром жалуется на боль в животе, то может это не из-за желания остаться дома, а у него так называемые «тощаковые боли», один из признаков гастродуоденита, язвенной болезни. А может он просто не хочет завтракать, и не потому что он упрямый, а потому что у него еще «не проснулись» ферменты. Таких детей накормить «полноценным» завтраком не возможно, да и не нужно. Пусть ребенок съест порцию йогурта с чаем, а в детском саду или в школе (т.е. через 2 часа от момента просыпания) у него будет второй завтрак.
Ребенок может жаловаться на живот когда хочет в туалет. Чаще это бывает при запорах, когда процесс опорожнения кишечника болезненный. Может быть, что в настоящее время дефекация у таких детей уже безболезненная, но раньше, стул сопровождался выраженными болевыми ощущениями и ребенок это ЗАПОМНИЛ! Теперь у маленького (да не обязательно у маленького) человечка страх – «сейчас будет больно».
Что же такое боль в животе и когда она появляется. Ощущение боли это ответ организма на раздражение болевых рецепторов расположенных в стенках внутренних органов (желудка, кишечника) или капсуле покрывающей орган, например печень. При растяжении стенки, капсулы, воспаление мы испытываем боль. При спазме мышечных органов, при боле в животе это в первую очередь кишечник, так же идет раздражение рецепторов и мы чувствуем боль. Боль в животе может быть вследствие раздражения брюшины – листка ткани покрывающей внутренние органы живота. Чаще это наблюдается при острой хирургической патологии, например аппендиците.
Боль может быть острая, когда человек ощущает «укол», такую боль не редко сравниваю с «кинжальной болью» или тупая – боль ноющая, средней интенсивности.
Боль может быть хроническая, когда изо дня в день человек жалуется, при этом не обязательно постоянно. Боль может отпускать и вновь возвращаться, при этом степень интенсивности может быть разной от острой схваткообразной, до тупой еле различимой.
По локализации боль может быть разлитая – когда боли весь живот и локализованная, когда можно указать болевую точку.
Боли могут быть связанны не с заболеванием внутреннего органа, а с поражением нервной системы, как центральной, так и периферической. При опухоли в головном мозге боли могут быть в разных местах, в т.ч. и в животе, при этом часто боль сопровождается рвотой. При вегетативной дисфункции боль в животе может сопровождаться бледностью кожных покровов, тошнотой, рвотой, холодным потом.
Что же делать, если Ваш ребенок пожаловался на боль в животе. Во-первых, не паниковать, поговорите с ребенком, как у него болит, где, при этом не забывайте, что маленькие дети не могу локализовать боль и чаще покажу на пупок, даже если у них болит под ребром. Не надо демонстративно пренебрегать жалобой, даже если Вы считаете, что это выдумка малыша. Поговорите с ним пообещайте дать таблетку, сходить к врачу, сделать обследование. Ни когда не пугайте ребенка визитом к врачу или каким-либо обследованием, в дальнейшем ребенок может бояться медицинских учреждений и будет скрывать от Вас жалобы, что приведет к поздней диагностике заболевания.
При жалобах на боль в животе спросите, когда ребенок последний раз какал, может быть у него запор. Родители должны ежедневно контролировать дефекацию ребенка, при этом не только дошкольника, но и младшего школьника, а в более старшем возрасте надо регулярно расспрашивать своего ребенка был ли у него сегодня стул, какой консистенции, не было ли там каких примесей (кровь, слизь, не переваренная пища). Часто родители не обращаю внимания на такой ВАЖНЫЙ физиологический процесс как дефекация, а ведь учитывая частоту, консистенцию стула, наличие примесей врач сможет назначить НЕОБХОДИМЫЕ обследования (а не все какие есть в арсенале современной медицины), что позволит быстрее поставит диагноз и назначить лечение.
Из лекарств самостоятельно без назначения врача, при впервые возникшем болевом синдроме, можно только обволакивающие средства и сорбенты. Если Вы дадите ребенку обезболивающие антибактериальный препарат или спазмолитик (но-шпу), то можно смазать картину, и врач не сможет поставить диагноз, что очень опасно например при аппендиците. Лучше вызовите врача, пусть он посмотрит ребенка, при необходимости назначит анализы и обследования.
В заключение еще раз подчеркну. Жалобы ребенка на боль, это всегда тревожный симптом. Обратитесь к врачу, пройдите обследование и Вам не придется думать что это «воспаление живота или хитрости». Будьте здоровы!
Cape Town's Sneaker Culture is Unlike Anywhere Else in the WorldАппендикс представляет собой удлиненное узкое образование, отходящее от слепой кишки (начальный отдел толстой кишки), обычно располагающееся над правой подвздошной пластинкой (правый нижний квадрант живота). Аппендикс представляет собой рудиментарный эквивалент слепой кишки жвачных животных, в которой эти животные переваривают клетчатку из растительной пищи (отсюда и старое название «слепая кишка»).У человека она состоит в основном из лимфоидной (лимфы) ткани. Его функция неизвестна. У людей, которым удалили аппендикс, неблагоприятные симптомы отсутствуют.
Примерно в 80% случаев причину аппендицита установить не удается. На этот счет существует несколько теорий. Наиболее распространенным является то, что вирусная инфекция может вызвать временное опухание аппендицита. Закупорка просвета червеобразного отростка бактериями, составляющими естественную флору пищеварительного тракта, приводит к их размножению.В то же время слизь, образующаяся в аппендиксе, не может двигаться в слепую кишку, что увеличивает давление внутри аппендикса. Это вызывает обструкцию оттока и кровоснабжения и повреждает слизистую оболочку, которая действует как барьер против проникновения бактерий в ткани. Вытеснение бактерий в стенку аппендикса и вызываемое им воспаление вызывает дополнительное повреждение кровеносных сосудов. Стенка отростка некротизирована и может разрываться (перфорация). Затем гнойное содержимое червеобразного отростка изливается в брюшную полость, вызывая перитонит.

Аппендицит вызывается закупоркой аппендикса твердым калом, так называемым «каловым камнем», примерно в 10% случаев.
Примерно в 6-11% удаленных придатков обнаруживаются острицы, паразит, который, вероятно, способствует развитию аппендицита.
Острый аппендицит — серьезное заболевание. До эры хирургии и антибиотиков 60–95% заболевших умирали.Шансом на выживание было спонтанное ограничение гнойного процесса за счет окружения червеобразного отростка жировой тканью, расположенной в брюшной полости (называемой большой сетью) и специализирующейся на защите от воспалительных процессов в брюшной полости и через кишечные петли. Затем образовывался так называемый пластрон, который обычно превращался в абсцесс и проникал в кишечник или через кожу наружу. В настоящее время благодаря хирургическому лечению аппендицит удается вылечить практически у всех больных.
Часто встречается острый аппендицит.Подсчитано, что это произойдет у 7-10% населения в течение жизни. Заболеть острым аппендицитом можно в любом возрасте. Чаще всего заболевание появляется на втором и третьем десятилетиях жизни. Новорожденные, младенцы и пожилые люди болеют редко.
Ведущим симптомом аппендицита является боль в животе. Обычно это тупая непрерывная боль, начинающаяся вокруг пупка и постепенно распространяющаяся на правую бедренную пластину.Там тоже боль становится острой, локализованной. Болезни усиливаются при движениях. Можно наблюдать, что больной неохотно двигается и защищает правый бок при ходьбе. У ребенка обычно отсутствует аппетит и даже не хочется есть любимую еду.
Боли в животе могут сопровождаться рвотой, обычно небольшой, особенно в начале заболевания. Содержимое рвоты чаще всего оральное. По мере прогрессирования заболевания может появиться зеленая рвота с примесью желчи.Рвота желчью всегда беспокоит и должна стать поводом для срочного посещения хирурга с ребенком.
Острый аппендицит может сопровождаться субфебрильной или невысокой лихорадкой, обычно не выше 38,5 o С. Высокая лихорадка в начале течения болезни свидетельствует скорее о другом заболевании, чаще вирусного происхождения.
При обследовании ребенка с острым аппендицитом врач часто обнаруживает повышение температуры тела, обезвоживание, учащение пульса.При осмотре живота врач ищет болезненность (боль при надавливании) внизу живота с правой стороны и повышенное напряжение мышц с правой стороны живота. Ваш ребенок может больше жаловаться на боль в животе при кашле или постукивании по правой стороне живота. Ребенок испытывает сильную боль при более сильном надавливании и резком ослаблении брюшного давления с правой стороны (так называемые перитонеальные симптомы).
Следует отметить, что аппендицит у детей младшего возраста (до 5 лет) часто имеет атипичное течение и его симптомы могут напоминать вирусную желудочно-кишечную инфекцию с диареей и рвотой.Поэтому правильная диагностика аппендицита у детей затруднена, и чаще, чем у пожилых пациентов, они обращаются к хирургу с опозданием, что увеличивает риск осложнений в виде аппендицита или перитонита.
При появлении болей в животе, особенно если они тупые, продолжительные, начинаются вокруг пупка и постепенно переходят на правую подвздошную пластинку, где становятся острыми, локализованными, следует срочно обратиться к врачу (например,на СОР) . Если дискомфорт усиливается при движении, ребенок неохотно двигается, а при ходьбе защищает правый бок, то велика вероятность, что эти недомогания вызваны аппендицитом.
Не давайте ребенку никаких лекарств без консультации с врачом. Известно, что назначение антибиотиков смазывает картину болезни и может затруднить диагностику и сделать ее отсроченной. Давать ребенку обезболивающие до посещения врача также не рекомендуется. До осмотра врачом ребенку не следует давать ничего есть, потому что, если врач решит, что операция необходима, ребенок должен находиться натощак.
Острый аппендицит может проявляться способом, отклоняющимся от описанного выше классического проявления. Многие другие заболевания также могут иметь симптомы, подобные аппендициту.
Диагноз острого аппендицита называется «клиническим». Это означает, что опрос ребенка и осмотр врачом являются решающими в его установлении.В последнем особый акцент делается на многократном осмотре живота одним и тем же человеком. Некоторые центры по всему миру обычно не используют никаких дополнительных тестов для установления диагноза. Типичный анамнез и характерные симптомы при физикальном обследовании являются основанием для проведения лечения.
Для полного развития симптомов острого аппендицита обычно требуется 2-3 дня. В случае сомнений в диагнозе заболевания применяют так называемое активное наблюдение в условиях стационара.Больного госпитализируют в палату и натощак орошают капельными настоями. Большинство мировых центров применяют обезболивающее лечение препаратами, не меняющими клиническую картину (например, с помощью внутривенного введения парацетамола), по принципу, что «боль в животе, проходящая через парацетамол, не является аппендицитом». Некоторые хирурги не используют обезболивающие, чтобы установить диагноз и начать лечение раньше. Противовоспалительные препараты (ибупрофен, кетопрофен, диклофенак) могут изменить клиническую картину заболевания и отсрочить постановку правильного диагноза, поэтому их обычно не применяют у больных с подозрением на аппендицит.
Лабораторные и визуализирующие исследования полезны, хотя и не решающие, в диагностике аппендицита.
Лабораторные исследования обычно проводятся для определения общего анализа крови и концентрации С-реактивного белка ( С-реактивный белок - СРБ) в плазме. Повышение количества лейкоцитов (лейкоцитоз) и СРБ свидетельствует о воспалительном процессе, а нормальные значения помогают его исключить. Однако следует подчеркнуть, что у пациента может развиться острый аппендицит, несмотря на правильные результаты анализа, а также сами воспалительные параметры могут иметь место у человека без аппендицита.
Мочу также регулярно собирают для общего обследования, чтобы исключить инфекцию мочевыводящих путей, которая может иметь симптомы, сходные с аппендицитом.
Из лучевых исследований первое место занимает УЗИ брюшной полости и органов малого таза. Основная цель УЗИ – исключить заболевания других органов брюшной полости, например, кисты яичников у девочек, камни в почках и другие. Иногда удается выявить придаток на УЗИ и оценить его.Отсутствие визуализации червеобразного отростка не исключает его воспаления. Точно так же обнаружение структуры, которая может соответствовать воспаленному аппендиксу без сопутствующих абдоминальных симптомов, не требует хирургического лечения.
В особо сложных случаях может быть использована компьютерная томография (КТ) с применением контраста. Он очень эффективен при диагностике острого аппендицита. Подобно ультразвуковому исследованию, это исследование требует от рентгенолога определенных навыков чтения изображений.Следует подчеркнуть, что КТ сопряжена со значительным облучением брюшной полости, что небезразлично для здоровья ребенка, поэтому показания к этому обследованию должны быть взвешенными.
Дополнительные исследования при аппендиците носят вспомогательный характер. Подсчитано, что диагноз аппендицита по результатам УЗИ может быть правильно установлен у 80-90% больных, а на основании КТ у 90-92% больных. Многократное обследование у опытного хирурга позволяет поставить правильный диагноз у 95% больных.
Иногда хирург удаляет здоровый аппендицит, если вы подозреваете аппендицит. Считается, что удаление нормального аппендикса при неясных симптомах не является ошибкой. Лучше удалить нормальный аппендикс, чем отсрочить или прекратить лечение воспаленного аппендикса, вызывающего осложнения.
Хирургическая аппендэктомия является основным методом лечения острого аппендицита.Процедура проводится под общей анестезией, с разрезом внизу живота с правой стороны или лапароскопическим методом (операция проводится инструментами, вводимыми в брюшную полость через небольшие разрезы, под контролем камеры, вводимой в брюшную полость ). В зависимости от тяжести воспаления червеобразного отростка обычно применяют антибактериальную терапию - иногда достаточно ввести одну дозу антибиотика, а иногда антибиотик следует вводить в течение 5 дней и дольше.
Исследования взрослых пациентов из США показывают, что можно вылечить консервативно в определенных ситуациях (без хирургического вмешательства) с помощью антибиотиков широкого спектра действия.Однако это лечение эффективно не у всех пациентов — среди пациентов, получавших лечение антибиотиками, около 25% в конечном итоге требуют аппендэктомии.
В настоящее время консервативное лечение применяют в исключительных случаях, например, когда у больного развился так называемый пластрон (самокупирующееся воспаление), когда противопоказана общая анестезия, а также когда антибиотикотерапия начата до установления диагноза и клинически подтвердить это невозможно.
Прогноз острого аппендицита в настоящее время очень хороший. Операция приводит к полному выздоровлению. Летальность составляет 0,1-1% и в основном касается очень молодых (новорожденных) или пожилых пациентов и людей с тяжелыми заболеваниями.
Послеоперационные осложнения возникают в 10-15% случаев. В связи с гнойным характером воспалительного процесса чаще всего инфицируется операционная рана (от 10% до даже 25% при аппендиците).При этом требуется удаление гноя из раны, может быть показана пролонгация антибактериальной терапии. Гной, удаленный из брюшной полости, может накапливаться снова, образуя абсцесс. Наибольшая интенсивность симптомов обычно возникает примерно через 10 дней после операции. Такое осложнение может потребовать лечения антибиотиками или повторной операции. Как и при любом хирургическом вмешательстве и воспалении в брюшной полости, в брюшине могут образовываться спайки.
Хирург записывает на повторный прием.Обычно осмотр включает оценку общего состояния и физикальное обследование. Если использовались нерассасывающиеся швы, их удаляют. Не забудьте прочитать результат гистопатологического исследования удаленного гребня.
Рану следует контролировать на наличие признаков инфекции в период после выписки. Их появляется чаще всего 3-7. дней после операции, т.е. обычно после выписки больного из стационара. В случае появления покраснения, отека и болезненности в области операционной раны и выделения гнойного содержимого следует немедленно обратиться к врачу для проведения соответствующего местного лечения и возможной антибактериальной терапии.
Если через несколько дней после операции по удалению аппендикса у пациента появляется высокая температура, боли в животе, рвота и диарея, необходимо срочно обратиться к хирургу, так как причиной этих симптомов может быть абсцесс в брюшной полости.
Спайки (слипание двух кишечных петель или прилипание кишки к брюшной стенке) могут вызывать незначительные боли в животе у 1-2% больных после оперативного лечения аппендицита.Значительно реже они приводят к форме спаечной кишечной непроходимости. Сильные, приступообразные боли в животе, вздутие живота, задержка стула и газов, рвота, особенно с зеленоватым содержимым, требуют неотложной медицинской помощи с целью исключения или подтверждения спаечной кишечной непроходимости. Врач должен быть проинформирован о том, что ребенку была сделана операция по удалению аппендикса. В случае подтверждения спаечной непроходимости чаще всего требуется хирургическое вмешательство. Спаечная непроходимость может появиться в период от нескольких дней после операции по удалению аппендикса до даже многих лет после нее.
После аппендэктомии следует избегать напряженных занятий спортом (контактные виды спорта, физкультура) в течение 4-6 недель. К занятиям в школе можно вернуться, когда пациент сможет двигаться и сидеть в течение нескольких часов без боли. Занятия в бассейне и плавание возможны после заживления операционной раны/ран.
Профилактика остриц (мытье рук) и лечение при заболевании, предотвращение запоров.Это может предотвратить до 20% заболеваний. Невозможно предотвратить 80% оставшихся случаев неизвестной причины.
.Первоначально аппендицит протекал бессимптомно. Со временем появляются сильные боли и, среди прочего, тошнота, рвота и отсутствие аппетита. Бывает, что у некоторых больных (беременных женщин, детей и пожилых людей) появляются нехарактерные для этого недуга симптомы.
Аппендикс, широко известный как слепая кишка, , представляет собой небольшое, слепое выпячивание кишки .Чаще всего она имеет длину около 8-10 см и обычно лежит в области правой нижней части живота или свободно свисает к тазу. Его роль до конца не выяснена, хотя в связи с тем, что у детей аппендикс обильно выстлан абсорбирующей тканью, предполагается участие в формировании иммунитета .
Аппендицит — одна из наиболее частых причин острой боли в животе, требующая хирургического вмешательства. Это заболевание может возникнуть в любом возрасте, хотя чаще всего его выявляют у подростков и взрослых до 40 лет.
По оценкам, в развитых странах около 16% людей нуждаются в хирургическом вмешательстве по поводу аппендицита.
Наиболее частой причиной аппендицита является закрытие его просвета . Они могут быть вызваны, среди прочего:
Блокирование оттока слизи из червеобразного отростка вызывает повышение давления в его просвете, что приводит к сдавлению сосудов и, как следствие, некрозу стенки червеобразного отростка . Воспаленная и некротизированная стенка легко перфорируется, в результате чего инфицированное содержимое из просвета червеобразного отростка изливается в брюшную полость, распространяя воспаление на окружающую брюшину.
Другой причиной может быть аппендицит , повреждение слизистой оболочки кишечника.В результате слизистая более восприимчива к инфекции бактериями, присутствующими в кишечнике, что может вызвать воспаление.
Вначале симптомы не очень специфичны и умеренно выражены. Обычно сначала появляются трудно локализуемые колики боли в животе . По мере прогрессирования заболевания, обычно через несколько или несколько часов, боль локализуется ближе к правому низу живота, жалобы становятся более выраженными, а каждое изменение положения вызывает усиление болей.Дополнительно боль обычно сопровождается:
Следует иметь в виду, что только около 50% людей имеют специфические симптомы заболевания. Однако у некоторых пациентов течение и симптомы аппендицита могут быть крайне необычными, например, у беременных женщин, детей и пожилых людей.
Из-за увеличения матки кишечник меняет свое положение, а червеобразный отросток часто смещается вверх, к правой реберной дуге. Этот факт делает симптомы запутанными и затрудняет диагностику болезни. Подозрение на аппендицит у беременной всегда требует срочной диагностики и дифференциации с другими заболеваниями органов брюшной полости (например, холецистолитиазом) и исключения гинекологических и акушерских причин, к которым относятся:в преждевременная отслойка плаценты.
Аппендицит – самая частая причина оперативных вмешательств у беременных!
Аппендицит — одна из многих причин болей в животе у детей. Редко встречается у детей в возрасте до 2 лет и чаще встречается у детей старшего возраста. У них может развиться аппендицит без типичных симптомов, и симптомы довольно неспецифичны.Они встречаются гораздо чаще, чем боль:
В результате заболевание сложнее диагностировать.
Начало заболевания у пожилых людей обычно более коварное. Часто воспаление принимает ограниченную форму с образованием перипендикулярного инфильтрата , который может сдавливать желудочно-кишечный тракт, давая такие симптомы кишечной непроходимости, как:
Заболевание может развиваться быстро или медленно. Если течение болезни быстрое и симптомы развиваются менее чем за сутки, возможна перфорация червеобразного отростка и, как следствие, распространение воспаления на брюшину. Быстро развивающаяся форма заболевания — острый аппендицит.
Поскольку болезнь прогрессирует медленнее, воспаление можно уменьшить путем приклеивания придатка к соседним тканям.Затем формируется периаппендикулярный инфильтрат , чаще всего проявляющийся опухолью в брюшной полости . Он может рассасываться самопроизвольно после разблокирования оттока просвета червеобразного отростка или, если отток просвета червеобразного отростка все еще блокирован, на месте инфильтрата может образоваться абсцесс.
Аппендицит – это состояние, требующее срочной медицинской консультации.
На приеме врач:
Характерным для аппендицита является , симптомом Яворского . Его проверяют в положении лежа, поднимая нижнюю конечность, сдавливая область аппендикса, а затем медленно опуская конечность.Симптом считается положительным, когда боль усиливается при движении конечности вниз.
Часто ценным тестом является USG , который может помочь определить источник вашего состояния. Это быстро, легкодоступно и часто используется для диагностики симптомов боли в животе. Однако следует иметь в виду, что не всегда удается визуализировать пораженный отросток при осмотре.
Основным методом лечения является аппендэктомия , то есть хирургическое удаление червеобразного отростка.Процедура может быть выполнена лапароскопическим или классическим , а на выбор метода влияют:
Аппендикулярный инфильтрат лечится консервативно в условиях стационара с внутривенным введением антибиотиков и инфузии. Затем терапию продолжают с применением пероральных препаратов, а через несколько недель проводят плановую аппендэктомию.При появлении абсцесса в области придатка в процессе заболевания проводят дренирование чрескожно под контролем УЗИ или хирургическим путем.
Быстро обнаруженный аппендицит имеет хороший прогноз, если своевременно проводится успешное лечение. Однако следует помнить, что у детей, беременных женщин и пожилых людей заболевание может протекать атипично без характерных симптомов. Поэтому следует проявить бдительность и при появлении тревожных симптомов обратиться к врачу, который на основании клинических анализов и результатов дополнительных анализов поставит диагноз и окажет профессиональную помощь.
.Острый аппендицит — одно из наиболее частых заболеваний желудочно-кишечного тракта, требующее хирургического лечения у детей, взрослых и беременных.У любого человека может быть аппендицит, хотя в основном он поражает молодых людей.
Аппендикс (лат. appendix vermiformis ) — небольшое слепое выпячивание начального отдела толстой кишки. Когда-то он считался рудиментарным органом, который не выполнял никаких важных функций. В настоящее время считается, что из-за большого скопления лимфатических узлов играет роль в контроле симбиоза между человеческим телом и кишечной флорой.
Аппендикс представляет собой тонкую слепую трубку. Закупорка червеобразного отростка вызывает повышение давления внутри червеобразного отростка и, как следствие, нарушение кровотока и некроз. Каловые камни чаще всего являются причиной непроходимости аппендикса. Реже это могут быть опухоли, паразиты или разрастание лимфатических узлов.
Острый аппендицит может возникнуть у любого человека .Однако чаще всего от болезни страдают люди в возрасте от 5 до 20 лет. Заболевание несколько чаще встречается у лиц мужского пола. Аппендицит чаще встречается в развитых странах, чем в бедных регионах мира. Неправильное хирургическое вмешательство приводит к таким осложнениям острого аппендицита, как перфорация и перитонит.
Боль – характерный симптом острого аппендицита .Вначале он диффузный, располагается в центральной части живота. Через несколько часов развивается аппендицит. Затем боль переходит в область правой подвздошной ямки. Тошнота и рвота также очень распространены . Умеренно выраженная лихорадка возникает при остром аппендиците с неосложненным перитонитом.
Воспаление аппендикса также вызывает учащение пульса, которое может ощущаться как учащенное сердцебиение.
Симптомы не всегда достаточно характерны, чтобы сразу предположить аппендицит. Аппендикс может располагаться по-разному внутри брюшной полости. в т.н. Боль может быть легкой .
Еще одной задачей является диагностика аппендицита у беременных . Увеличенная матка смещает аппендикс так, что он может оказаться под печенью.Необычные симптомы аппендицита могут свидетельствовать о воспалении желчного пузыря или почек. Аппендицит также вызывает неспецифические симптомы у детей младшего возраста. Вначале они обычно беспокойны, плаксивы и отказываются от еды.
Диагноз приступа острого аппендицита основывается на клинической картине и тщательном физикальном обследовании. В диагнозе учитывают характерное смещение болей в правую подвздошную ямку, нарастание болей с течением времени, наличие рвоты, болезненности и повышенного напряжения в животе.Также исследуют наличие характерных симптомов поражения брюшины воспалительным процессом, таких как симптом Блюмберга, симптом Яворского или симптом Ровсинга. Боль в правой подвздошной области также усиливается при ректальном исследовании .
Всегда перед процедурой проводится анализ крови и мочи. Дополнительные тесты, такие как лабораторные тесты и визуализирующие исследования, полезны, но не должны задерживать постановку диагноза и хирургическое лечение.Лабораторные анализы крови могут подтвердить наличие воспаления. В свою очередь, компьютерная томография может помочь в сомнительных случаях. При дифференциальной диагностике следует учитывать другие причины острого живота, такие как:
Хирургическое удаление — единственный способ лечения острого аппендицита. Лечение следует проводить как можно скорее после появления симптомов. Затягивание процедуры способствует развитию гангренозного аппендицита или разрыву червеобразного отростка. Аппендэктомия выполняется классическим или лапароскопическим методом. Однако предпочтительнее классическое лечение. В случае возникновения абсцесса необходимо поставить дренаж. Также рекомендуется послеоперационная антибактериальная терапия.
Прогноз после операции благоприятный при условии своевременного начала лечения и хорошего общего состояния пациента.
Какая диета после аппендицита? Обычно в первые сутки после процедуры больному рекомендуется пить небольшое количество жидкости, преимущественно воду или некрепкий чай. Затем пациенту разрешается употреблять подслащенные напитки. При отсутствии осложнений со второго дня после процедуры в рацион вводят кашицу из риса или мелкой крупы.Первый стул после операции означает, что ваш пищеварительный тракт работает нормально. Затем вы можете перейти на мягкую диету. В его состав входят, например, супы-пюре, приготовленные с овощами или нежирным мясом. Если здоровье больного позволяет, через несколько дней в рацион вводят легкоусвояемую твердую пищу. В таких случаях следует избегать трудноперевариваемых продуктов, таких как цельнозерновой хлеб, семечки и орехи, сырые овощи и фрукты, жирное или жареное мясо. Через некоторое время можно включить другие продукты, постепенно возвращаясь к рациону до операции.
.Что такое аппендикс (лат. аппендикс червеобразный )? Он имеет форму слепой трубки, отходящей от слепой кишки (сегмента толстой кишки). Отсюда и его старое название — « слепая кишка ». Он обычно имеет длину 8-10 см и считается рудиментарным органом. Обычно он располагается по адресу правой подвздошной ямки , но это строгое правило.Она может лежать между петлями кишечника, близко к подвздошной пластинке, в забрюшинном пространстве позади слепой кишки, кверху (в сторону печени) или свободно свисать к малому тазу. Строение стенок червеобразного отростка сходно с другими отделами кишечника, но под эпителием скрыты многочисленные лимфатические ткани в виде лимфатических узлов .
Роль приложения до конца не изучена. Некоторые исследования показывают, что он может поддерживать функционирование иммунной системы и регулировать иммунные механизмы брюшной полости, поэтому его иногда называют кишечной миндалиной (внутри аппендикса находятся большие скопления лимфоидной ткани).Однако после его удаления пациенты не ощущают ухудшения здоровья , поэтому сложно однозначно сказать, нужен ли он нам для чего-то.
СМОТРИТЕ ТАКЖЕ: Каковы симптомы больной печени?
Развитие воспаления в червеобразном отростке может быть вызвано различными факторами. Из-за специфической структуры наиболее частой причиной аппендицита является наличие фекальных камней, закупоривающих аппендикс.Закрытие просвета червеобразного отростка также может быть вызвано узелковыми массами и изъязвлениями, кишечными паразитами (включая аскариды человека, острицы), лимфоидным разрастанием или наличием инородного тела (например, непереваренными пищевыми фрагментами) . Фактором риска являются также заболеваний органов дыхания и желудочно-кишечного тракта (например, болезнь Крона), в течении которых происходит разрастание лимфатической ткани. Когда отток слизи из червеобразного отростка блокируется, это вызывает повышение давления в просвете и давления на окружающие кровеносные сосуды с последствием некроза стенки червеобразного отростка .В такой ситуации легко проколоть червеобразный отросток и залить инфицированное содержимое в брюшную полость.
Независимо от причины воспаления его течение и сопутствующие симптомы сходны. Аппендицит возникает независимо от пола и возраста, хотя в основном он поражает людей в возрасте от 10 до 30 лет.
Аппендицит у детей протекает так же, как и у взрослых, и в этой группе больных является преобладающим заболеванием органов брюшной полости, требующим хирургического вмешательства.При течении ОКС ребенок жалуется на сильные боли в животе (в правой половине брюшной полости, колики, усиливающиеся при движении и кашле), отказывается от еды, рвота, имеет повышенную температуру тела. Эти симптомы нельзя игнорировать, так как они могут быстро привести к серьезным осложнениям, поэтому необходима срочная консультация врача.
СМОТРИТЕ ТАКЖЕ: Синдром раздраженного кишечника — симптомы и лечение
При остром аппендиците доминирующим симптомом является стойкая прогрессирующая боль в животе .Сначала трудно определить ее точное местонахождение, у больного создается впечатление, что у него болит весь живот. Со временем боль становится более заметной в области правого бедра, над пахом. Боль может также сопровождаться тошнотой и рвотой, потерей аппетита, учащением пульса и повышением температуры тела в пределах 37-38°С . Если боль не проходит в течение нескольких часов, следует немедленно обратиться в больницу. При запорах наряду с сильными болями ни в коем случае нельзя давать больному слабительное , так как это может привести к перфорации червеобразного отростка.
Если не лечить, боль может усилиться и распространиться по всему животу. Приступ аппендицита может прогрессировать до воспаления брюшины, что является опасным для жизни состоянием.
Иногда упоминается так называемый хронический аппендицит , при котором симптомы острого аппендицита возникают и исчезают спонтанно в течение периода до нескольких месяцев. Однако эксперты сходятся во мнении, что вызывает эти симптомы из-за других состояний .Если у больного возникают подобные симптомы, ему следует обратиться к врачу, который направит его на диагностические исследования и поставит соответствующий диагноз.
СМОТРИТЕ ТАКЖЕ: Каковы симптомы непереносимости лактозы?
Больной недостаточно компетентен, чтобы с уверенностью сказать, что симптомы указывают на аппендицит. Симптомы часто настолько неясны, что даже у врача сначала могут возникнуть проблемы с диагностикой болезни . Острая боль в животе может быть вызвана нарушением функционирования другого органа, например, почечнокаменной и уретеролитиазом, холециститом, воспалением мочевыводящих путей, аднекситом, эндометриозом, перфорацией язвенной болезни или внематочной беременностью.
После обращения к специалисту врач проводит тщательный опрос пациента, а затем приступает к осмотру живота пациента, чтобы локализовать боль и определить ее интенсивность.
Это связано с давлением на живот , что крайне неприятно и болезненно для пациента. Если больной испытывает сильную боль при резком сбросе давления, значит, уже развился перитонит (так называемый симптом Блюмберга).
При постановке диагноза врач может назначить необходимые лабораторные исследования, а также ультразвуковое исследование брюшной полости для исключения других заболеваний. Компьютерную томографию проводят в тяжелых случаях, когда имеются атипичные симптомы и трудно поставить окончательный диагноз.Оба этих теста помогают определить степень воспаления и его локализацию, что облегчает планирование хирургического лечения.
Промедление с посещением врача может привести к разрыву червеобразного отростка , что приведет к периаппендикулярному абсцессу или разлитому перитониту
СМОТРИТЕ ТАКЖЕ: Какие добавки лучше всего способствуют снижению веса?
ОКС лечат двумя способами - с вскрытием брюшной полости или лапароскопически .Хирургическая процедура проводится под общей анестезией. Хирург удаляет воспаленный аппендикс и устраняет последствия воспалительного процесса в брюшной полости. Преимуществом лапароскопического метода является более короткий период выздоровления после операции. После удаления аппендикса часто применяют антибактериальную терапию.
При возникновении так называемой аппендикулярной инфильтрации лечение состоит из антибиотиков и противовоспалительных средств и строгой диеты и орошения .В этом случае операция по поводу аппендицита может не понадобиться. После того, как воспаление зажило, особых указаний для пациента практически нет.
К сожалению, пока не найден способ защиты от аппендицита. Во избежание каких-либо осложнений, при возникновении острой боли в животе немедленно обратитесь к врачу.
СМ. ТАКЖЕ: Целиакия и непереносимость глютена. Каковы симптомы того, как соблюдать диету?
Весь контент на Сайте, включая статьи на медицинские темы, предназначен только для информационных целей.Мы прилагаем все усилия, чтобы информация, содержащаяся в ней, была точной, правдивой и полной, однако мы не несем ответственности за результаты предпринятых на ее основании действий, в частности, эта информация ни в коем случае не может заменить визит к врачу .
.проф. доктор хаб. п. мед. Дариуш Янчак 9000 4
Аппендикс представляет собой суженную часть начального отдела толстой кишки - слепой кишки, развившуюся в отдельный орган, с обильной лимфоидной тканью в виде лимфатических узлов. Длина червеобразного отростка обычно составляет от 8 до 9 см, а его диаметр 0,5-1 см. Мы знаем 5 самых распространенных локализаций аппендицита:
Расположение червеобразного отростка в некоторой степени указывает на расположение симптомов, связанных с воспалением. Аппендикс называют кишечной миндалиной — по некоторым теориям, благодаря богатой лимфатической ткани он участвует в регуляции абдоминальных иммунных механизмов и играет роль бактериального фильтра. Роль приложения до конца не изучена. По этой причине, когда спрашивают, какова его функция, можно с долей скептицизма сказать, что аппендикс существует для общего хирурга, который все еще нужен во все более и более специализированной медицине.
Чаще всего мы узнаём о наличии аппендикса, когда испытываем боль в животе в результате воспалительного процесса в аппендиксе. Воспаление может возникнуть в любом возрасте, но чаще всего оно поражает детей и взрослых в возрасте от 20 до 30 лет. Текущие исследования показывают, что аппендицит чаще встречается у людей, придерживающихся малоостаточной диеты. Наиболее частой причиной аппендицита является закрытие просвета проксимального отдела червеобразного отростка в результате: каловых задержек (сгустков кала, перекрывающих его просвет) или твердых, непереваренных кусочков пищи (семечки, семечки).Закрытие просвета червеобразного отростка может происходить также при гиперплазии лимфы, обильно расположенной в его стенке, при инфекциях пищеварительного тракта, дыхательной системы, болезни Крона, кори, инфекционном мононуклеозе. Закрытию червеобразного отростка могут способствовать и паразиты (аскариды человека или острицы), а также новообразования, развивающиеся внутри него или в слепой кишке, от которой отходит червеобразный отросток. В результате закрытия просвета червеобразного отростка повышается давление внутри червеобразного отростка с последующим застоем крови и венозным тромбозом, следствием чего являются ишемические изменения слизистой оболочки червеобразного отростка.Происходит транслокация бактерий из его просвета в стенку червеобразного отростка - воспалительный процесс охватывает всю толщу червеобразного отростка, а затем висцеральную и париетальную брюшину. В результате раздражения брюшины появляются боли в животе, вначале разлитые, а при распространении воспаления на париетальную брюшину, расположенную в правой подвздошной ямке.
Симптомы аппендицита весьма характерны. Человек, у которого развивается аппендицит, сообщает: отсутствие аппетита, тошнота (часто) или тошнота с рвотой (реже), боль в животе - сначала описывается как диффузная, трудно локализуемая, а со временем - как результат воспаления и вовлечения стенки брюшины - находится в правой подвздошной ямке.Часто наблюдается задержка газов, иногда стула, редко диарея. Температура тела обычно повышена и колеблется в пределах 37-38°С. В лабораторных исследованиях увеличивается число лейкоцитов > 10 000/мл. В диагностике аппендицита используются визуализирующие исследования: УЗИ или компьютерная томография брюшной полости, но следует помнить, что, несмотря на их важность, это лишь дополнительные исследования, а диагноз ставится на основании опроса и осмотра больного. Вследствие развития аппендицита появляются симптомы ограниченного или разлитого перитонита с локальной или генерализованной защитой мышц живота, свидетельствующие о перитоните, который уже представляет собой опасное для жизни состояние, требующее неотложного хирургического вмешательства.
Прошло 130 лет после первого успешного удаления воспаленного аппендикса (T.G. Morton 1887). В случае острого аппендицита, сопровождающегося абдоминальными симптомами, методом выбора является хирургическое удаление. Консервативное лечение - антибактериальная терапия может быть рассмотрена в случае умеренно выраженных болей в животе, незначительного повышения лабораторных маркеров воспаления и отсутствия подтверждения интенсивного воспалительного поражения червеобразного отростка при визуализирующих исследованиях (УЗИ, КТ).Однако важно тщательно оценить процесс лечения. Хирургическое удаление червеобразного отростка может быть выполнено классическим способом - через лапаротомию, т.е. вскрытие брюшной полости в правой подвздошной ямке. Все чаще аппендикс удаляют лапароскопическим путем – в брюшной полости делают три небольших разреза, через которые вводят камеру и рабочие инструменты. Оба метода одинаково хороши. Лапароскопический метод предпочтительнее у детей, молодых женщин и лиц с ожирением, доступ которых в брюшную полость потребовал бы обширного разреза в правой подвздошной ямке (такой разрез вызывает худший косметический эффект и более высокий риск образования послеоперационной грыжи).Лапароскопический метод позволяет быстрее мобилизовать больного после операции, уменьшаются боли после операции, быстрее реабилитируется больной, лучше косметический эффект.
.Боль в животе — один из наиболее частых симптомов заболевания у детей. В зависимости от различных факторов, это может быть тривиальным, как расстройство желудка, или серьезным, как аппендицит. Узнайте, каковы возможные причины болей в животе у вашего ребенка!
Большинство случаев болей в животе вызываются вирусами или бактериями.Боль возникает при желудочном или кишечном гриппе (так называемый энтерит). Часто эти инфекции также вызывают другие желудочно-кишечные симптомы, такие как спазмы желудка, тошнота и диарея. Вирусные инфекции, как правило, проходят быстро, в то время как бактериальные инфекции могут потребовать применения антибиотиков.
Употребление в пищу недоваренного мяса или несвежей пищи может привести к тошноте, диарее и метеоризму от пищевого отравления . пищевая аллергия или употребление чрезмерного количества пищи за один раз также несут ответственность за боль - поэтому стоит проверить, не ел ли ребенок, например.целая плитка шоколада после ужина. Маленькие дети могут добавить , чтобы проглотить что-то несъедобное , например, мыло или бумагу.
Более серьезные состояния, связанные с болью в животе , включают аппендицит и кишечную непроходимость . Кроме того, некоторые заболевания могут вызывать боль в животе, даже если их причина не связана напрямую с пищеварительной системой. Это могут быть осложнения сахарного диабета или даже некоторых сердечно-сосудистых заболеваний.
Помните, что простые, незначительные причины болей в животе обычно не длятся долго.Большинство детей будут испытывать боль из-за скопления газов, синяка в желудке или желудочного гриппа в течение жизни. Остерегайтесь жалоб , которые очень сильны, длятся дольше или сутки или сопровождаются тревожными симптомами .
Больше всего боли в середине живота. Учтите это для боли, ощущаемой в других областях. Особенно это касается болей, расположенных внизу, в правой половине живота . Боль в этой области считается предвестником аппендицита.
Ключевыми элементами, на которые следует обратить внимание, являются бледность кожи, чрезмерное потоотделение или сонливость и вялость. Вы также должны быть обеспокоены, если ваш ребенок жалуется на такую сильную боль, что он не хочет играть или отказывается пить или есть в течение нескольких часов.
Симптомы обезвоживания или кровь в рвотных массах является показанием к немедленной медицинской помощи. Диарея, особенно когда она связана с рвотой, может привести к обезвоживанию организма, если она длится более суток у детей младшего возраста или нескольких часов у младенцев.Боль в животе, связанная с любой проблемой мочеиспускания, например болезненное или очень частое мочеиспускание, может указывать на инфекцию мочевого пузыря.
Если ваша боль не указывает на серьезное заболевание, вы можете попробовать домашние средства. Ребенок должен в первую очередь отдыхать и есть легкоусвояемую пищу . Ребенок, которого рвет, должен дополнительно восполнить жидкости .Врачи рекомендуют давать небольшое количество воды каждые пятнадцать-двадцать минут, пока рвота или диарея не прекратятся.
Для борьбы с лихорадкой можно использовать ацетаминофен или аспирин (для детей старше 12 лет). Также можно давать мягкие растительные противорвотные средства, такие как настой мяты с имбирем. Большинство второстепенных причин болей в животе исчезнут сами по себе, но ваш ребенок должен находиться под наблюдением на предмет ухудшения симптомов.
.Уршула Грата-Борковска, Дагмара Покорна-Калвак, Агнешка Масталерж-Мигас
.