2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Хирургическое лечение аппендицита отрабатывалось, внедрялось на рубеже XIX и XX веков. В первой четверти XX века хирургическое лечение вытеснило консервативную терапию.
В этот же период многие ученые, увлеченные идеями Дарвина, с энтузиазмом выискивали рудименты в организме человека. В первоначальный список вошло около 180 рудиментов. Увлеченные практики вслед за теоретиками быстро решали проблему рудиментов оперативным путем. Особенно досталось кишечнику: практиковалось даже удаление толстой кишки, так как считалось, что тем самым организм освобождался от гнилостных бактерий.
С аппендиксом тем более не церемонились, его удаляли попутно, чтобы он не создавал проблемы в будущем [4].
По мере накопления знаний о функциях органов список рудиментов сократился до нуля. Реабилитирован и червеобразный отросток, выполняющий сложные и важные функции.
Аппендикс относится к лимфоидным органам. Стенки отростка имеют значительно большее количество лимфоидных образований, чем другие отделы кишечника. Так, в последние месяцы утробной жизни в стенке слепой кишки и отростке выявляют по 5-7 лимфоидных фолликулов (ЛФ) на 1 см2. В детском и юношеском возрасте количество ЛФ в отростке увеличивается до 50-60 на 1 см2, а в слепой кишке остается на прежнем уровне. Увеличение количества и размеров ЛФ в стенке отростка происходит до 16 лет. Общее количество ЛФ в аппендиксе у подростков в среднем около 655, что в 11/2 раза больше, чем в стенках пищевода, и лишь на 50% меньше общего количества ЛФ в тонкой кишке. В пожилом и старческом возрасте наблюдается уменьшение числа и размеров ЛФ.
В ЛФ выделяют купол, крону, зародышевый центр. Периферическую часть узелка занимает (мантийная) Т-зона, где соотношение Т- и В-лимфоцитов варьирует от 14:1 до 20:1. В-зона: IgA- и IgM-продуцирующие лимфоциты обнаружены в центральных отделах ЛФ, IgG - по периферии. Аппендикс является важным органом для формирования В-зон органов иммунной системы в онтогенезе и участвует в иммунных реакциях. Вновь образованные лимфоциты и антитела не только используются в месте их возникновения (аппендиксе), но и распространяются по сосудистому руслу, достигая грудного протока, лимфатических узлов и селезенки [10, 22].
Через эпителий, покрывающий ЛФ отростка, происходит постоянная миграция лимфоидных клеток. За 1 мин в просвет кишечника поступает от 18 до 36 тыс. лимфоидных клеток [12].
Аппендикс выполняет секреторную функцию, выделяя аппендикулярный сок в количестве от 0,8 до 3,5 мл за час, его pН равна 8,3-8,9 (щелочная среда). Секрет содержит сиаловую кислоту, которая выполняет защитную, бактерицидную функцию [12]. Отросток имеет очень богатую иннервацию. Его нервный аппарат содержит не только зрелые нервные образования, но и незрелые - нейробласты, что указывает на непрерывное обновление нервного аппарата на протяжении всей жизни [8].
Лимфоидный аппарат отростка может выполнять роль резервного иммунного органа вследствие устойчивости к повреждающим факторам, вызывающим дисфункцию в других звеньях иммунной системы [4, 24].
Аппендэктомия в некоторой степени снижает как риск возникновения болезни Крона и язвенного колита, так и тяжесть их течения [29]. После удаления отростка лучше идет приживление пересаженных органов - это все примеры возникающей иммуносупрессии после аппендэктомии [24].
В состав илеоцекальной области входит аппендикс, слепая кишка с баугиниевой заслонкой и конечный участок подвздошной кишки. Выпадение любого звена этой системы не только неизбежно вносит изменения в ее статику, но и вызывает существенные функциональные нарушения. Роль илеоцекального отдела в процессе пищеварения очень важна. Он дифференцирует объем химуса и время поступления его в толстую кишку, оказывает существенное влияние на моторную деятельность всей пищеварительной системы [9].
Тяжело протекающие кишечные инфекции и проводимая антибактериальная терапия могут «очистить» кишечник от полезных бактерий и тогда на помощь приходит червеобразный отросток. «Аппендикс - надежное хранилище для бактерий» - это мнение W. Parker - одного из исследователей функции аппендикса (Университет Дьюка, США, 2009 г.). Отросток является своеобразной «фермой», где размножается полезная микрофлора и прежде всего кишечная палочка. Из отростка идет ее постоянное поступление в толстую кишку, где она препятствует размножению патогенной флоры [26, 35].
Червеобразный отросток выполняет эндокринную функцию, выделяя ряд ферментов, которые влияют на процессы пищеварения и на деятельность других органов брюшной полости [21, 24]. Удаление нормального аппендикса у беременной увеличивает риск выкидыша в 3 раза [17].
Острый аппендицит (ОА) - неспецифическое инфекционное воспаление червеобразного отростка.
Развитие ОА связывают с двумя факторами - обструкцией и инфекцией. Обструкцию отростка выявляют у 30-40% больных ОА, ее вызывают инородные тела, фекалиты и пр. Обструкция отростка обусловливает повышение внутриаппендикулярного давления, приводящее к сдавливанию сосудов, развитию ишемии, нарушению трофики слизистой, что в итоге и активизирует аутофлору в аппендиксе. В 60-70% наблюдений дебют ОА связывают с вирусной инфекцией, которая, повреждая слизистую отростка, делает ее более уязвимой к заселению бактериями [6, 36].
Инфекция всегда вызывает значительную гиперплазию ЛФ, что иногда приводит к полной обструкции отростка без участия инородных тел [6, 8].
Роль инфекции, в частности вирусной, а также иммунологические аспекты при ОА отражены в диссертационной работе, выполненной А.Е. Али-Ризой.
Этиологическая верификация: у 79,5% больных выявлена вирусно-бактериальная, у 7,7% - только бактериальная (кишечная палочка, клебсиелла, синегнойная палочка), у 12,8% - только вирусная (вирусы гриппа, парамиксовирусы, энтеровирусы, аденовирусы и наиболее часто выявляли ортовирусы и парамиксовирусы) инфекция.
Иммуноморфологическое исследование отростка при ОА выявило значительное снижение уровня IgА- и IgМ-содержащих клеток, особенно при флегмонозном ОА, а также повышение уровня IgG и семикратное увеличение уровня IgЕ, что может указывать на участие в патогенезе ОА и аллергического компонента, способствующего ограничению зоны действия антигена [2,13].
Есть более полутора десятка классификаций, написанных хирургами, и всего несколько классификаций, написанных патологами.
За какими специалистами должен сохраняться приоритет в создании новых классификаций - клиницистами или патологами?
Уже во времена первого знакомства с аппендицитом McBurney писал, что «поставить диагноз патологоанатомических изменений в отростке на основании клинических данных нельзя». По мнению патолога П.Ф. Калитеевского, «клинически определить форму ОА… с достоверностью нельзя не только до операции, но и на основании внешнего вида отростка. И только патолог с помощью микроскопа, притом иногда с большими затруднениями, может этого достигнуть» [11].
В монографиях, написанных клиницистами, приводится следующая классификация ОА: катаральный (поверхностный, простой), деструктивный (флегмонозный, апостематозный, флегмонозно-язвенный, гангренозный, перфоративный) [12, 15, 18].
Хотя клиницисты и называют свои классификации клинико-морфологическими, материал патологов в их изложении зачастую подается неточно. Например, в классификациях, написанных клиницистами, катаральный и простой (поверхностный) аппендицит отождествляются, хотя патологи их разделяли. Так, о катаральном аппендиците четко и ясно писал И.В. Давыдовский: «Катаральный аппендицит, как правило, не имеет отношения к классическому аппендициту и не является, как это думали раньше, ни начальной фазой, ни формой последнего… Вероятнее всего, что здесь имеет место отражение общего катарального состояния толстого кишечника или его части» [8]. А.И. Абрикосов в своей классификации, которая была и остается наиболее удачной из всех написанных, не выделял катаральный аппендицит [1].
I. Поверхностный аппендицит - первичный аффект.
II. Флегмонозный аппендицит:
1) простой флегмонозный;
2) флегмонозно-язвенный;
3) апостематозный: а) без прободения, б) с прободением.
III. Гангренозный аппендицит:
1) первичный гангренозный: а) без прободения, б) с прободением;
2) вторичный гангренозный: а) без прободения, б) с прободением.
Далее следует коснуться форм и стадий ОА.
В 70-80-х годах прошлого столетия возникла полемика между хирургами. Одни стали отрицать стадийность, выделяя только отдельные формы аппендицита, другие признавали стадийность, но отрицали отдельные формы. Дискутировали в основном клиницисты, к сожалению, не опираясь на работы патологов [14, 16].
И.В. Давыдовский выделял две формы ОА: «Под формами следует подразумевать особые черты процесса, уклонения его от типового развития или с самого начала, или в дальнейшем течении. Сюда относится гангренозный аппендицит (ГА), а также абортивные формы аппендицита, ограничивающиеся формированием ряда поверхностно лежащих первичных аффектов без дальнейшего их развития в язвенные и флегмонозные процессы» [8].
Исследования последних лет подтверждают эту точку зрения. Так, по гипотезе Edward Livingstone (Техасский университет, США, 2009 г.), перфорация воспаленного отростка происходит не всегда, независимо от того, как много времени прошло от начала заболевания. Не перфорирующее воспаление аппендикса связывается с вирусной инфекцией [36].
Воспалительный процесс чаще начинается в дистальной части отростка, где микроскопически выявляется первичный аффект в виде дефекта из фибрина и лейкоцитов. Так возникает простой (поверхностный) ОА [1, 8]. Макроскопически отросток не изменен, поэтому клинически трудно отличить дебют ОА со структурными очаговыми изменениями в виде первичного аффекта от вторичных, реактивных изменений, возникающих при заболевании кишечника или других органов [11].
На данном этапе простой аппендицит является первоначальной стадией, а при спонтанном разрешении - отдельной формой.
Если процесс прогрессирует, то несколько первичных аффектов сливаются и все слои отростка оказываются инфильтрированы лейкоцитами. Эта стадия обозначается как простой флегмонозный (по А.И. Абрикосову) аппендицит. Это этапы двух стадий без деструктивных явлений. Об этом пишет и О.Е. Нифантьев: «Когда речь идет о простом флегмонозном аппендиците, то предполагается морфологическая форма, не сопровождающаяся деструкцией тканей» [15].
При простом флегмонозном аппендиците можно увидеть легкую гиперемию, минимальную отечность; при пальпации напряженность, ригидность. При ультразвуковом исследовании, тем более при лапароскопии данная стадия диагностируется. Чувствительность ультразвукового исследования при верификации аппендицита около 80%, специфичность - 85%. Видеолапароскопия обеспечивает в 98,1% наблюдений визуализацию отростка и постановку правильного диагноза [20, 21, 27].
При дальнейшей прогрессии ОА развиваются деструктивные варианты: флегмонозно-язвенный, апостематозный, эмпиема отростка.
Любой вариант деструктивного аппендицита может сопровождаться массивными кровоизлияниями в стенку и в просвет отростка. Тогда он имеет темно-красный, зеленовато-красный или черно-красный цвет. «Гангренозный» вид отростка обусловлен изменением пигмента крови под воздействием газов кишечника, в основном серосодержащих [11].
Изначально развивающийся ГА протекает без предшествующих стадий. Он возникает вследствие ангионевротического стаза, что ведет к омертвению и гангрене (первичный ГА) и бывает редко, или вследствие воспалительного тромбоза сосудов отростка, что также приводит к его гангрене (вторичный ГА) [1, 8]. При осмотре аппендикс выглядит дряблым, зеленовато-серым или черным, издает гнилостный запах [11].
П.Ф. Калитеевский отмечает: «Относительно легкие формы воспаления, как очаговая и даже флегмонозная, являются обратимыми процессами, не оставляющими грубых рубцовых изменений… острые поражения, даже язвенного характера, дефекты слизистой оболочки заживают без рубцов (брюшной тиф, дизентерия, операционные разрезы)» [11].
Описание И.В. Давыдовским значительного восстановления отростка при тяжелой деструкции: «Замедление регенерации может быть связано с интенсивностью флегмонозных и язвенных поражений… Диффузный флегмонозно-язвенный аппендицит ведет к гнойному расплавлению слизистой оболочки. Развивающаяся в дальнейшем грануляционная ткань приводит к формированию диффузных рубцовых полей, перекрывающихся со стороны просвета новым цилиндрическим эпителием» [8]. Восстанавливается и лимфоидная ткань: «Новообразование лимфоидной ткани в виде лимфатических фолликулов … происходит по ходу соединительнотканных прослоек … в стенке червеобразного отростка» [7].
В приведенных выдержках описаны возможности аппендикса к восстановлению при ОА. Но возникает вопрос, сохраняется ли риск развития рецидивирующего или хронического аппендицита.
Что касается рецидивирующего аппендицита (РА), то он никем не отрицается.
Причиной РА может явиться отсроченная аппендэктомия при аппендикулярном инфильтрате (АИ) или аппендикулярном абсцессе (АА) [17]. Гистоморфологическое исследование отростка при РА позволяет выявить признаки затяжного воспалительного процесса, а иногда и гранулемы, которые, как известно, характерны для гранулематозного аппендицита (ГРА) [33]. Таким образом, прослеживается определенная взаимосвязь между РА и ГРА. Коснемся ее подробнее.
Выделяют идиопатический гранулематозный аппендицит (ИГА), к которому относят ГРА без выясненной этиологии, и вторичный гранулематозный аппендицит (ВГА) - это ГРА с известной этиологией. За последнее десятилетие ГРА был хорошо изучен, что позволило чаще диагностировать ВГА и крайне редко - ИГА. Надо отметить, что и ВГА выявляется нечасто. Так, по данным Abdull Gaffar B. (2010), ВГА диагностирован в 13 отростках, удаленных и исследованных у 3381 больного с клинической картиной ОА, что составило 0,38% [28]. Частота ВГА при заболеваниях: 25% составляют больные с иерсиниозным илеитом и аппендицитом, 15% - больные с АИ и АА при отсроченной аппендэктомии, 8% - с болезнью Крона, остальные наблюдения приходятся на саркоидоз, инородные тела, микобактерии, грибы, паразитарную инвазию. В целом, если в США и Западной Европе доминируют при ВРА иерсиниозная инфекция и болезнь Крона, то в тропических и субтропических странах преобладают микобактерии и паразитарные инвазии [28, 29].
До конца не изученным остается ВГА при РА. Например, неясно, какой этиологический фактор инициирует развитие гранулем, которые выявляются у 30% больных РА, а у 70% их нет [31]. Возможно, что два гистоморфологических варианта РА вызываются разной патогенной флорой. Проводятся ли исследования в этом направлении?
При изучении ГРА в эксперименте на кроликах, проводившемся в Японии (H. Fujjwara, Tokyo, 1987 г.), в гранулемах были выявлены Гр (+) бактерии, с которыми предположительно и было связано развитие гранулем [30]. У людей подобная флора при ГРА пока не выделена.
Информация интересна тем, что при доказательстве участия в развитии гранулематозного варианта РА причинно значимого микробного патогена, который бы относился к микрофлоре червеобразного отростка, была бы доказана возможность перехода ОА в РА и далее в хронический аппендицит (ХА). Но это лишь одна из гипотез. Можно выдвинуть и другую. Например, нельзя исключить и возможность выявления гранулем при РА вследствие развития ОА на фоне уже протекающего ГРА.
РА без гранулем протекает благоприятно. Более чем в 90% наблюдений происходит его значительное восстановление уже в первые недели от начала заболевания, что исключает риск хронического течения РА [33].
Таким образом, ВГА - это один из проявлений инфекционных и иммунных заболеваний, протекающих зачастую с поражением не только отростка, но и других отделов кишечника, что указывает на условность выделения данного варианта аппендицита.
Выделяется еще острый рецидивирующий аппендицит, диагноз которого ставится больным с клинической картиной ОА и наличием подобных приступов в анамнезе, прошедших самостоятельно. Предшествующие обострения интерпретируются как «рецидивы» аппендицита [17].
Возможно, это и так, но необходимо внести уточнение: повторные «рецидивы» вызываются вирусной инфекцией у 10-12,8% больных с клинической картиной ОА [2, 36]. Завершаются они или очередным спонтанным выздоровлением на стадии поверхностного аппендицита с полным восстановлением отростка, или переходят во флегмонозную стадию ОА [8, 32]. По сути, мы сталкиваемся еще c одним эпизодом ОА, а не с очередным рецидивом ОА.
Подытоживая главу о РА, следует отметить, что ни РА, ни тем более ОА не переходят в ХА. В литературных источниках, доказывающих существование ХА, приводятся гистоморфологические и культуральные данные, которые не характерны для обострения хронического воспалительного процесса, вызванного инфекцией. Нет в описаниях как нейтрофильной инфильтрации, так и активизированной микрофлоры в червеобразном отростке [8, 11, 19, 23, 25].
А существуют ли другие варианты развития ХА?
Выделяется первичный рецидивирующий, или первично-хронический аппендицит (ПХА), развивающийся изначально как хронический процесс, без ОА в анамнезе.
Изменения, выявляемые патологами при ПХА, разнообразны: от минимальных первоначальных проявлений у 7,4% больных до более выраженных склеротических изменений в подслизистом слое, которые обычно сопровождаются лимфогистиоцитарной инфильтрацией у 42% больных, до атрофии и склероза с полной обструкцией отростка у 50,6% больных [11, 34]. К данному варианту можно отнести и описанный А.А. Русановым «фибропластический аппендицит» с обильным разрастанием соединительной ткани в стенке отростка и распространением процесса на слепую, подвздошную, восходящую кишку, париетальную брюшину [18].
Патолог Obendorfer «ни разу не видел облитерации вследствие острого воспаления отростка», а выраженные «склеротические изменения в аппендиксе имеют хроническую воспалительную природу» (цит. П.Ф. Калитеевский [11]).
Таким образом, для ПХА характерна фибропластическая направленность процесса, этиология которого неизвестна.
Если нет доказательств участия инфекции в развитии склеротических изменений, то чем же они вызваны?
При ПХА в эндотелии, стенках сосудов, периваскулярно иногда обнаруживаются иммунные комплексы [19]. А.И. Абрикосов в удаленных в «холодный период» отростках наряду со склеротическими изменениями находил изменения мелких артерий типа «узловатого периартериита» и не исключал аллергического генеза рецидивов аппендицита [1]. Подобные изменения сосудов описаны И.В. Давыдовским [8].
Следует отметить, что описанная гистоморфологическая динамика при ПХА более характерна для иммуноопосредованных процессов: хронического гломерулонефрита в нефрологии, аутоиммунного гастрита в гастроэнтерологии и пр. [3].
Насколько эффективна аппендэктомия при ПХА? По данным Р.Е. Бермана, В.К. Вогана, только у некоторых детей состояние улучшилось, но у большинства боли сохранялись [5]. По другим данным, у 13-63,2% больных результат операции оказался неудовлетворительным [19].
Все изложенное выше позволяет выдвинуть гипотезу об аутоиммунном генезе развития ПХА с вовлечением всей илеоцекальной зоны, и к ОА, наиболее вероятно, он никакого отношения не имеет.
Для ее подтверждения необходимо провести электронно-микроскопическое и иммуногистохимическое исследования.
Таким образом, аппендикс выполняет сложные функции: иммунную, секреторную, гормональную, нормализует флору и влияет на моторику кишечника.
Причиной рецидивирующего аппендицита может явиться отсроченная аппендэктомия при аппендикулярном инфильтрате и аппендикулярном абсцессе. У трети больных выявляются гранулемы, что указывает на возможную взаимосвязь между рецидивирующим и гранулематозным аппендицитом.
Существование хронического аппендицита не подтверждается гистоморфологическими и культуральными исследованиями. В период его обострения не выявляются признаки воспаления, вызванные инфекцией. Нет в описаниях как нейтрофильной инфильтрации, так и активизированной микрофлоры в червеобразном отростке.
Первично-хронический аппендицит, наиболее вероятно, отношения к острому аппендициту не имеет, а протекает как самостоятельное аутоиммунное заболевание аппендикса и илеоцекальной области. Для подтверждения данной гипотезы необходимо провести электронно-микроскопическое и иммуногистохимическое исследования.
Аппендицит – это острое, подострое или хроническое воспаление червеобразного отростка слепой кишки, или аппендикса. Он может развиваться у детей любого возраста, начиная с нескольких месяцев жизни. При этом симптоматика заболевания, особенно у детей дошкольного и младшего школьного возраста, может различаться. Согласно статистике, только в 30% случаев у пациентов наблюдается классическое развитие заболевания. В оставшихся 70% диагностируют атипичное течение аппендицита.
При болях в животе у ребенка, которые не проходят в течение 1-2 часов или сопровождаются другими симптомами, нужно срочно обратиться к детскому хирургу. При своевременной диагностике аппендицит успешно лечится хирургическим путем. Однако, если операцию не провести вовремя, гной из аппендикса может прорваться в брюшную полость и спровоцировать развитие тяжелых осложнений, несущих угрозу для жизни ребенка.
Причины возникновения аппендицита у детей до конца не изучены. Сегодня существует около 6 теорий, ни одна из которых не имеет достаточного подтверждения.
Основной на сегодняшний день считается механическая теория, согласно, которой причиной развития аппендицита является обструкция и инфекционное поражение аппендикса в результате попадания в его просвет каловых камней, паразитов или инородных предметов. Также существует вероятность, что развитие аппендицита провоцируют инфекционные заболевания и эндокринные факторы.
Чаще всего заболевание встречается у детей старше 5 лет и у взрослых в возрасте от 20 до 40 лет.
Наиболее распространенным у детей является острый аппендицит. Его симптомы проявляются в среднем через 12 часов после начала развития заболевания, а его полный цикл составляет от 24 до 36 часов.
Симптоматика аппендицита у детей может значительно различаться из-за расположения аппендикса и стадии заболевания. Поставить правильный диагноз может только врач, после проведения диагностики.
Одним из первых симптомов аппендицита является боль, локализирующаяся в области пупка или желудка. Немного позже она может переходить в правый нижний угол живота, поясницу, правое подреберье или надлобковую зону. Локализация боли зависит от места расположения аппендикса. Маленькие дети, как правило, не могут точно сказать, где болит. Они чаще жалуются на общую боль в животе или в области пупка.
При прогрессировании аппендицита боль может становится сильнее, однако на определенной стадии его развития может, наоборот, уменьшиться. Это не означает, что ребенок выздоравливает. При аппендиците боль может уменьшаться, если происходит гибель нервного аппарата аппендикса или начинается гангренозное воспаление. Также боль может быть мало выраженной, если аппендикс располагается позади слепой кишки.
Классическим симптомом аппендицита также является рвота, которая происходит один раз, и повышение температуры до субфебрильных значений. При нетипичном течении аппендицита также может происходить нарушение мочеиспускания и стула.
Диагностику и лечение аппендицита у детей обязательно должен проводить хирург. Это заболевание лечится только оперативно в условиях детского стационара.
Аппендиксом называют небольшой червеобразный отросток, который ответвляется от прямой кишки. Его длина не превышает – 5-15 см, а диаметр – 1 см, при этом он постепенно сужается и не имеет сквозного прохода.
При аппендиците происходит закупорка просвета аппендикса, начинается воспаление и образование гноя. В зависимости от степени заболевания и расположения аппендикса выделяют разные формы аппендицита, симптоматика которых несколько различается.
Наиболее распространенным видом у детей является острый аппендицит.
Симптомы острого аппендицита у детей могут несколько различаться. До 3 лет дети часто жалуются на боли животе из-за несварения или газов, поэтому родители могут не сразу заподозрить, что в данном случае симптом вызван развитием острого аппендицита. Для первичной диагностики в домашних условиях надо знать основные признаки острого аппендицита у детей:
Боль в животе является основным симптомом острого аппендицита. Однако проявляться она может по-разному. У детей боль может возникать в верхней части живота, в правом или левом боку, отдавать под ребра или в область половых органов. Локализация боли может периодически меняться. Именно это порой заставляет думать, что причиной боли не может быть аппендицит.
Также нужно учитывать, что при атипичном течение аппендицита у детей боль может быть и ноющей, поочередно уменьшаться и усиливаться. При временном исчезновении боли на 2-3 день может показаться, что началось улучшение. Однако это происходит, обычно, при разрыве аппендикса и развитии у взрослых и детей дооперационных осложнений острого аппендицита. В результате может возникнуть перитонит, который несет серьезную угрозу для жизни.
Врачи проводят диагностику острого аппендицита у детей по клиническим проявлениям, результатам осмотра и пальпации живота. При необходимости детям делают дифференциальную диагностику, которая позволяет выявить острый аппендицит или другое заболевание.
УЗИ и КТ проводят по показаниям, когда необходимо подтвердить диагноз и установить точное расположение аппендикса. Для дифференциальной диагностику врач может назначить КТ с контрастированием, которое обеспечивает лучшую визуализацию и позволяет выявить не только аппендицит, но и при его отсутствии установить другую причину боли в животе. УЗИ является менее информативным. Оно позволяет подтвердить развитие аппендицита, но малоинформативно при других заболеваниях.
Лабораторные анализы проводят для подтверждения воспалительного процесса в организме и подготовке ребенка к операции.
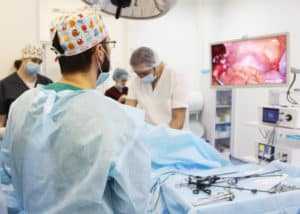
Лечение острого аппендицита у детей и взрослых проводится только оперативным путем. Во время операции аппендикс полностью удаляют.
Выбор хирургического метода зависит от расположения аппендицита, стадии заболевания и других факторов. Также значение имеет опыт врача и наличие в клинике оборудования для проведения эндоскопических операций.
Лапароскопическая аппендэктомия является менее травматичной. Она сопровождается меньшим повреждением мягких тканей и меньшей кровопотерей. Период реабилитации после нее более короткий, чем после полосной операции, когда ребенка могут оставлять в отделении детской хирургии до 10 дней.
Аппендэктомию детям проводят, как правило, под общим наркозом. Пациентов погружают в состояние медикаментозного сна на время операции и выводят из него сразу после завершения процедуры. При наличии противопоказаний к наркозу иногда применяют местное обезболивание.
При болях в животе ребенку нельзя давать обезболивающие препараты и спазмолитики. Они могут изменить симптоматику или спровоцировать развитие осложнений. Также не следует прикладывать к животу горячую грелку или другое тепло. Это ускоряет развитие воспалительного процесса. В некоторых случаях для уменьшения боли прикладывают лед.
При подозрении на аппендицит ребенка нужно скорее показать врачу. Если лечение не провести в течение 1-2 суток, заболевание может спровоцировать развитие перитонита и других осложнений.

От чего появляется аппендицит у детей, до конца неизвестно. Поэтому профилактические рекомендации носят общий характер. Чтобы снизить риск заболевания, рекомендуют придерживаться правильного питания, не допускать образования запоров, своевременно лечить инфекционные и воспалительные заболевания.
Острый аппендицит в связи с чрезвычайной вариабельностью расположения червеобразного отростка и нередким отсутствием специфической симптоматики приходится дифференцировать почти со всеми острыми заболеваниями органов брюшной полости и забрюшинного пространства.
Острый гастроэнтерит
В отличие от острого аппендицита, начало острого гастроэнтерита характеризуется довольно сильными схваткообразными болями в верхних и средних отделах живота. Почти во всех случаях при расспросе больного выявляется провоцирующий фактор в виде изменения диеты. Практически одновременно с возникновением болей появляется многократная рвота вначале съеденной пищей, а позже желчью. При значительном поражении слизистой оболочки желудка в рвотных массах может наблюдаться примесь крови. Через несколько часов на фоне схваткообразных болей нередко возникает частый жидкий стул. Температура тела, как правило, нормальная или субфебрильная.
Объективное исследование живота: отсутствуют локализованная болезненность, симптомы раздражения брюшины и симптомы, типичные для острого аппендицита.
Аускультация живота: усиленная перистальтика.
Пальцевое ректальное исследование: наличие жидкого кала с примесью слизи, нависание и болезненность передней стенки прямой кишки отсутствуют.
Лабораторная диагностика: умеренный лейкоцитоз, палочкоядерный сдвиг отсутствует или выражен незначительно.
Установлению правильного диагноза способствуют:
- анамнез заболевания;
- наличие максимальной болезненности в эпигастральной области;
- характерные для острого панкреатита симптомы: отсутствие пульсации брюшной аорты в эпигастрии, наличие болезненной резистентности брюшной стенки чуть выше пупка и болезненности в левом реберно-позвоночном углу.
Дифференциальной диагностике в трудных случаях помогает лабораторное исследование содержания амилазы в крови и моче.
УЗИ и лапароскопия позволяют выявлять специфичные для панкреатита признаки.
Прободение язвы желудка или двенадцатиперстной кишки
Данное осложнение язвенной болезни имеет характерную клиническую картину. Точный диагноз устанавливается при наличии классической триады (желудочный анамнез, "кинжальная" боль в эпигастрии, распространенное мышечное напряжение). Также патогномоничным для прободной язвы желудка или двенадцатиперстной кишки симптомом является часто обнаруживаемое исчезновение печеночной "тупости". Помимо этого, прободение язвы очень редко сопровождается рвотой.
Осуществляется оценка ближайшего и отдаленного анамнеза заболевания. В пользу прободной язвы свидетельствуют:
- существующий желудочный дискомфорт;
- прямые указания на предшествующую язвенную болезнь;
- начало заболевания не с тупых, а с очень резких болей в эпигастрии;
- не частая рвота.
Разрешить сомнения помогает перкуторное или рентгенологическое выявление свободного газа в брюшной полости.
Анамнез. При расспросе больного обычно выясняется, что приступы болей случались неоднократно, а их возникновение связано с изменением обычной диеты (прием большого количества жирной пищи, алкоголя и пр.). В некоторых случаях удается установить наличие преходящей желтухи, появлявшейся вскоре после приступа болей.
При проведении объективного исследования следует иметь в виду, что при высоком положении аппендикса максимальная болезненность и напряжение мышц локализуются в латеральных отделах правого подреберья, а при холецистите эти признаки выявляют медиальнее.
При остром холецистите зачастую пальпируется увеличенный и резко болезненный желчный пузырь.
Температура тела значительно выше по сравнению с аппендицитом.
УЗИ позволяет выявить типичные для воспаления желчного пузыря признаки (увеличение объема пузыря, толщины его стенок, слоистость стенок и пр.).
Анамнез. В отличие от почечной колики, при аппендиците никогда не бывает очень сильных приступообразных болей с указанной ранее иррадиацией.
Физикальное обследование. У пациента с почечной коликой не выявляются интенсивная болезненность в животе и симптомы раздражения брюшины.
Для окончательной постановки диагноза проводят лабораторное исследование мочи, срочную экстренную урографию или хромоцистоскопию.
В некоторых случаях эффективна обычная обзорная рентгенография мочевых путей, которая может выявить тень рентгеноконтрастного конкремента.Анамнез. Пиелит в основном является следствием нарушенного мочеотделения, обусловленного мочекаменной болезнью, беременностью, аденомой простаты и другими заболеваниями.
Объективное исследование. Резкая болезненность при пальпации живота и симптомы раздражения брюшины не выявляются даже при наличии явных признаков гнойной интоксикации. При пиелите нередко присутствует болезненность в мезогастральной области, подвздошной области и положительный симптом Образцова.
Исследование мочи при пиелите позволяет выявить пиурию.
Обзорная и контрастная урография при пиелите выявляют нередко имеющуюся у больного одно- или двустороннюю пиелэктазию, что также можно установить при УЗИ.
Анамнез. Задержка менструации (внематочная беременность) или середина менструального цикла (апоплексия).
Гипертермия и лейкоцитоз отсутствуют, выявляют анемию.
При пальпации живота напряжение мышц передней брюшной стенки не выявляют, но отдергивание руки сопровождается усилением болей (симптом Куленкампфа).
Объективное исследование: несоответствие достаточно выраженных признаков интоксикации минимальным проявлениям со стороны живота; симптом Щёткина-Блюмберга в основном отрицателен.
Вагинальное исследование выявляет увеличенные и болезненные придатки, болезненность при тракции шейки матки.
УЗИ и лапароскопия также имеют большое значение для выявления заболеваний женской половой сферы.
Другие острые заболевания органов брюшной полости, встречающиеся редко (болезнь Крона в начальной стадии, воспаление меккелева дивертикула и пр.) не имеют значимых отличий от признаков острого аппендицита, в связи с чем правильный диагноз чаще всего устанавливают только во время операции.
08.06.2021
Аппендикс – отросток на конце слепой кишки, имеющий вид короткого червеобразного мешочка. В силу различных причин он может воспалиться, такое воспаленное состояние отростка называется аппендицитом. С первого взгляда смертность при нем небольшая: меньше 0,5 %, но это около 3 тыс. жизней. Поэтому важно различать обычные боли в животе от симптомов, характерных именно аппендициту.
Основным проявлением аппендицита является возникновение внезапной боли. Чаще она бывает резкой, схваткообразной, реже — нарастает потихоньку. Расположение болевых ощущений зависит от местоположения отростка – при правильном анатомическом расположении боль будет ощущаться с правой стороны ниже пупка. Если аппендикс находится выше обычного, то боль локализуются под ребрами. Если он повернут вниз – болит в области таза. В первые часы возникновения заболевания боль рассеяна по всему животу, человек не может указать четкого местоположения.
К симптомам, характерным для воспаления червеобразного отростка, также можно отнести повышение температуры, нарушение стула, рвоту. Реже у пациентов наблюдается изменение цвета мочи, сухой налет на языке, озноб.
Нужно уметь дифференцировать обычные боли в животе от симптомов, характерных именно аппендициту. Вот несколько приемов:
При подтверждении симптомов аппендицита необходима срочная госпитализация!
В больничном учреждении диагноз ставят по клиническим данным. Если этого недостаточно для выявления аппендицита, то проводят рентгенографию, УЗИ, лабораторное исследование крови. Эти исследования помогут поставить точный диагноз.
Лечение острого аппендицита проводится хирургическим путем. После постановки диагноза проводится экстренная операция, так как существует большой риск разрыва аппендикса в брюшной полости.
В настоящее время широко используется лапароскопический метод операции, не требующий разреза брюшной стенки. В этом случае сокращается риск операционных травм, также значительно сокращается восстановительный период.
При появлении болей в животе, особенно при подозрении аппендицита, ни в коем случае нельзя медлить с посещением врача. Промедление может закончиться перитонитом или даже летальным исходом.
Флегмонозный аппендицит – это острое воспаление червеобразного отростка, сопровождающееся его выраженным отеком, скоплением гноя и отложением на поверхности фибрина. Проявляется сильной болью, преимущественно в правой нижней области живота, может сопровождаться тошнотой, рвотой, подъемом температуры. Диагноз ставят на основе анамнеза, осмотра, дополнительно назначают общий анализ крови, иногда УЗИ органов брюшной полости или компьютерную томографию. Лечение оперативное, необходимо экстренное хирургическое вмешательство с удалением аппендикса (классическое или лапароскопическое). Прогноз при своевременном оказании помощи благоприятный.
Флегмонозный аппендицит представляет собой одну из стадий острого воспаления аппендикса. Возникает приблизительно через 12-24 часа после начала заболевание в результате прогрессирования патологии, характеризуется гнойным воспалением тканей и появлением на поверхности отростка фибриновых пленок. Острый аппендицит – одно из самых распространенных заболеваний в абдоминальной хирургии. Эта патология встречается у 4-5 человек на 1000 населения и составляет около 80% всех случаев острого живота. Количество флегмонозных форм при этом достигает 50%. Флегмонозный аппендицит наиболее часто диагностируется в возрастной группе 20-40 лет, у женщин в два раза чаще, чем у мужчин. Более высокий процент заболеваемости наблюдается у беременных.
Флегмонозный аппендицит
Этиология флегмонозного аппендицита на сегодняшний день до конца не изучена. Выделяют несколько причин заболевания. Наиболее часто его связывают с тромбозом сосудов аппендикса, который ведет к ишемии тканей отростка. Со временем возникает воспаление, стенки становятся восприимчивыми к патогенным бактериям. Также активизируется условно патогенная флора внутри кишечника, поскольку защитная функция лимфоидной ткани аппендикса ослабевает.
Вторичный флегмонозный аппендицит может возникать как осложнение катаральной или гнойной формы. Также риск инфицирования повышается при механической обтурации отростка каловыми камнями, гельминтами. Увеличение лимфатических узлов вследствие воспаления тоже может привести к перекрытию просвета аппендикса и созданию благоприятной среды для роста бактерий. К механическим причинам относят спайки, которые образуются после операций на кишечнике, органах малого таза, при хронических заболеваниях (колите, аднексите, хроническом холецистите и т. д.).
Инфекция попадает в аппендикс в основном эндогенным путем, через кровь и лимфу, иногда из просвета кишечника. Воспаление проходит несколько стадий: от катаральной до флегмонозной и гангренозной. При флегмонозном аппендиците стенки отростка утолщены, гиперемированы, покрыты слоем фибрина. Процесс распространяется на окружающие ткани, фибринозные пленки можно увидеть на слизистой слепой кишки, прилегающих участках брюшины. Вокруг отростка образуется выпот, внутри аппендикса можно обнаружить зеленого цвета гной.
В сложных случаях на слизистой оболочке воспаленного аппендикса выявляют эрозии и язвы - это так называемая флегмонозно-язвенная форма аппендицита. Иногда можно наблюдать эмпиему червеобразного отростка. При такой форме заболевания он значительно увеличивается в размерах, стенки утончаются, внутри просвета накапливается большое количество гноя и выпота, фибринозных пленок нет. Процесс всегда распространяется на окружающие ткани. Эмпиема возникает при закупорке аппендикса каловыми массами.
Первым симптомом при флегмонозном аппендиците является боль. Она локализуется в правой подвздошной области. Боль довольно интенсивная, постоянная, иногда пульсирующая. У маленьких детей она можете распространяться на всю брюшную полость. Пациенты жалуются на тошноту, рвота для этой формы не характерна. Температура может оставаться нормальной, но часто поднимается до 38-38,5°С.
Несколько отличаются симптомы при атипичном расположении червеобразного отростка. Иногда он бывает очень длинным и опускается в таз. В таком случае боль концентрируется над лобком или в паховой области справа. При высоком подпеченочном расположении отростка болезненность может возникать в правом подреберье. Если отросток загнут назад (ретроградное расположение), больной жалуется на боли в спине. Очень редко, вследствие врожденного разворота органов брюшной полости, червеобразный отросток располагается слева, это значительно затрудняет диагностику. Болезненность по центру живота или ближе к левой стороне может отмечаться при смещении слепой кишки из-за слишком длинной брыжейки.
В типичных случаях диагноз флегмонозного аппендицита поставить достаточно легко. Это может сделать не только хирург, но и врач гастроэнтеролог, к которому пациент обратится с болями в животе. Для уточнения диагноза исследуют общий анализ крови. В нем можно выявить увеличение скорости оседания эритроцитов, повышение количества лейкоцитов, преимущественно сегментоядерных и палочкоядерных.
При осмотре отмечается бледность кожи, иногда холодный пот, язык обложен белым налетом, пульс учащен до 80-90 ударов в минуту. Живот плоский, правая его половина отстает в акте дыхания. При пальпации отмечается напряжение мышц стенки живота, что свидетельствует о раздражении брюшины, так как при флегмонозном аппендиците процесс всегда затрагивает окружающие ткани.
На воспалении брюшины также указывает позитивный симптом Щеткина-Блюмберга. Если врач резко отдергивает руку во время пальпации в правом нижнем квадранте живота, больной чувствует усиление боли. Также позитивным будет симптом Вишневского, или скольжения: специалист проводит рукой по рубашке от ребра до подвздошной области сначала слева, потом справа, при этом отмечается резкое усиление боли с правой стороны.
Дифференцировать флегмонозный аппендицит у женщин нужно с правосторонним аднекситом, разрывом кисты яичника либо его апоплексией яичника, внематочной беременностью. Также под маской аппендицита может протекать воспаление дивертикула толстой кишки (дивертикулит), пиелонефрит, почечная колика. Из заболеваний, которые встречаются в гастроэнтерологии, чаще всего аппендицит дифференцируют с острым холециститом, гастритом и дуоденитом, прободной язвой желудка и двенадцатиперстной кишки, острым панкреатитом.
Уточнить диагноз можно с помощью УЗИ органов брюшной полости и малого таза. Для выявления воспаления червеобразного отростка исследование малоинформативно, однако оно позволяет исключить такие заболевания, как холецистит или панкреатит, кисты яичника, спайки и воспаление маточной трубы, внематочную беременность, камни мочеточника, пиелонефрит. При необходимости врач проводит вагинальное или ректальное исследование. Если верификация диагноза затруднительна, пациента могут направить на компьютерную томографию.
Единственным эффективным методом лечения флегмонозного аппендицита является оперативное вмешательство - аппендэктомия. Проводят его под общей анестезией, очень редко, при наличии серьезных противопоказаний к общему наркозу, обезболивание может быть местным. В последнее время широко используют субдуральную анестезию. Операцию проводят по классической методике либо путем лапароскопии. При классическом хирургическом вмешательстве в правой подвздошной области делают косой разрез длиной 10-12 сантиметров. Затем хирург находит воспаленный отросток, отделяет его от окружающих структур и аккуратно удаляет, предварительно перевязав у основания слепой кишки лигатурой. Если в брюшной полости обнаружен выпот, его высушивают и вводят дополнительно антибиотик. При большом количестве выпота рану не зашивают наглухо, а оставляют на несколько дней дренаж.
Для лапароскопической операции в стенке брюшной полости делают три прокола или маленьких надреза – один в области пупка, другой над лобком, третий над правой подвздошной областью. В них вводятся лапароскоп (трубка с видеокамерой) и необходимые инструменты. Врач проводит все манипуляции, наблюдая за операционным полем на экране монитора. Такая операция более щадящая, она позволяет выписать пациента домой уже через 1-2 дня. Кроме того, при лапароскопии можно более качественно провести ревизию брюшной полости, выявить гнойный выпот и очаги воспаления.
После операции по удалению флегмонозного аппендицита пациенту на несколько дней назначают антибиотики (внутривенно, а затем перорально). Если процесс не осложнен перитонитом, выздоровление проходит достаточно быстро. Уже через несколько дней больного выписывают домой, а через месяц он может вести привычный образ жизни. В первые недели после вмешательства советуют придерживаться диеты, избегать продуктов, которые вызывают вздутие живота, следить за регулярностью стула.
Прогноз при флегмонозном аппендиците достаточно благоприятный. Летальность составляет не больше, чем 0,1-0,3%, количество осложнений - около 5-9% (основное - локальный или разлитой перитонит). Воспаление брюшины той или иной степени при флегмонозном аппендиците возникает всегда, но процесс быстро локализуется сальником и стенками других внутренних органов. Разлитой перитонит встречается в очень запущенных случаях, у людей ослабленных, с недостатком массы тела, а также у детей.
При несвоевременном оказании медицинской помощи возможно прободение стенок аппендикса, процесс может перейти в гангренозную форму. Иногда вокруг отростка образуется инфильтрат либо аппендикулярный абсцесс, со временем на их месте могут сформироваться спайки. Опасное осложнение – пилефлебит, образование гнойных тромбов в венах брыжейки и брюшной полости. Самый неблагоприятный прогноз при осложнении аппендицита абдоминальным сепсисом.
Поскольку причины возникновения флегмонозного аппендицита очень разные, предотвратить заболевание трудно. Когда оно уже возникло, нужно вовремя обратиться к врачу и получить адекватную медицинскую помощь. Специфических мер профилактики нет.
Аппендикс может воспалиться при определенных условиях. Независимо от того, что вызвало воспаление, оно вызывает то, что известно как острый аппендицит. Нелеченый аппендицит в подавляющем большинстве случаев приводит к разлитому перитониту, который уже является опасным для жизни состоянием.
Аппендикс — это часть желудочно-кишечного тракта , точнее слепой (то есть открытый только с одной стороны) дивертикул слепой кишки ( ранее известный как «слепая кишка» ). Размеры его различны — у отдельных людей длина отростка колеблется от 5 до даже 20 см — и положение весьма разнообразно. Хотя она всегда отходит от слепой кишки, иногда свободно свисает к малому тазу, прячется между кишками влево, иногда скрывается за слепой кишкой (так наз.эписклеральный отросток) или идет вверх по направлению к печени. Роль этой части пищеварительного тракта в организме человека неясна. Внутри аппендикса находится большое количество абсорбирующей ткани, поэтому его иногда называют «брюшной миндалиной». Наличие этой ткани также указывает на ее роль в иммунной системе, хотя ее роль до конца не определена.
Аппендикс может воспалиться при определенных условиях.Независимо от того, что способствовало его развитию, это состояние вызывает ряд общих симптомов, известных как острый аппендицит. Нелеченный острый аппендицит в подавляющем большинстве случаев приводит к разлитому перитониту, представляющему угрозу для жизни.
Аппендицит может быть вызван различными факторами . Поскольку это тонкая трубчатая структура, она может довольно легко засориться.Наиболее частой причиной непроходимости червеобразного отростка являются каловые камни (очень твердый комок стула) или набухшая лимфатическая ткань в просвете червеобразного отростка. При закупорке просвета аппендикса он воспаляется со всеми последствиями этого состояния. Симптомы аппендицита могут развиваться и на фоне ишемии и некроза стенки придатка. Он может быть вызван каловым камнем в просвете червеобразного отростка, который, надавливая на его стенку, приводит к некрозу или нарушению кровоснабжения стенки червеобразного отростка.В редких случаях причиной аппендицита являются узловые образования, развивающиеся в его просвете , как доброкачественные, так и злокачественные, или желудочно-кишечные паразиты, обтурирующие его просвет . Независимо от причины воспаления в червеобразном отростке его симптомы, течение и порядок действий схожи.
Острый аппендицит встречается относительно часто , по оценкам , у 10 из 100000 человек ежегодно .Что немаловажно, она может развиться у любого человека и в любой ситуации. Их диагностируют как у детей раннего возраста, так и у пожилых людей, хотя чаще всего поражают детей 6-10 лет . Средний возраст всех больных, оперированных по поводу аппендицита, составляет 22 года. Симптомы воспаления могут появиться на работе, в путешествии на самолете, в отпуске, при нахождении в больнице или в санатории. Бывает и так, что аппендицит развивается у людей, ранее перенесших операцию по удалению аппендикса, но при первой операции в брюшной полости осталась слишком длинная культя аппендэктомии.Обычно такая культя имеет длину менее 1 см, но если по какой-то причине остается более длинный участок ткани, воспаление может повториться со временем. Тогда говорят, что это воспаление культи аппендикса.
Симптомы острого аппендицита могут быть удивительно разнообразны. В основном это связано со значительными различиями в его расположении в брюшной полости и эффективности действий, которые предпринимает организм больного для борьбы с развивающимся воспалением.При наиболее распространенном течении первым симптомом является генерализованная боль в животе , которую врачи называют «висцеральной» болью. Это разлитая неприятная боль с неточной локализацией - болит весь живот, но это не невыносимая боль. Через некоторое время боль начинает локализоваться в области правой подвздошной ямки, которая находится с правой стороны чуть выше паха. Боль сопровождается потерей аппетита, тошнотой, рвотой и лихорадкой. Если на этом этапе не будет оказано никакого медицинского вмешательства, боль может снова распространиться на весь живот и стать очень сильной, и человек перестанет мочиться.Общее состояние больного ухудшается — аппендицит переходит в перитонит, т. е. воспаление «распространяется» на всю брюшную полость. Это типичное течение нелеченного аппендицита, но, как уже упоминалось, очень часто наблюдаются значительные отклонения от этой картины.
Если при течении аппендицита возникает его перфорация, то есть воспаление вызывает перфорацию стенки мочевого пузыря и излияние инфицированного содержимого в брюшную полость, то дополнительно возникает внезапная и очень сильная боль в животе, которая со временем переходит в постоянную и нестерпимая боль во всей брюшной полости, соответствующая разлитому перитониту.В некоторых ситуациях боль может располагаться в другом месте брюшной полости, длится до нескольких дней, не меняя своей выраженности, или бывает то сильнее, то слабее, лихорадка не возникает вовсе или появляется и исчезает. Рвота аналогична – у одних больных она является доминирующим симптомом, а у других не возникает вовсе.
Разнообразие симптомов, которые может вызвать острый аппендицит, настолько велико, что хирурги всегда учитывают возможность этого воспаления при любых болях в животе.Включают такой диагноз даже тогда, когда симптомы изначально указывают на совсем другое заболевание, ведь аппендицит способен «прикинуться» практически любым заболеванием органов брюшной полости.
Всегда обращайтесь к врачу, если у вас сильная, сильная и постоянная боль в животе. Диагноз острого аппендицита может быть затруднен даже для опытного хирурга, поэтому больной сам не может сказать, аппендицит это или нет.Таким образом, появление любого тревожащего симптома, особенно сильных, непрекращающихся болей в животе, всегда является показанием к немедленному обращению к врачу.
Несмотря на значительный прогресс в визуализации и лабораторных исследованиях, острый аппендицит остается одним из самых сложных для диагностики заболеваний. Распознавание относительно легко только в самых распространенных ситуациях.Вне зависимости от симптомов, с которыми сообщает больной, при обращении за помощью по поводу болей в животе врачи действуют по следующей схеме. В первую очередь необходимо собрать очень подробный анамнез относительно начала заболевания, последовательности симптомов, других заболеваний и предшествующих операций. Следующим шагом является тщательное обследование брюшной полости. Это самая неприятная часть диагностики, так как врач должен тщательно проверить руками локализацию и интенсивность боли, а также наличие нескольких болевых симптомов.Во время осмотра необходимо несколько раз сжать живот, в том числе наиболее болезненную область. У части больных уже на этой стадии на основании опроса и мануального осмотра хирург может диагностировать острый аппендицит и констатировать необходимость операции.
Для его безопасного проведения все же необходим базовый анализ крови, который также показывает некоторые признаки, которые могут подтвердить диагноз – например, повышенное количество лейкоцитов (лейкоцитов) и белка острой фазы (СРБ).Если на данном этапе не удается поставить определенный диагноз, необходимы дополнительные анализы.
Обычно это визуализирующие тесты. Сначала проводят УЗИ органов брюшной полости и малого таза, а также рентгенографию органов брюшной полости в положении стоя. Женщинам детородного возраста также рекомендуется полное гинекологическое обследование. Компьютерную томографию проводят в неоднозначных случаях, вызывающих наибольшие диагностические трудности. К сожалению, несмотря на использование всех вышеперечисленных диагностических методик, у части больных не удается установить однозначный диагноз.
Однако, поскольку состояние больного и имеющиеся симптомы указывают на острое хирургическое заболевание, хирург в таких ситуациях обычно принимает решение об операции, несмотря на отсутствие полноценной диагностики. Затем проводится операция для облегчения диагностики и лечения.
Острый аппендицит лечится хирургическим путем . Он заключается в иссечении воспаленного червеобразного отростка и, возможно, устранении последствий развития воспалительного процесса в брюшной полости. Однако недавно были некоторые исключения из этого традиционного подхода к лечению аппендицита. У пациентов, у которых в течение некоторого времени развивается аппендицит, защитные реакции организма могут значительно уменьшить площадь воспаления. Затем вокруг воспаленного участка налипают другие ткани и вокруг червеобразного отростка формируется воспалительный инфильтрат В результате этих реакций перитонит ограничивается небольшим участком и не переходит в разлитой перитонит.Внутри воспаленной опухоли может скапливаться гной. Речь идет тогда о формировании аппендикулярного абсцесса. У пациентов с аппендикулярной инфильтрацией или аппендикулярным абсцессом хирургическое лечение может не потребоваться. В них можно решить вопрос о лечении антибиотиками, чрескожном дренировании в случае надаппендикулярного абсцесса или только об наблюдении, поскольку воспаление находится под контролем и попытка хирургического удаления воспалительного инфильтрата может быть сопряжена с чрезмерным риском. осложнений. Результаты исследований, сравнивающих две стратегии, еще не позволили однозначно решить, какая процедура более эффективна, поэтому на практике оба подхода считаются приемлемыми.
Стандартным методом лечения острого аппендицита по-прежнему является хирургическое вмешательство. В настоящее время ее выполняют либо по традиционной методике со вскрытием брюшной полости (лапаротомия), либо с помощью лапароскопа. Оба метода приемлемы, поскольку пока нет доказательств того, что один из них значительно лучше другого. Обе процедуры выполняются под общим наркозом, хотя теоретически возможно иссечение червеобразного отростка под местной анестезией. Однако это очень неприятная процедура для пациента и стресс для хирурга, поэтому в настоящее время не практикуется.Во время процедуры по классической методике хирург может выбирать из множества различных разрезов брюшной полости. Наиболее распространен косой разрез над правым пахом, но могут применяться поперечные или продольные разрезы, а также разрезы не с правой стороны, а точно по средней линии вокруг пупка. В лапароскопической же хирургии применяются различные методики, с применением разного расположения инструментов и разного количества инструментов, поэтому после такой операции у больных может остаться один, два, три или четыре небольших рубца, расположенных в различные участки брюшной стенки.
Какой бы метод операции ни выбрал хирург, цель операции одна и та же. Во-первых, вы должны получить подтверждение того, что вы имеете дело с острым аппендицитом. Важно помнить, что это воспаление может имитировать различные другие заболевания, поэтому в первую очередь убедитесь, что за абдоминальные симптомы отвечает именно аппендикс, а не другой орган. Во-вторых, следует полностью иссечь аппендикс, а при обнаружении в брюшной полости зараженной жидкости - тщательно промыть брюшную полость.Вопрос о том, стоит ли оставлять канализацию, остается спорным. Предполагается, что решение об оставлении дренажа или его удалении необходимо оставить за хирургом, который подберет его на основании найденного им изображения в брюшной полости.
В некоторых случаях аппендэктомия не так тривиальна, как показано в приведенном выше описании. Воспалительный инфильтрат может быть очень обширным, он охватывает другие органы, вокруг червеобразного отростка образуется большая воспалительная опухоль, покрывающая часть кишки и иногда даже делающая невозможным визуализацию червеобразного отростка.Очень сложная ситуация может возникнуть у пациентов с болезнью Лесневского и Крона. В таких случаях воспалительные изменения формируются в различных местах кишечника, чаще вблизи червеобразного отростка. Поэтому у некоторых больных, помимо аппендэктомии, может возникнуть необходимость иссечения фрагмента толстой или тонкой кишки, а в крайних случаях даже наложения стомы.
После надлежащего лечения аппендицита конкретных медицинских рекомендаций нет.Вам нужно только запомнить этот факт и сообщить об этом своему врачу, особенно если у вас болит живот.
Острый аппендицит может поразить любого и в любой ситуации. Не существует способа предотвратить или снизить риск развития этого заболевания. Поэтому не забудьте обратиться к врачу как можно скорее в случае сильной боли в животе.
.Аппендикс (лат. appendix vermiformis ) обязан своим названием своей форме и размеру. Представляет собой трубчатое выпячивание кишечной стенки переменной длины, чаще всего около 8-10 см. Он отходит от слепой кишки, начального сегмента толстой кишки, рядом с тем местом, где толстая кишка соединяется с тонкой кишкой.Пока место соединения аппендикса с толстой кишкой фиксировано, его конец может свободно менять свое положение. Чаще всего он локализуется между петлями кишечника, но иногда перемещается в таз, позади слепой кишки или в область прямой кишки. Такие нетипичные расположения воспаленного червеобразного отростка иногда являются причиной диагностических трудностей.
Роль аппендикса не совсем ясна. Считается, что у человека это рудиментарный орган, который мог функционировать как часть иммунной системы, о чем свидетельствуют присутствующие в нем лимфатические узлы.Известно, что клетки лимфатических фолликулов продуцируют, среди прочего, Антитела класса IgA, отвечающие за местный иммунитет в желудочно-кишечном тракте.
Аппендицит может возникнуть в любом возрасте, но чаще всего во втором и третьем десятилетиях жизни.На мужчин влияет чуть больше. Статистика показывает, что это происходит на протяжении всей жизни у 8,6% мужчин и 6,7% женщин. Это одна из наиболее частых причин абдоминальной хирургии.
Точно так же, как функция аппендикса неизвестна, механизм возникновения воспаления аппендикса до конца не выяснен. Развитие воспаления в червеобразном отростке чаще всего объясняют закупоркой его просвета, хотя это происходит не во всех случаях воспаления.Закрытие просвета червеобразного отростка может быть вызвано каловыми конкрементами, разрастанием лимфоидной ткани, инфекционным процессом, паразитарным (например, острицей) или опухолевым поражением кишечника.
Непроходимость гребня быстро приводит к растяжению и повышению давления, что приводит к ишемии. Бактерии, находящиеся в червеобразном отростке, такие как Escherichia coli , Peptostreptococcus , Bacteroides fragilis или Pseudomonas , попадают на его ишемизированные стенки, усиливая воспалительную реакцию, распространяющуюся на поверхность брюшины.
По мере прогрессирования процесса возникает перфорация или перфорация червеобразного отростка, приводящая к опасному для жизни перитониту и септическому шоку, или в лучшем случае вокруг червеобразного отростка формируется абсцесс. 20% людей перфорируют аппендикс в течение 24 часов после появления симптомов. Поэтому крайне важно как можно раньше поставить диагноз и направить больного с острым аппендицитом на операцию по удалению червеобразного отростка — аппендэктомию.
Типично острый аппендицит проявляется как боль в животе , которая является первым его признаком. Вначале он располагается возле пупка и носит разлитой характер. Через несколько часов он перемещается в область правого нижнего отдела живота, меняясь с диффузного на точечный, хорошо локализующийся, усиливающийся при движениях тела и кашле.Затем к боли присоединяются нежелание есть с тошнотой и рвотой. низкая температура или низкая температура и увеличение частоты сердечных сокращений появляются. Так проявляется 60% случаев.
Остальные 40% проявляются атипично, что чаще всего связано с атипичным расположением червеобразного отростка. При локализации воспаленной аппендэктомии в месте воспаленного червеобразного отростка боль в животе вначале может быть слабовыраженной или вместо нее возникает только боль при сдавливании живота.При тазовом положении червеобразного отростка боль может локализоваться с левой стороны, сопровождаться чувством позывов на мочеиспускание или дефекацию. При высоком положении слепой кишки может имитировать холецистит или перфорацию двенадцатиперстной кишки. Неспецифическим симптомом острого аппендицита могут быть расстройство желудка, вздутие живота, общая слабость.
Положительный симптом Блюмберга учитывается при диагностике аппендицита.Отсутствие болезненности или легкая болезненность при легком и медленном надавливании на брюшную стенку с характерным возникновением острой, сильной боли при внезапном ослаблении давления. Патофизиологическим механизмом симптома является распад болезненных в результате воспаления перитонеальных бляшек и резкое изменение давления в брюшной полости.
Название аппендицит используется для описания широкого спектра патологических изменений, поражающих этот орган.Однако следует помнить, что существует несколько видов аппендицита:
Какие состояния могут вызывать боль в животе? Проверить: Боль в животе
Если вы испытываете симптомы, которые могут указывать на аппендицит, вам следует немедленно обратиться к врачу.Симптомы, которые должны вас насторожить, — острая, сильная и постоянная боль в животе и лихорадка. Интересно, что правильный диагноз аппендицита может быть затруднен даже для опытного хирурга. Тем более не стоит пытаться заниматься самодиагностикой, предполагающей отказ от посещения специалиста.
Созвездия типичных симптомов обычно достаточно для постановки точного диагноза.Врач, который примет пациента с симптомами аппендицита, сначала проводит очень тщательный опрос. Прежде чем поставить диагноз, он соберет информацию о начале заболевания, последовательности симптомов заболевания, сосуществовании других заболеваний или предыдущих операций. После этого врач проводит тщательный осмотр живота, который может быть достаточно неприятным для пациента. Оказывая давление на болезненные области, врач сможет распознать, где находится очаг боли. В наиболее распространенных случаях аппендицита врач ставит диагноз уже на этой стадии и обычно направляет пациента на операцию.
Дополнительные исследования - лабораторные и рентгенологические - при остром аппендиците носят вспомогательный характер. Однако в случае атипичной локализации червеобразного отростка, а также у детей раннего возраста, беременных женщин и пожилых людей диагностика может быть проблематичной. Кроме того, ряд других абдоминальных или тазовых патологий может имитировать картину острого аппендицита.
В этих случаях большую помощь могут оказать дополнительные тесты.При оценке формулы крови при остром аппендиците обнаруживается повышенное количество лейкоцитов, при рентгенологических исследованиях могут быть выявлены признаки аппендицита. Ультразвуковое исследование (УЗИ) или компьютерную томографию (КТ) брюшной полости следует проводить в тех случаях, когда есть сомнения в диагнозе, особенно у детей, пожилых или женщин репродуктивного возраста. Они облегчают постановку правильного диагноза, например, путем исключения других состояний, которые могут вызывать боль в животе, таких как камни в желчном пузыре или почках, дивертикулит слепой или сигмовидной кишки, перфорация желудочно-кишечного тракта, дивертикулез Меккеля или патология репродуктивных органов.
Воспаление червеобразного отростка может иметь осложнения. Самым опасным осложнением после аппендицита является его прободение, т.е. перфорация.Аппендикс обычно перфорируется на вторые-третьи сутки. Внезапная сильная боль, учащение пульса и симптомы раздражения брюшины могут указывать на перфорацию.
При перфорации червеобразного отростка, который располагается в области внутрибрюшных спаек, в нем может образоваться периаппендикулярный инфильтрат. Перфорация также может привести к свободной брюшной полости, что вызывает разлитой перитонит.
Другим осложнением аппендицита может быть аппендикулярный абсцесс, представляющий собой скопление гноя, бактерий и поврежденных тканей.При этом температура тела повышается до 39-40 градусов Цельсия, отмечаются выраженное учащение пульса и лейкоцитоз.
В недвусмысленных диагностических случаях пациентам с диагностированным острым аппендицитом следует провести операцию без дополнительных визуализирующих исследований и неоправданной задержки.Подготовка к процедуре включает регидратацию больного, коррекцию возможных электролитных нарушений и внутривенное введение антибиотиков.
Сама операция состоит из аппендэктомии. Она может быть выполнена традиционным методом, со вскрытием брюшной полости, или лапароскопически, через небольшие разрезы кожных покровов. Последний метод операции рекомендуется особенно у тучных и пожилых людей или когда диагноз, несмотря на дополнительные исследования, все же вызывает сомнения. Введение антибиотиков чаще всего продолжают в течение короткого времени после процедуры.
Ранняя диагностика и немедленное удаление воспаленного аппендикса необходимы при остром аппендиците. Задержка лечения сопряжена с высоким риском перфорации желудочно-кишечного тракта, что может привести к опасному для жизни перитониту.
Целью этой операции всегда является подтверждение диагноза аппендицита. Воспаление аппендикса может вызывать симптомы, аналогичные симптомам других серьезных заболеваний.Аппендикс необходимо удалить полностью, а если в брюшной полости диагностируется загрязненная жидкость, необходимо тщательно промыть брюшную полость. В зависимости от воспаления в брюшной полости врач решает, оставить дренаж в брюшной полости или удалить его.
В случае успешного лечения аппендицита никаких конкретных медицинских рекомендаций не ожидается.В связи с тем, что аппендэктомия является хирургической процедурой, необходимо помнить о нескольких важных моментах.
После операции на аппендиците также следует позаботиться о соответствующем меню, которое будет поддерживать пищеварительную систему.
Через сутки после удаления аппендикса пациенту разрешается пить только небольшое количество жидкости. В этом случае хорошо действует вода, настои ромашки или чай. В течение дня не следует выпивать более полулитра жидкости, небольшими дозами по 20-60 мл за один раз.
При отсутствии осложнений в первые сутки вводят кашеобразную диету. Больному можно давать небольшие каши, сваренные на воде, или каши. После первой дефекации легкоусвояемая диета может включать нежирный бульон, овощной суп, молочный суп или размягченный пшеничный хлеб. Меню можно обогатить овощным пюре, фруктовыми соками или творогом.
Легкоусвояемая диета после операции по поводу аппендицита рекомендуется в течение примерно 3 недель.
Содержание веб-сайта medonet.pl предназначено для улучшения, а не замены контакта между Пользователем веб-сайта и его врачом. Сайт предназначен только для информационных и образовательных целей. Прежде чем следовать специальным знаниям, в частности медицинским советам, содержащимся на нашем Веб-сайте, вы должны проконсультироваться с врачом. Администратор не несет никаких последствий, вытекающих из использования информации, содержащейся на Сайте.
.Первоначально аппендицит протекал бессимптомно. Со временем появляются сильные боли и, кроме всего прочего, тошнота, рвота и отсутствие аппетита. Бывает, что у некоторых больных (беременных женщин, детей и пожилых людей) появляются нехарактерные для этого недуга симптомы.
Аппендикс, широко известный как слепая кишка, , представляет собой небольшое, слепое выпячивание кишки .Чаще всего она имеет длину около 8-10 см и обычно лежит в области правой нижней части живота или свободно свисает к тазу. Его роль до конца не выяснена, хотя в связи с тем, что у детей аппендикс обильно выстлан абсорбирующей тканью, предполагается участие в формировании иммунитета .
Аппендицит — одна из наиболее частых причин острой боли в животе, требующая хирургического вмешательства. Это заболевание может возникнуть в любом возрасте, хотя чаще всего его выявляют у подростков и взрослых до 40 лет.
По оценкам, в развитых странах около 16% людей нуждаются в хирургическом вмешательстве по поводу аппендицита.
Наиболее частой причиной аппендицита является закрытие его просвета . Они могут быть вызваны, среди прочего:
Блокирование оттока слизи из червеобразного отростка вызывает повышение давления в его просвете, что приводит к сдавлению сосудов и, как следствие, некрозу стенки червеобразного отростка . Воспаленная и некротизированная стенка легко перфорируется, в результате чего инфицированное содержимое из просвета червеобразного отростка изливается в брюшную полость, распространяя воспаление на окружающую брюшину.
Другой причиной может быть аппендицит , повреждение слизистой оболочки кишечника.В результате слизистая оболочка более восприимчива к инфекции бактериями, присутствующими в кишечнике, что может вызвать воспаление.
Вначале симптомы не очень специфичны и умеренно выражены. Обычно сначала появляется трудно локализуемая колика боль в животе . По мере прогрессирования заболевания, обычно через несколько или несколько часов, боль локализуется ближе к правому низу живота, жалобы становятся более выраженными, а каждое изменение положения вызывает усиление болей.Дополнительно боль обычно сопровождается:
Следует иметь в виду, что только около 50% людей имеют специфические симптомы заболевания. Однако у некоторых пациентов течение и симптомы аппендицита могут быть крайне необычными, например, у беременных женщин, детей и пожилых людей.
Из-за увеличения матки кишечник меняет свое положение, и червеобразный отросток часто смещается вверх, к правой реберной дуге. Этот факт делает симптомы запутанными и затрудняет диагностику болезни. Подозрение на аппендицит у беременной всегда требует срочной диагностики и дифференциации с другими заболеваниями органов брюшной полости (например, холецистолитиазом) и исключения гинекологических и акушерских причин, к которым относятся:в преждевременная отслойка плаценты.
Аппендицит – самая частая причина оперативных вмешательств у беременных!
Аппендицит — одна из многих причин болей в животе у детей. Редко встречается у детей в возрасте до 2 лет и чаще встречается у детей старшего возраста. У них может развиться аппендицит без типичных симптомов, и симптомы довольно неспецифичны.Они встречаются гораздо чаще, чем боль:
В результате заболевание сложнее диагностировать.
Начало заболевания у пожилых людей обычно более коварное. Часто воспаление принимает ограниченную форму с образованием перипендикулярного инфильтрата , который может сдавливать желудочно-кишечный тракт, давая такие симптомы кишечной непроходимости, как:
Заболевание может развиваться быстро или медленно. Если течение болезни быстрое и симптомы развиваются менее чем за сутки, возможна перфорация червеобразного отростка и, как следствие, распространение воспаления на брюшину. Быстро развивающаяся форма заболевания — острый аппендицит.
Поскольку болезнь прогрессирует медленнее, воспаление можно уменьшить путем приклеивания придатка к соседним тканям.Затем формируется периаппендикулярный инфильтрат , который чаще всего проявляется опухолью в брюшной полости . Он может рассасываться самопроизвольно при разблокировании оттока из просвета червеобразного отростка или, если дренаж просвета червеобразного отростка все же блокирован, на месте инфильтрата может образоваться абсцесс.
Аппендицит – это состояние, требующее срочной медицинской консультации.
Во время визита врач:
Характерным для аппендицита является , симптомом Яворского . Его проверяют в положении лежа, поднимая нижнюю конечность, сдавливая область аппендикса, а затем медленно опуская конечность.Симптом считается положительным, когда боль усиливается при движении конечности вниз.
Часто ценным тестом является USG , который может помочь определить источник вашего состояния. Это быстро, легко доступно и часто используется для диагностики симптомов боли в животе. Однако следует иметь в виду, что не всегда удается визуализировать пораженный отросток при осмотре.
Основным методом лечения является аппендэктомия , то есть хирургическое удаление червеобразного отростка.Процедура может быть выполнена лапароскопическим или классическим , а на выбор метода влияют:
Аппендикулярный инфильтрат лечится консервативно в условиях стационара с внутривенным введением антибиотиков и инфузией. Затем терапию продолжают с применением пероральных препаратов, а через несколько недель проводят плановую аппендэктомию.При появлении абсцесса в области придатка в процессе заболевания проводят дренирование чрескожно под контролем УЗИ или хирургическим путем.
Быстро обнаруженный аппендицит имеет хороший прогноз, если своевременно проводится успешное лечение. Однако следует помнить, что у детей, беременных женщин и пожилых людей заболевание может протекать атипично без характерных симптомов. Поэтому следует проявить бдительность и при появлении тревожных симптомов обратиться к врачу, который на основании клинических анализов и результатов дополнительных анализов поставит диагноз и окажет профессиональную помощь.
.Что такое аппендикс (лат. аппендикс червеобразный )? Он имеет форму слепой трубки, отходящей от слепой кишки (сегмента толстой кишки). Отсюда и его старое название — « слепая кишка ». Обычно он имеет длину от 8 до 10 см и считается рудиментарным органом. Обычно он располагается по адресу правой подвздошной ямки , но это строгое правило.Она может лежать между петлями кишечника, близко к подвздошной пластинке, в забрюшинном пространстве позади слепой кишки, кверху (в сторону печени) или свободно свисать к малому тазу. Строение стенок червеобразного отростка сходно с другими отделами кишечника, но под эпителием скрыты многочисленные лимфатические ткани в виде лимфатических узлов .
Роль приложения до конца не изучена. Некоторые исследования показывают, что он может поддерживать функционирование иммунной системы и регулировать иммунные механизмы брюшной полости, поэтому его иногда называют кишечной миндалиной (внутри аппендикса находятся большие скопления лимфоидной ткани).Однако после его удаления пациенты не ощущают ухудшения здоровья , поэтому сложно однозначно сказать, нужен ли он нам для чего-то.
СМОТРИТЕ ТАКЖЕ: Каковы симптомы больной печени?
Развитие воспаления в червеобразном отростке может быть вызвано различными факторами. Из-за специфической структуры наиболее частой причиной аппендицита является наличие фекальных камней, закупоривающих аппендикс.Закрытие просвета червеобразного отростка также может быть вызвано узелковыми массами и изъязвлениями, кишечными паразитами (в том числе аскаридами человека, острицами), лимфоидным разрастанием или наличием инородного тела (например, непереваренными пищевыми фрагментами). Фактором риска являются также заболеваний органов дыхания и желудочно-кишечного тракта (например, болезнь Крона), в течении которых происходит разрастание лимфатической ткани. Когда отток слизи из червеобразного отростка блокируется, это вызывает повышение давления в просвете и давление на окружающие кровеносные сосуды, что приводит к некрозу стенки червеобразного отростка .В такой ситуации легко проколоть червеобразный отросток и залить инфицированное содержимое в брюшную полость.
Независимо от причины воспаления его течение и сопутствующие симптомы сходны. Аппендицит возникает независимо от пола и возраста, хотя в основном он поражает людей в возрасте от 10 до 30 лет.
Аппендицит у детей протекает так же, как и у взрослых, и в этой группе больных является преобладающим заболеванием органов брюшной полости, требующим хирургического вмешательства.При течении ОКС ребенок жалуется на сильные боли в животе (в правой половине брюшной полости, колики, усиливающиеся при движении и кашле), отказывается от еды, рвота, имеет повышенную температуру тела. Эти симптомы нельзя игнорировать, так как они могут быстро привести к серьезным осложнениям, поэтому необходима срочная консультация врача.
СМОТРИТЕ ТАКЖЕ: Синдром раздраженного кишечника — симптомы и лечение
При остром аппендиците доминирующим симптомом является стойкая прогрессирующая боль в животе .Сначала трудно определить ее точное местонахождение, у больного создается впечатление, что у него болит весь живот. Со временем боль становится более заметной в области правого бедра, над пахом. Боль может также сопровождаться тошнотой и рвотой, потерей аппетита, учащением пульса и повышением температуры тела в пределах 37-38°С . Если боль не проходит в течение нескольких часов, следует немедленно обратиться в больницу. При запорах наряду с сильными болями ни в коем случае нельзя давать больному слабительное , так как это может привести к перфорации червеобразного отростка.
Если не лечить, боль может усилиться и распространиться по всему животу. Приступ аппендицита может прогрессировать до воспаления брюшины, что является опасным для жизни состоянием.
Иногда упоминается так называемый хронический аппендицит , при котором симптомы острого аппендицита возникают и исчезают спонтанно в течение периода до нескольких месяцев. Однако эксперты сходятся во мнении, что вызывает эти симптомы из-за других состояний .Если у больного возникают подобные симптомы, ему следует обратиться к врачу, который направит его на диагностические исследования и поставит соответствующий диагноз.
СМОТРИТЕ ТАКЖЕ: Каковы симптомы непереносимости лактозы?
Больной недостаточно компетентен, чтобы с уверенностью сказать, что симптомы указывают на аппендицит. Симптомы часто настолько неясны, что даже у врача сначала могут возникнуть проблемы с диагностикой болезни . Острая боль в животе может быть вызвана нарушением функционирования другого органа, например, почечнокаменной и уретеролитиазом, холециститом, воспалением мочевыводящих путей, аднекситом, эндометриозом, перфорацией язвенной болезни или внематочной беременностью.
После обращения к специалисту врач проводит тщательный опрос пациента, а затем приступает к осмотру живота пациента, чтобы локализовать боль и определить ее интенсивность.
Это связано с давлением на живот , что крайне неприятно и болезненно для пациента. Если больной испытывает сильную боль при резком сбросе давления, значит, уже развился перитонит (так называемый симптом Блюмберга).
При постановке диагноза врач может назначить необходимые лабораторные исследования, а также ультразвуковое исследование брюшной полости для исключения других заболеваний. Компьютерную томографию проводят в тяжелых случаях, когда имеются атипичные симптомы и трудно поставить окончательный диагноз.Оба этих теста помогают определить степень воспаления и его локализацию, что облегчает планирование хирургического лечения.
Промедление с обращением к врачу может привести к разрыву червеобразного отростка , что приведет к периаппендикулярному абсцессу или разлитому перитониту
СМОТРИТЕ ТАКЖЕ: Какие добавки лучше всего подходят для похудения?
ОКС лечат двумя способами - со вскрытием брюшной полости или лапароскопически.Хирургическая процедура проводится под общей анестезией. Хирург удаляет воспаленный аппендикс и устраняет последствия воспалительного процесса в брюшной полости. Преимуществом лапароскопического метода является более короткий период выздоровления после операции. После удаления аппендикса часто применяют антибактериальную терапию.
При возникновении так называемой аппендикулярной инфильтрации лечение состоит из антибиотиков и противовоспалительных средств и строгой диеты и орошения .В этом случае аппендицит может и не понадобиться. После того, как воспаление зажило, особых указаний для пациента практически нет.
К сожалению, пока не найден способ защиты от аппендицита. Во избежание каких-либо осложнений, при возникновении острой боли в животе немедленно обратитесь к врачу.
СМ. ТАКЖЕ: Целиакия и непереносимость глютена. Каковы симптомы того, как соблюдать диету?
Весь контент на Веб-сайте, включая статьи на медицинские темы, предназначен только для информационных целей.Мы прилагаем все усилия, чтобы информация, содержащаяся в ней, была точной, правдивой и полной, однако мы не несем ответственности за результаты предпринятых на ее основании действий, в частности, эта информация ни в коем случае не может заменить визит к врачу .
.Аппендицит может иметь разные причины. Чаще всего возникает в результате закупорки червеобразного отростка каловыми камнями. Это заболевание характеризуется разнообразными симптомами, поэтому необходимо дифференцировать диагностику с другими заболеваниями органов брюшной полости.
Аппендикс представляет собой небольшое трубчатое выпячивание толстой кишки, точнее слепой кишки.Обычно она составляет около 8-10 см в длину, но бывает, что у некоторых людей она превышает 20 см. Находится с правой стороны, возле правой подвздошной ямки. Однако его положение определяется индивидуально, поэтому аппендикс может:
В редких случаях у лиц с аномальным заворотом кишечника аппендикс располагается вблизи левой подвздошной ямки. Необычное расположение, которое влияет на предполагаемые симптомы аппендицита, иногда может затруднить постановку четкого диагноза. Функция приложения полностью не исследована. Исследования, проведенные в 2009 году американскими учеными из Университета Дьюка, доказали, что он выполняет иммунологическую роль — производит лейкоциты и хранит полезные бактерии. Тем не менее, его удаление не оказывает негативного влияния на функционирование организма.
Аппендицит может быть вызван различными факторами.Его наиболее частые причины:
Аппендицит характеризуется острым и внезапным течением. Хронический аппендицит не выделяют. Однако после острой фазы так называемая пластрон - воспалительное склеивание придатка.
Острый аппендицит у детей встречается довольно редко. Это течение не отличается от течения заболевания, наблюдаемого у взрослых . У очень маленького ребенка бывает трудно распознать аппендицит. Родителя должны насторожить следующие симптомы:
В случае с младенцами особенно важно своевременное вмешательство – помимо разрыва червеобразного отростка, они могут стать обезвоженными. В целом, интенсивные симптомы, свидетельствующие о проблемах с пищеварительной системой, не следует игнорировать. У малышей наиболее частой причиной аппендицита является проглатывание небольшого инородного тела, напр.части игрушки, пуговица. Инородное тело удаляется вместе с содержимым, оставшимся в червеобразном отростке во время аппендэктомии.
В зоне покупок HelloZdrowie вы найдете продукты, рекомендованные нашей редакцией:
Immunity
Naturell Omega-3 1000 мг, 120 капсул
54,90 зл.
Immunity, Good Aging, Energy, Mama, Beauty 9 Набор с размышлениями о ребенке, 30 пакетиков
139,00 злотых
Resistance
WIMIN Ваш микробиом, 30 капсул.
PLN 79.00
PLN 79.00
Immunity, хорошее старение
Naturell Vitamin D 1000 мг, 365 леденцами
PLN 70,00
Immunity
Estabiom Baby, диетические добавки, капли, 5 мл
PLN 28.39
наиболее частым симптомом аппендицита является острая боль в животе - вначале полная (разлитая висцеральная боль), а затем прогрессирующая в правую подвздошную ямку, чуть выше правого паха.Течение заболевания может принимать различные формы – это связано с анатомическим расположением червеобразного отростка. Ввиду схожести с другими заболеваниями органов брюшной полости аппендицит ставится диагноз каждый раз при возникновении болей в животе неясного генеза. Другие симптомы, которые могут наблюдаться при аппендиците:
В клинических исследованиях наблюдалось повышенное количество лейкоцитов и увеличение процентного содержания нейтрофилов.
Иногда из-за локализации симптомы аппендицита необычны или значительно ослаблены, что затрудняет диагностику. Чаще всего боли нет, а только небольшая болезненность при надавливании. Также может быть метеоризм, общая слабость или чувство несварения. Если червеобразный отросток расположен близко к тазу, боль появляется с левой стороны и сопровождается давлением на мочевой пузырь.
У беременных симптомы аппендицита не отличаются от симптомов у других взрослых. Первоначально было: слабость, отсутствие аппетита, боли внизу живота. Однако симптомы обычно ошибочно принимают за жалобы на беременность. Затем боль усиливается и усиливается до рвоты, лихорадки, запоров и учащения пульса. Лечение аппендицита у беременных заключается в хирургическом удалении.
Диагноз аппендицита ставится на основании анамнеза , физикального осмотра, анализа крови и УЗИ органов брюшной полости. В некоторых случаях необходимо выполнить компьютерную томографию. Важное значение в диагностике имеет ректальное исследование, при котором больной испытывает боль при аппендиците. Другие используемые методы включают симптом Яворского и Ровсинга.Важным этапом в постановке диагноза является исключение других состояний, таких как болезнь Крона, острый панкреатит, острое воспаление желчного пузыря, а также пиелонефрит или острый гастроэнтерит. Женщинам детородного возраста также необходимо провести полное гинекологическое обследование для исключения причин со стороны репродуктивной системы.
Лечение аппендицита, как правило, требует хирургического вмешательства, во время которого удаляют воспаленный аппендикс и возможные последствия развития воспалительного процесса в брюшной полости.Операция может быть выполнена по классической методике или с помощью лапароскопа – какой метод в данном случае более эффективен, не установлено, используются оба. Антибиотикотерапия и наблюдение, иногда также чрескожное дренирование, используются у пациентов, у которых развивается периаппендикулярный инфильтрат или аппендикулярный абсцесс. Воспалительный инфильтрат является результатом защитных реакций организма и уменьшает площадь воспаления, благодаря чему не возникает разлитой перитонит, создающий опасную для жизни ситуацию.Поскольку хирургическое удаление инфильтрата сопряжено с риском осложнений и его наличие не опасно, оперативное вмешательство в этом случае обычно не применяют.
Боль в животе всегда может означать аппендицит или другое серьезное заболевание. Нужна медицинская диагностика. Чем раньше будет поставлен диагноз, тем больше шансов на успешное лечение и выздоровление.
Наиболее опасным осложнением аппендицита является его разрыв.Эта ситуация приводит к перитониту, который может закончиться септическим шоком, сепсисом и даже смертью.
Литература:
Содержание веб-сайта предназначено только для информационных целей и не является медицинской консультацией.Помните, что при любых проблемах со здоровьем обязательно нужно обратиться к врачу.
.Чаще всего мы ощупываем аппендикс, когда он воспаляется. Течение аппендицита практически одинаково у всех больных. Симптомами аппендицита являются прежде всего боль в области пупка с иррадиацией в правую бедренную кость, повышение температуры, диарея, рвота, запор.Пациент также может страдать от тошноты и отсутствия аппетита. Узнайте, что вам нужно знать об аппендиксе и как реагировать, когда он воспаляется.
Роль аппендикса до конца не известна, но развивающееся внутри него воспаление может серьезно угрожать нашему здоровью и даже жизни. Поэтому важно вовремя распознать симптомы аппендицита и как можно скорее удалить его.
Аппендикс – небольшой участок пищеварительного тракта, обычно длиной 8-10 см. Чаще всего он располагается с правой стороны, в нижних отделах брюшной полости, но в связи с возможностью движения его локализация дело индивидуальное. У большинства людей он располагается между петлями кишечника, хотя иногда свободно свисает в таз или прилегает к тазовой кости.
Проблемы с точным расположением червеобразного отростка связаны с диагностическими трудностями в случае воспаления.
Приступ аппендикса — это состояние, которое может возникнуть в любом возрасте, в том числе у детей, и обычно протекает тяжелее, чем у взрослых. Однако чаще всего это происходит у людей в возрасте от 20 до 30 лет. По статистике мужчины чуть больше подвержены ему.
Основной причиной аппендицита является непроходимость его устья к слепой кишке, которая закупоривается калом, скопившимся кишечным содержимым, паразитами (например, острицы) или опухолевым поражением кишечника. Однако иногда источником проблемы является вирусная инфекция.
Природные средства от боли в животе [10 фото]
Настой из сухих цветков ромашки оказывает успокаивающее действие и снимает боли в животе....
посмотреть галереюПовышение давления внутри червеобразного отростка, вызванное его закупоркой, приводит к ишемии органа. Населяющие его бактерии, такие как, например, E. coli или Pseudomonas, , усиливают развивающееся воспаление. Распространение инфекции приводит к перфорации стенки червеобразного отростка, что приводит к перитониту и септическому шоку, которые серьезно опасны для жизни.В лучшем случае последствием является образование абсцесса в его окрестностях.
Симптомы аппендицита вначале можно спутать с пищевым отравлением. Мы чувствуем дискомфорт в животе, который обычно сопровождается выраженным снижением аппетита. Затем появляется сильная разлитая боль вокруг пупка, которая постепенно переходит в область правого бедра.
По мере прогрессирования воспаления червеобразного отростка боль становится более интенсивной при движении и кашле.Больной может испытывать тошноту и рвоту, а в некоторых случаях также диарею или частые и сильные позывы к мочеиспусканию . Также отмечается субфебрильная температура, субфебрилитет и учащение пульса.
В некоторых случаях , однако, течение аппендицита менее типично. Бывает, что боль ощущается слабо или появляется только в момент надавливания. Это также может произойти на левой стороне живота, а не на правой стороне.
Диагноз острого аппендицита обычно основывается на данных анамнеза, но в неспецифических случаях — на визуализирующих исследованиях (таких как УЗИ и компьютерная томография брюшной полости) и лабораторных исследованиях — анализе крови, определяющем количество лейкоцитов клетки выполняются.
Чаще всего их проводят детям, пожилым и беременным женщинам.В таких случаях необходимо исключить другие заболевания, вызывающие боли в животе (например, желчнокаменная болезнь)
Если диагноз не вызывает сомнений, пациенту адекватно гидратируют и назначают антибиотик, а затем проводят аппендэктомию . Она может проводиться традиционным способом, т. е. хирургическим вскрытием брюшной полости, или лапароскопическим методом, требующим лишь небольших разрезов в брюшной полости, что рекомендуется в первую очередь всем пожилым или сильно тучным людям.
Не ждите приема у врача. Воспользуйтесь консультациями со специалистами со всей Польши сегодня на abcZdrowie Найдите врача.
.Аппендикс, широко известный как слепая кишка, представляет собой тонкую спираль с одним концом на одном конце и отходит от слепой кишки (сегмента толстой кишки) различной длины, чаще всего в пределах 8–10 см. В раннем детстве орган обычно еще проходим, имеет воронкообразную форму в основании и устроен эмбрионально. Аппендикс обычно располагается возле правой подвздошной ямки, но точное его расположение зависит от индивидуальных факторов – то есть у всех он может располагаться в несколько ином месте.Орган может лежать между кишечными петлями, находиться в непосредственной близости от подвздошной пластинки и даже идти в сторону таза или печени, либо прятаться за мочевым пузырем. Что касается червеобразного отростка, то его расположение также может меняться во время беременности, и в случае перевернутого висцерального червеобразного отростка он находится с левой стороны.
Как и его местоположение, функция также неоднозначна. Несмотря на то, что червеобразный отросток является элементом пищеварительной системы, его внутренняя часть густо покрыта лимфатической тканью, поэтому ему отводится иммунологическая роль, но преимущественно в неонатальном периоде, когда формируется баланс между флорой организма и внешняя среда.Аппендэктомия не ухудшает иммунитет взрослого человека, поэтому является одним из самых эффективных и часто необходимых методов лечения воспалений, вызванных различными факторами. Наиболее распространенными причинами являются фекальные камни, блокирующие аппендикс. Кроме того, опасность представляют узловые изменения и разрастание лимфоидной ткани в просвете слепой кишки, язвы, кишечные паразиты и инородные тела.
Симптомы острого аппендицита особенно характерны для подростков и взрослых.Приступ обычно возникает у людей в возрасте до 30 лет, хотя может и не произойти вовсе. Аппендицит проявляется прежде всего сильными, постоянными болями в животе. Определить точную локализацию на этой стадии сложно, но при быстром прогрессировании воспаления жалобы чаще всего возникают в правой паховой области. Боль часто сопровождается тошнотой, рвотой и лихорадкой.
Острый аппендицит протекает быстро. Симптомы могут достичь наибольшей интенсивности менее чем за сутки, поэтому необходимо незамедлительное медицинское вмешательство.Блокирование проходимости отростка вызывает повышение внутри него давления и скопление бактерий, которые в закрытой среде благоприятствуют развитию инфекции. Такое состояние может закончиться перфорацией червеобразного отростка, т. е. его разрывом, выходом токсического содержимого и его распространением на окружающие органы. Аппендицит при беременности может быть особенно опасен. Больной рудиментарный орган является наиболее частой причиной хирургического вмешательства у беременных.
Воспаление червеобразного отростка с легким, но прогрессирующим течением обычно возникает у детей старше 2 лет.лет и пожилых людей. Вначале симптомы не очень характерны. Они часто напоминают пищеварительную вирусную инфекцию из-за общей боли в животе, тошноты и слабости. При развитии заболевания через несколько или несколько часов боль становится более интенсивной и локализуется локально внизу живота с правой стороны. Ухудшается при кашле, а также при поднятии правой ноги в положении лежа (на спине), надавливании на аппендикс и опускании ноги.Это называется положительный симптом Яворского. Когда дело доходит до аппендикса, атипичные симптомы особенно беспокоят пожилых людей. Воспаление органа чаще принимает ограниченную форму с образованием периаппендикулярной инфильтрации, которая не только нагружает слепую кишку, но и сдавливает пищеварительный тракт. В результате этого явления появляются симптомы кишечной непроходимости, такие как метеоризм , запоры, чувство тяжести и общий дискомфорт в животе . Этот аппендицит развивается медленнее и не всегда приводит к перфорации, особенно когда выход органа заблокирован продуктивными изменениями, но тем не менее представляет опасность для здоровья.
.