2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Бесплатный прием
и диагностика
Снятие боли
за 1-2 сеанса
Авторский метод
лечения
Стажировки в США,
Израиле, Германии
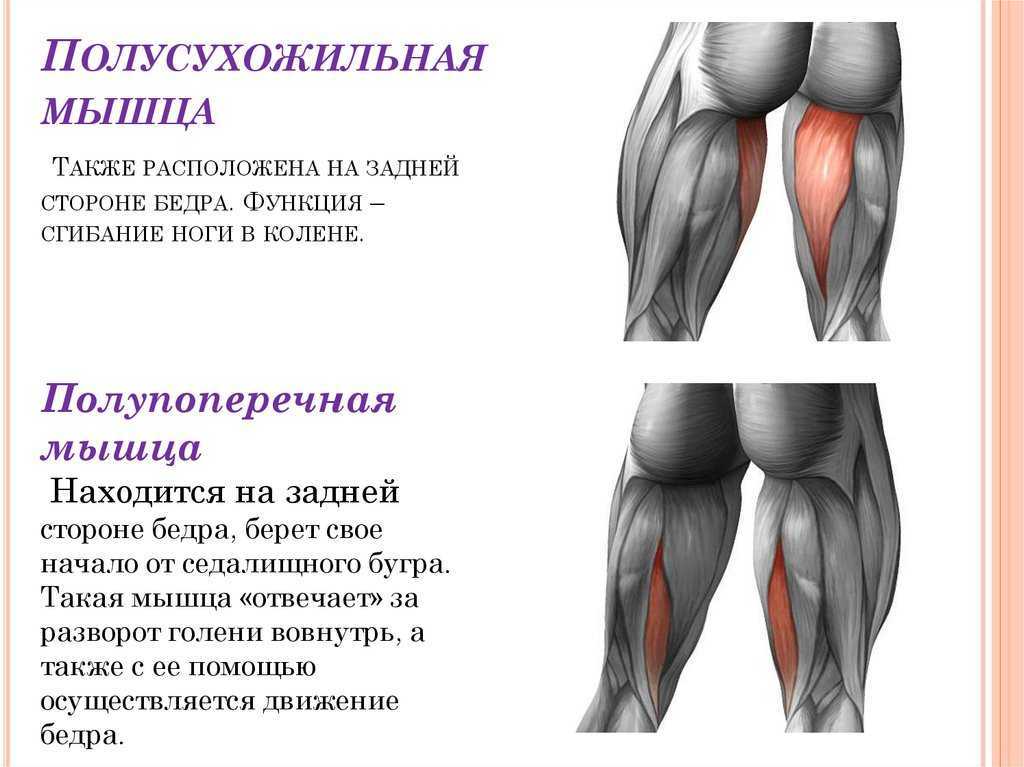
Болезненные ощущения от колена до ягодиц развиваются по нескольким причинам. Патология может локализоваться непосредственно в этой области, а может исходить из другой точки. Часто дискомфорт вызывают болезни пояснично-крестцового отдела позвоночного столба. Не реже патология развивается в районе тазобедренного сустава, ведь это одно из крупнейших соединений в нашем теле.
1
Позитивная динамика в 97% случаев
Результаты лечебного курса подтверждаются контрольными снимками МРТ.
2
Отсутствие побочных эффектов
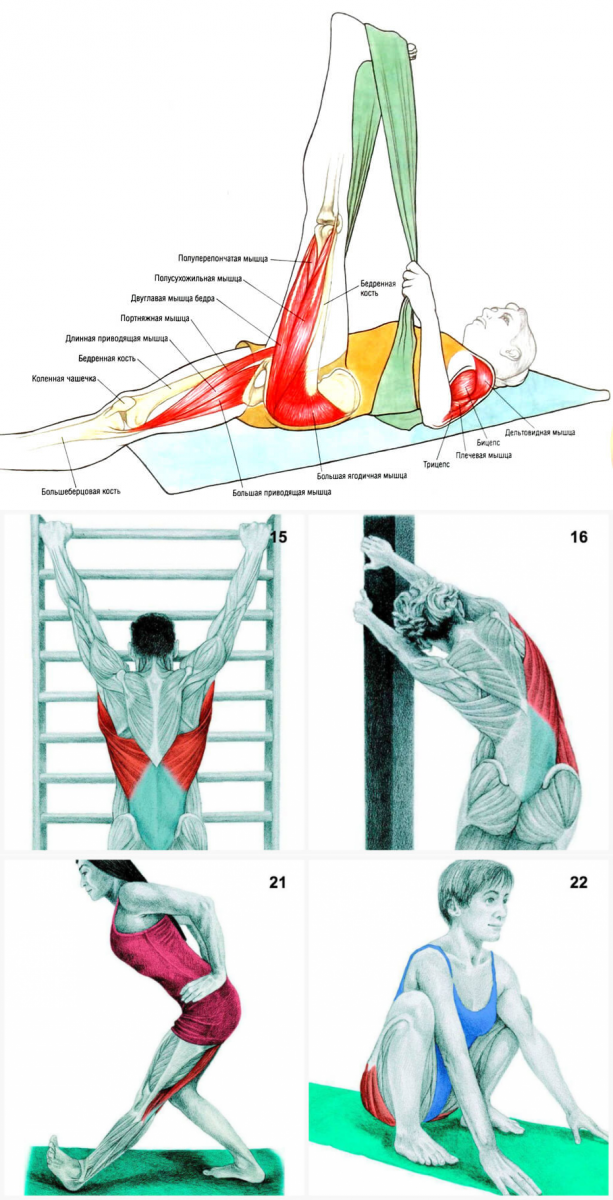
Методы, применяемые в нашей клинике, безопасны и не оказывают побочных действий.
3
Долговременный эффект
Лечение минимизирует риск образования новых грыж в других сегментах, а также рецидив грыжи.
Успешное лечение болей в ногах выше колена в клинике доктора Длина базируется на профессиональной диагностике и большом опыте врачей. Отзывы наших пациентов подтверждают ― значительное облегчение наступает уже после нескольких сеансов лечения. Записаться на бесплатную диагностику и консультацию специалиста вы можете прямо сейчас по телефону горячей линии: 8(495)101-60-35.
Правильное определение причин болезни способствует эффективной коррекции патологии и ее симптомов. Нередко боль выше колена застает начинающих специалистов врасплох. Чаще всего причину нарушений ищут в коленной чашечке, но она способна локализоваться в других участках тела. Обследование под контролем специалистов на практике показало, что первопричин проблем может быть много.
Боль возникает из-за следующих нарушений:
Иногда болевые импульсы не несут с собой никакой опасности. Это происходит при непривычной для человека физической активности.
Начинающие спортсмены отмечают, что, позанимавшись с непривычки спортом, на следующий день испытываешь дискомфорт. Так дает о себе знать накопившаяся в миоцитах молочная кислота. Ткани натягиваются, вызывая болезненность. Справиться с таким симптомом поможет лишь профессиональный массаж и специальные мази с разогревающим эффектом. Однако эти средства фармакологии нельзя покупать и использовать без рекомендации врача.
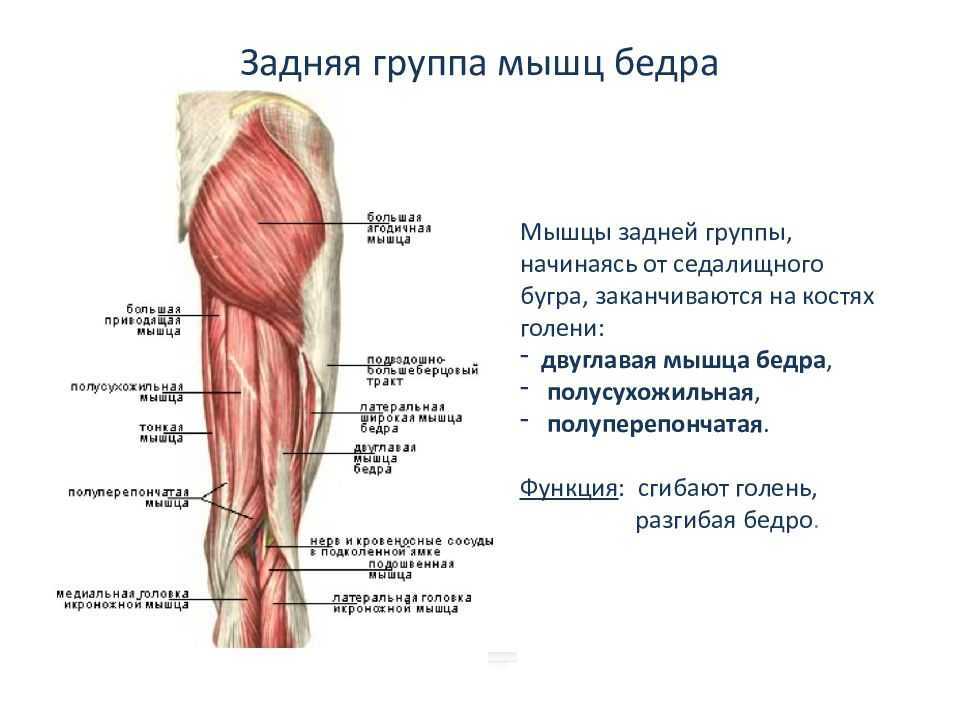
Боль в ноге выше колена в передней и задней части может появляться из-за механической травмы, наступившей в результате вывиха, растяжения или ушиба. Спровоцировать неприятные ощущения может воспалительный процесс, инфекционное поражение тканей. Причиной часто становится деформация костей или защемление крупных нервов, проходящих в этой части тела. Одной из наиболее серьезных причин такой симптоматики становится патология сосудов, артерий, вен. Сюда относят тромбофлебит, трофическую недостаточность и многое другое.
По статистике, которая ведется травматологами при обращении пациентов с болевым синдромом в ногах выше колена, результаты выглядят следующим образом:

Сбой в проходимости венозного русла тоже не проходит бесследно. Боль от него разливается по ноге выше колена в задней части. Именно здесь проходят коллатеральные внешние вены. Варикоз затрагивает сосудистые структуры в первую очередь. Закупорка венозного просвета нарушает отток крови. Это приводит к отечности тканей. Опытный врач легко выявит проблему при первичном обследовании.
Успех лечения на 90% зависит от опыта и квалификации врача.
На консультации мы проводим тщательную диагностику всего позвоночника и каждого сегмента. Мы точно
определяем какие сегменты и нервные корешки вовлечены и вызывают симптомы боли. По итогам консультации
даем подробные рекомендации по лечению и если необходимо назначаем дополнительную диагностику.
Мы точно
определяем какие сегменты и нервные корешки вовлечены и вызывают симптомы боли. По итогам консультации
даем подробные рекомендации по лечению и если необходимо назначаем дополнительную диагностику.
1
Проведем функциональную диагностику позвоночника
2
Выполним манипуляцию, существенно облегчающую боль
3
Составим индивидуальную программу лечения
Запишитесь на бесплатный прием
При появлении болезненных ощущений в суставе можно заподозрить самые разные отклонения от нормы. Среди наиболее распространенных ― растяжение связочного аппарата в коленном суставном соединении. Под удар обычно попадают крестообразная связка и латеральные (наружные) связочные волокна.
Вызвать боль в ноге выше колена способны бурситы и простые переохлаждения, которые приводят к более серьезным патологиям.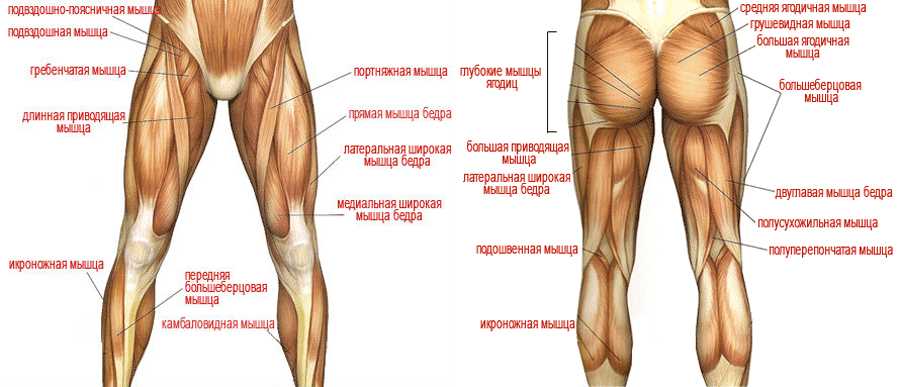 С внутренней стороны ног болезненность возникает чаще из-за физического переутомления. Большая нагрузка на ноги идет во время прыжков, бега, подъема тяжестей. Таким факторам физического переутомления подвержены легкоатлеты, представители гиревого спорта, волейболисты, футболисты, баскетболисты.
С внутренней стороны ног болезненность возникает чаще из-за физического переутомления. Большая нагрузка на ноги идет во время прыжков, бега, подъема тяжестей. Таким факторам физического переутомления подвержены легкоатлеты, представители гиревого спорта, волейболисты, футболисты, баскетболисты.
Многие спортсмены имеют травмы, заработанные ими в процессе профессиональной спортивной деятельности. Если при первичных травмах отсутствовала нормальная реабилитация, то в будущем они приводят к рубцеванию физиологических тканей. Это, в свою очередь, провоцирует серьезный миофасциальный синдром.
В клинике доктора Длина работа с профессиональными спортсменами ― одно из главных направлений. Наши врачи детально разбираются в причинах болезни, которые привели к постепенному развитию осложнений. Выявив причину, мы точечно работаем над ее устранением, а вместе с ней убираем всю негативную симптоматику. Посетите консультацию врача и узнайте, как можно избавиться от боли в ногах навсегда. Не терпите дискомфорт, позаботьтесь о своем здоровье уже сейчас.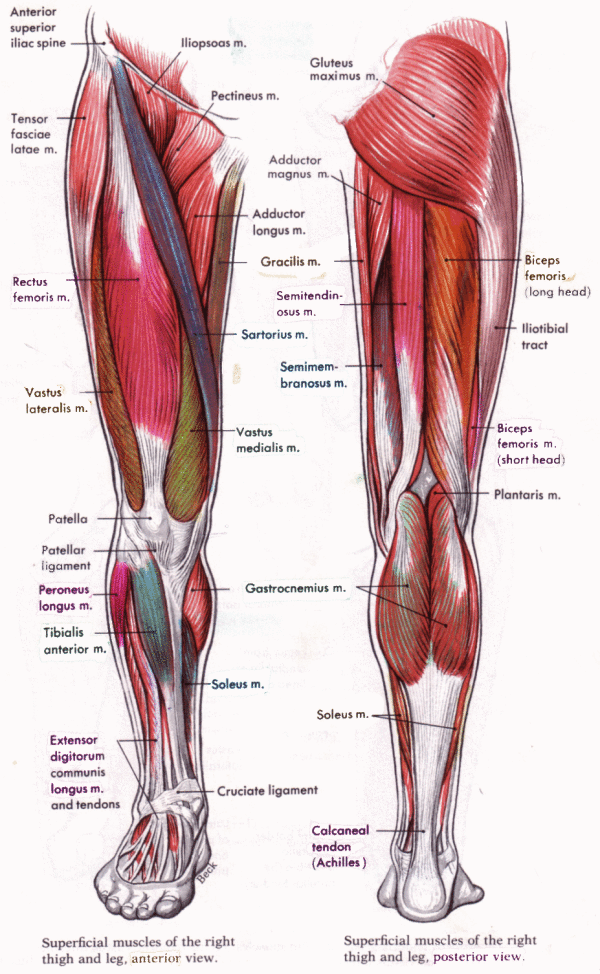
Колет, режет, жжет, пульсирует, медленно разливается по телу или стреляет. Это все о ней ― о боли. Так стоит ли ее терпеть. Лучше сразу и навсегда разобраться с ней с помощью квалифицированного доктора. На приеме у врача постарайтесь точно описать характер дискомфорта. Ответьте на несколько вопросов:
Обязательно скажите врачу, имеете ли вы дело с вредными условиями производства. Расскажите о генетических предпосылках и других событиях, способных повлиять на здоровье. Обычно резкая боль в ноге над коленом становится признаком защемления седалищного нерва. Иногда болезненность исходит от прострелов в пояснично-крестцовой зоне, раскатываясь по телу, она уходит в нижние конечности.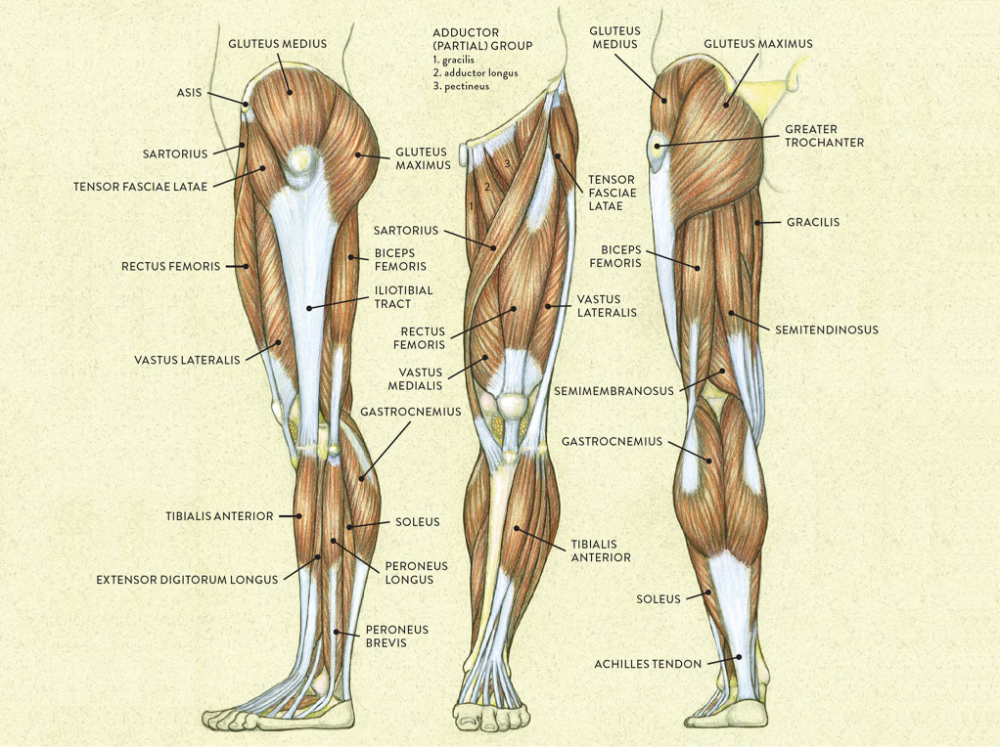
Острую и жгучую боль выше колена провоцируют следующие факторы:
Терапевтический процесс строится на применении щадящих методов воздействия. Оперативное вмешательство назначается лишь в том случае, когда другие методы не помогают, а осложнения ведут к инвалидности. При диагностике врач нашей клиники дифференцирует диагноз. Затем пациенту назначается индивидуальное лечение. Сюда входят:

Помимо этого выполняются лечебный массаж, ударно-волновая терапия. Уже через 2-3 сеанса боль уходит или значительно ослабевает. Это дает возможность пациенту вернуться к привычной жизни и не чувствовать ограничений в движениях.
Нас рекомендуют 94% пациентов.
Спасибо за доверие и ваш выбор.
Материал проверен экспертом
Михайлов Валерий Борисович
Врач мануальный терапевт, вертебролог, невролог
Опыт работы – 25 лет
Грыжи в пояснице и в шее
В клинику доктора Длина я пришел с проблемами позвоночника. С двумя межпозвонковыми нижними грыжами и две межпозвонковые грыжи в шее. Мне была назначена комплексная программа из 10 шагов. За 4 месяца у меня полностью прошли нижние позвонки и исчезли хрусты в шее...
Грыжа пояснично-крестцового отдела
«Уже после первого раза спина перестала болеть. Я почувствовал облегчение. Сейчас уже прошел 7 сеансов и спина действительно не болит.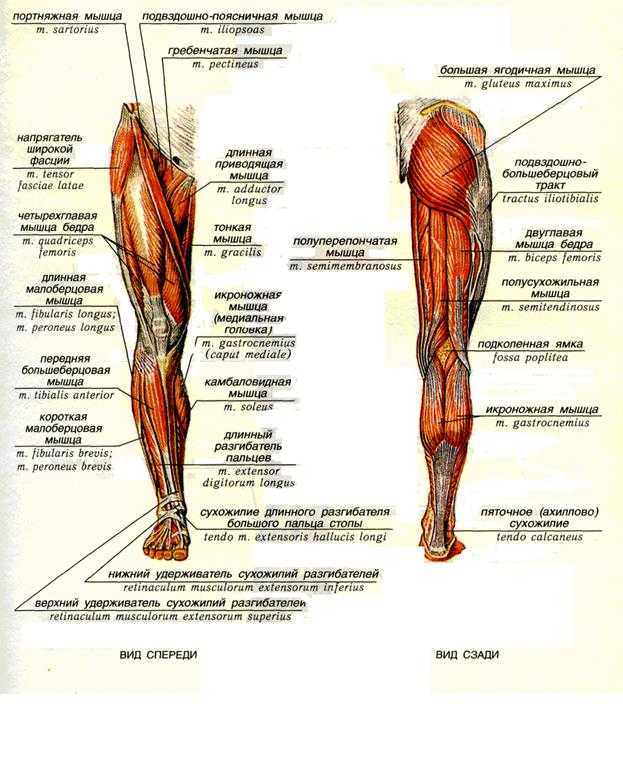 Я забывать об этом стал. А вначале болело сильно.»
Я забывать об этом стал. А вначале болело сильно.»
Воспаление седалищного нерва
«В течение 4 месяцев я страдала от тяжелейшего воспаления седалищного нерва с правой стороны. После первого посещения облегчение наступило сразу в течение шести часов. После 6 курсов боль практически прошла.»
Боли в пояснице и ноге
Яковлева Наталья Михайловна
Заведующий отделением, врач хирург высшей категории, врач онколог-маммолог
Хочу высказать огромную благодарность за то, что меня поставили на ноги в прямом смысле этого слова. Пришла я в клинику полтора месяца назад с выраженными болями в пояснице и ноге. Достаточно длительного характера были эти жалобы и малоэффективным лечение, которое я применяла в прошлом. К счастью я оказалась в клинике доктора Длина и его команды супер профессионалов!
Остеохондроз шейного отдела
«Обратился 2 месяца назад с остеохондрозом шейного отдела позвоночника.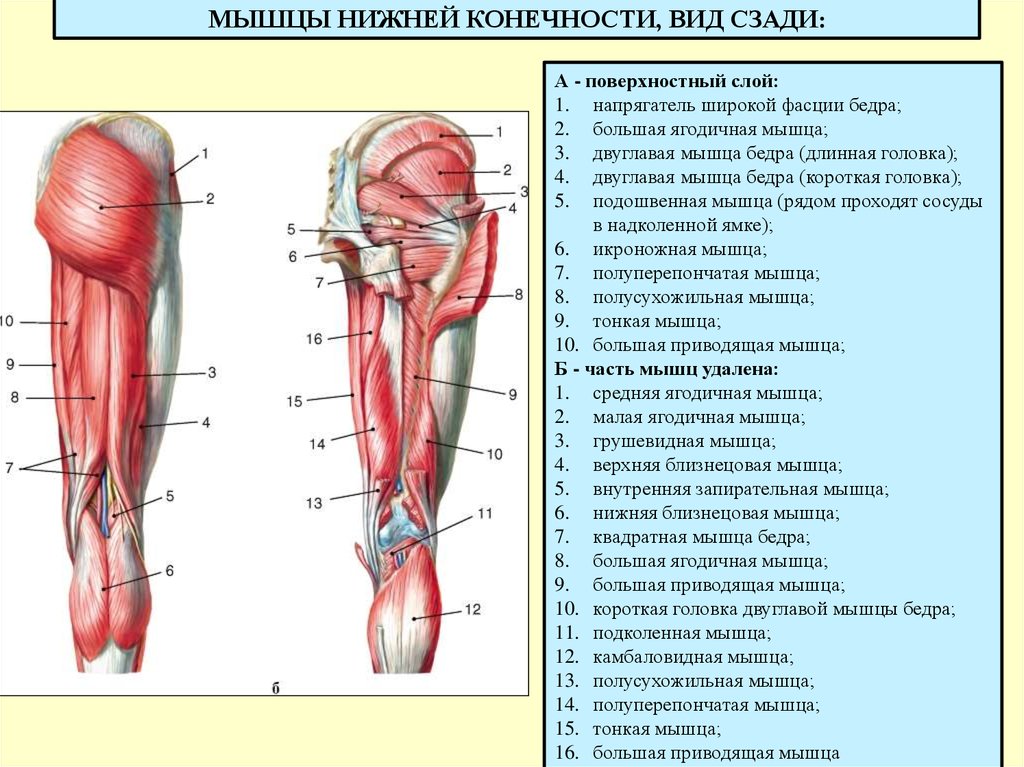 У меня сидячая работа и очень сильно сводило мышцы шеи. Невозможно было работать. До этого обращался к другим докторам, но это проблему мою не решило. За 2 месяца у меня достаточно позитивная динамика. С каждой неделей становится все лучше и лучше.»
У меня сидячая работа и очень сильно сводило мышцы шеи. Невозможно было работать. До этого обращался к другим докторам, но это проблему мою не решило. За 2 месяца у меня достаточно позитивная динамика. С каждой неделей становится все лучше и лучше.»
Болезнь Бехтерева
«У меня болезнь Бехтерева уже 10 лет. Стали съезжать позвонки, я стала сутулится. Обращалась к другим мануальным терапевтам, очень известным, медийным. В итоге результата я не получила. Уже после 2 сеанса я чувствовала себя гораздо лучше. Сейчас у меня ничего не болит.»
Боли в позвоночнике
«Я пришла с проблемами в спине, в шейном, грудном и поясничном отделе позвоночника. Мне назначили процедуры, сделали массаж, и назначали делать физкультуру дома. От этого мне стало намного легче. Я уже поворачиваю головой. У меня нет болевых ощущений.»
Плечелопаточный периартроз
Я обратилась в клинику с сильной болью в плече.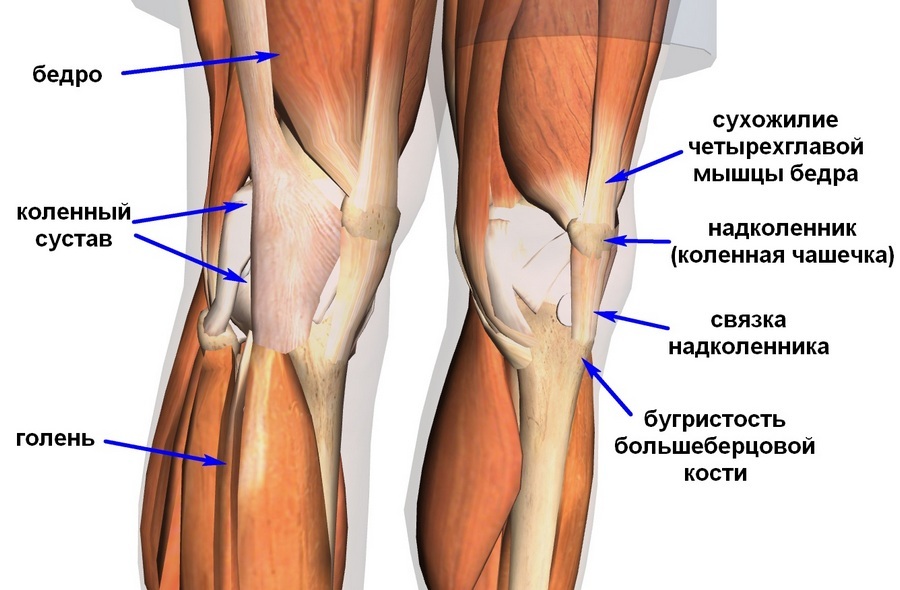 У меня не поднималась рука, я не могла спать по ночам, просыпалась от боли. После первого сеанса процедур мне стало значительно легче. Где-то в середине курса у меня стала подниматься рука, я стала спать по ночам.
У меня не поднималась рука, я не могла спать по ночам, просыпалась от боли. После первого сеанса процедур мне стало значительно легче. Где-то в середине курса у меня стала подниматься рука, я стала спать по ночам.
Артроз коленного сустава 2 степени
Обратилась с очень серьезным заболеванием. Я не могла ходить, у меня артроз 2 степени коленного сустава. Прошла в Клинике курс лечения и сейчас я иду на полностью 100%.
Межпозвоночная грыжа
«Я пришла в клинику после того, как у меня возникли боли в спине, и оказалась межпозвоночная грыжа. Я обращалась в другие места, но там только снимали приступы боли. Надежду на возвращение к обычной жизни подарил только Сергей Владимирович, его золотые руки!»
Сколиоз
«С подросткового возраста меня беспокоил сколиоз в грудном отделе. Ощущал чувство дискомфорта, натяжения, периодические боли в позвоночнике. Обращался к различным специалистам, массажисту, остеопату, но сильного эффекта я не почувствовал.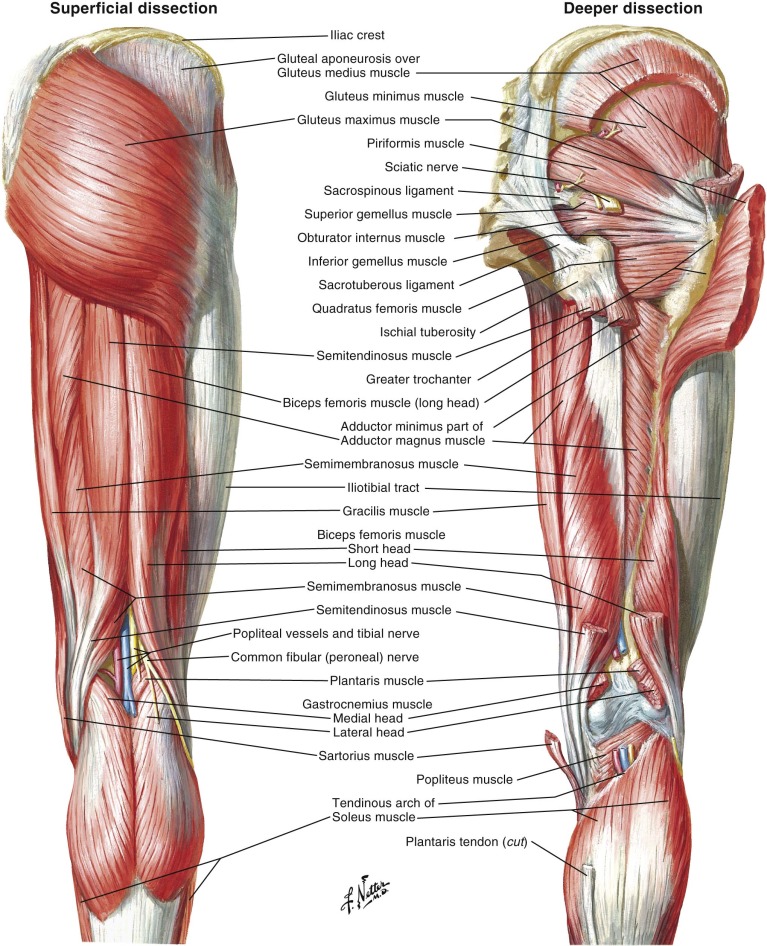 После лечения у Длина С.В. у меня практически сейчас ровный позвоночник. В настоящее время не чувствую никаких проблем и дискомфорта.»
После лечения у Длина С.В. у меня практически сейчас ровный позвоночник. В настоящее время не чувствую никаких проблем и дискомфорта.»
Межпозвоночная грыжа
«На 5-6 сеанс пошло улучшение. Я чувствовала себя намного лучше. Боль исчезла. Улучшение прогрессировало с каждым разом все больше и больше. Сегодня 10 занятие. Я чувствую себя прекрасно.»
Боли в поясничном и шейном отделе
«Мне 21 год. В клинику я обратился с дискомфортом в поясничном и шейном отделе. Также у меня иногда появлялись острые боли. После прохождения терапии, я ощутил значительное улучшение в спине. У меня отсутствуют боли. Состояние в целом улучшилось.»
Боли в спине
«Вначале пути лечебного очень сильно болела спина. Я уже не могла ходить. Сделаю 5 шагов и останавливаюсь. Весь мой путь состоял из таких остановок. В первую же процедуру я вышла из кабинета с отсутствием боли в позвоночнике.»
Грыжа шейного отдела
«Обратился с проблемой в шее и правая рука у меня сильно заболела.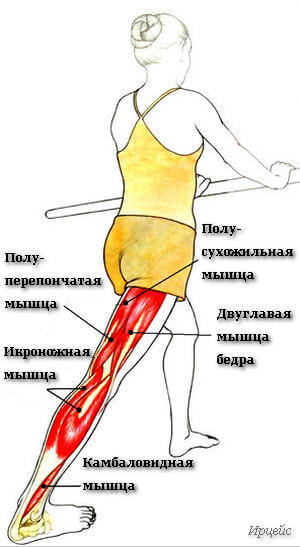 Шея не поворачивалась, рука не поднималась. После 3-го сеанса почувствовал себя лучше. После 5-го пошла на уменьшение вся эта боль. Оказывается у меня в шейном позвонке 2 грыжи. После сеансов я сделал МРТ и одна грыжа уменьшилась. Сейчас стал двигаться, рука заработала.»
Шея не поворачивалась, рука не поднималась. После 3-го сеанса почувствовал себя лучше. После 5-го пошла на уменьшение вся эта боль. Оказывается у меня в шейном позвонке 2 грыжи. После сеансов я сделал МРТ и одна грыжа уменьшилась. Сейчас стал двигаться, рука заработала.»
Боли в шее
«Я обратился к доктору Длину потому, что у меня очень сильно болела шея с правой стороны. Я 5 лет назад упал на сноуборде, ходил даже к остеопату, но как-то не особо помогло. Сейчас уже все хорошо, остались кое-какие последствия, мышцы были спазмированные. Я когда пришел стальные мышцы были, сейчас очень мягенькая шея.»
Боли в грудном отделе
«Обратился в клинику с болью в спине, а именно в грудном отделе. После 10 сеансов лечения, я мог уже спокойно совершать свои обычные дела, досидеть на работе до обеда, без того, чтобы завыть от боли. Сейчас уже я пришел на корректировку спустя 2 месяца. У меня все отлично, спина не болит. »
»
Грыжа и протрузия
«В клинику обратился с грыжей L4-L5 и протрузией L5-S1. Сегодня закончился курс лечения. Болела поясница, сложно было нагибаться. После прохождения курса и получения наставлений в виде физических упражнений, стало намного легче. После месяца лечения не чувствую никаких скованности движений.»
Боли в пояснице и тазобедренном суставе
«Меня с молодых лет беспокоили боли спине. Когда они стали невыносимыми, я обратилась в клинику доктора Длина. Уже после первой процедуры из тазобедренного сустава ушла боль. После третей процедуры простреливающие боли в пояснице прекратились.»
Очень эффективные процедуры
Процедуры очень эффектны оказались. Раньше обращалась в другие клиники и стопроцентно у меня боли не снимались, беспокоили меня. После этого специалиста у меня через три-четыре сеанса функции восстановились, в суставах боль прошла.
Снимем боль и воспаление
После 2-3 лечебных процедур изматывающая боль уходит, вам становится легче.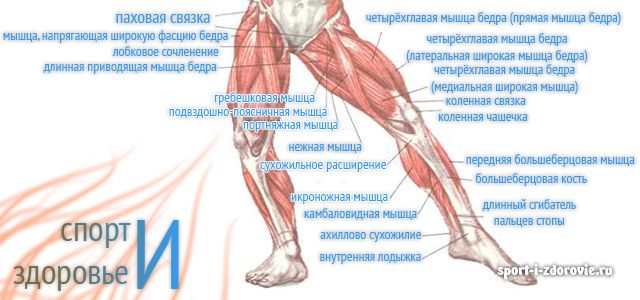
Устраним причину болезни
Комплексное оздоровление позвоночника улучшает самочувствие: вы ощущаете прилив сил и энергии.
Запустим процесс регенерации
Начинается процесс восстановления поврежденных тканей, грыжи и протрузии уменьшаются.
Укрепим мышечный корсет
Сильные мышцы спины поддерживают позвоночный столб, препятствуя повторному возникновению заболевания.
ПОСМОТРЕТЬ ВСЁ
Люмбоишалгия это термин обозначающий боль в пояснице с иррадиацией в ягодицу, в ногу, по задней поверхности ноги.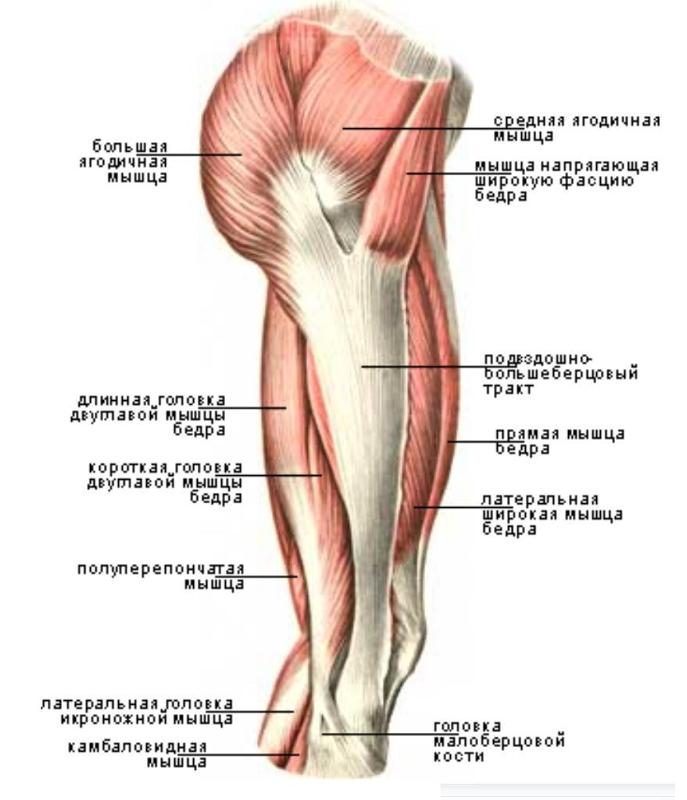 Боль может сопровождаться онемением и покалыванием в зоне иннервации седалищного нерва. Термин люмбоишалгия (синоним пояснично-крестцовый радикулит) обозначает только болевой синдром и не является диагнозом.
Боль может сопровождаться онемением и покалыванием в зоне иннервации седалищного нерва. Термин люмбоишалгия (синоним пояснично-крестцовый радикулит) обозначает только болевой синдром и не является диагнозом.
Для люмбоишалгии характерны один или несколько симптомов:
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
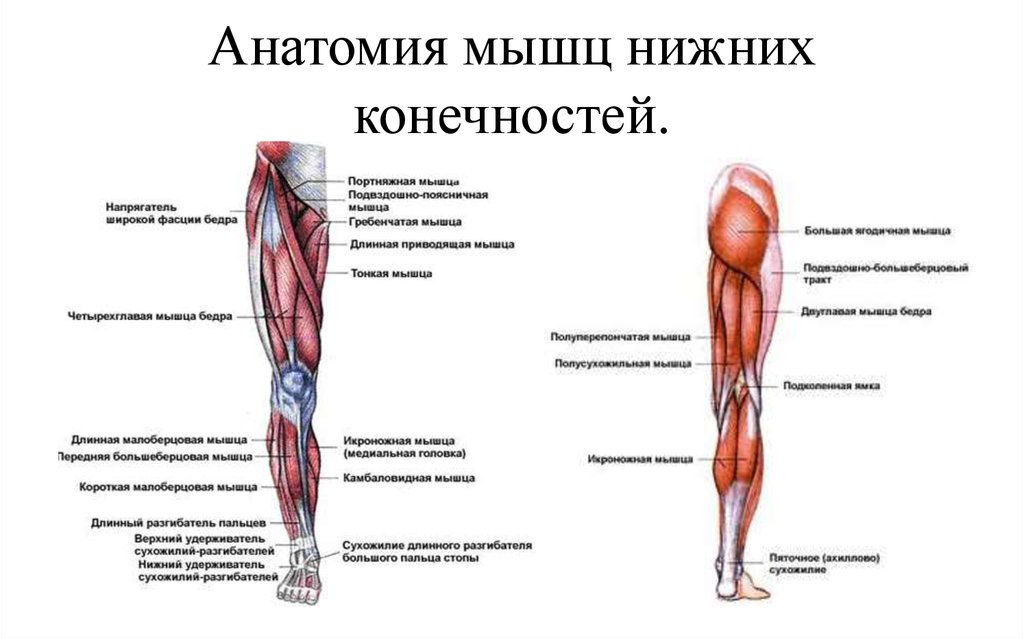
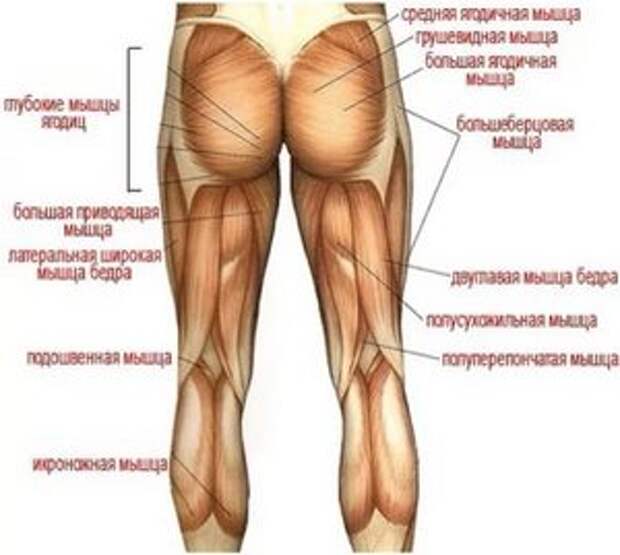
Седалищный нерв является самым крупным нервом в туловище и состоит из отдельных нервных корешков, которые начинаются в поясничном отделе позвоночника (на уровне L3) и в совокупности образуют "седалищный нерв".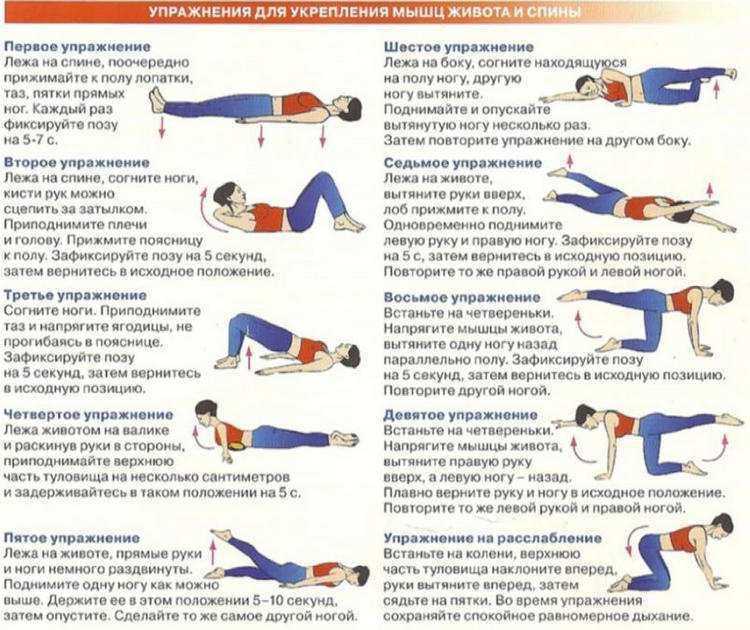 Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги - ягодицы, бедра, икры, стопы, пальцы ног.
Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги - ягодицы, бедра, икры, стопы, пальцы ног.
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Остеохондроз
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Спондилолистез
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Синдром грушевидной мышцы
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
Например:

При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений.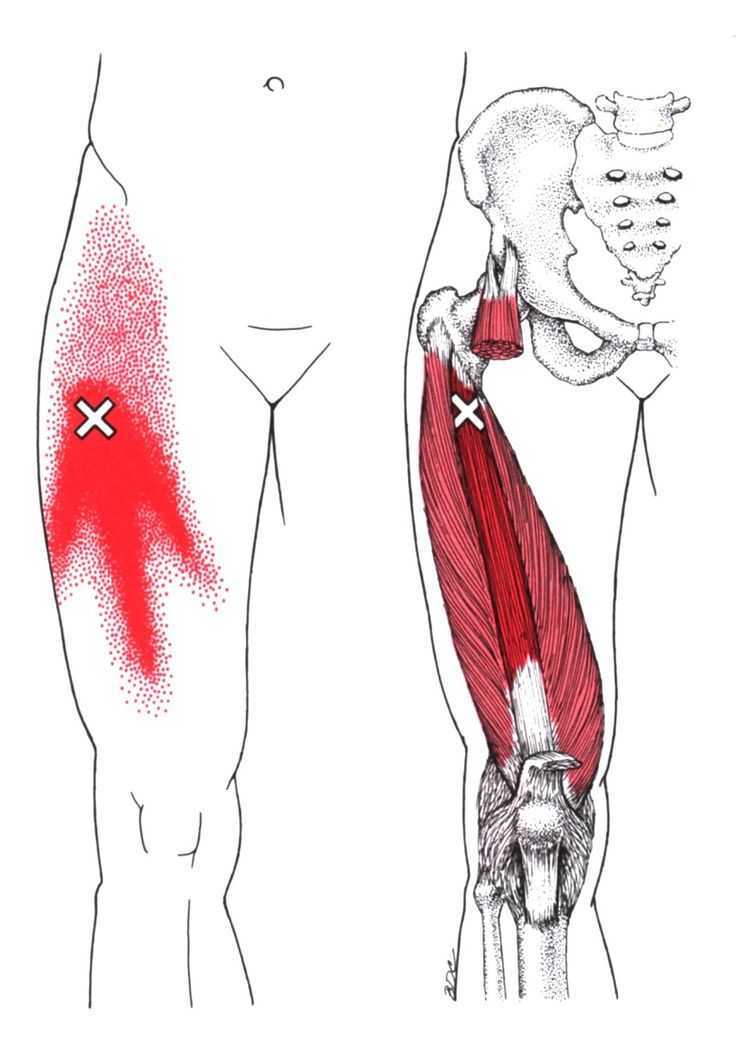 Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Мануальная терапия
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.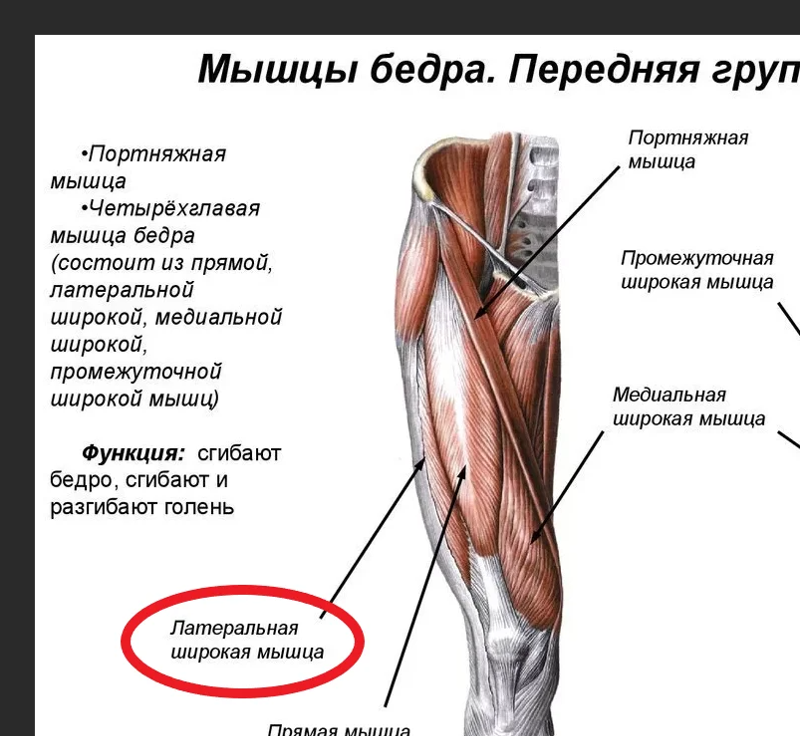
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Массаж
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.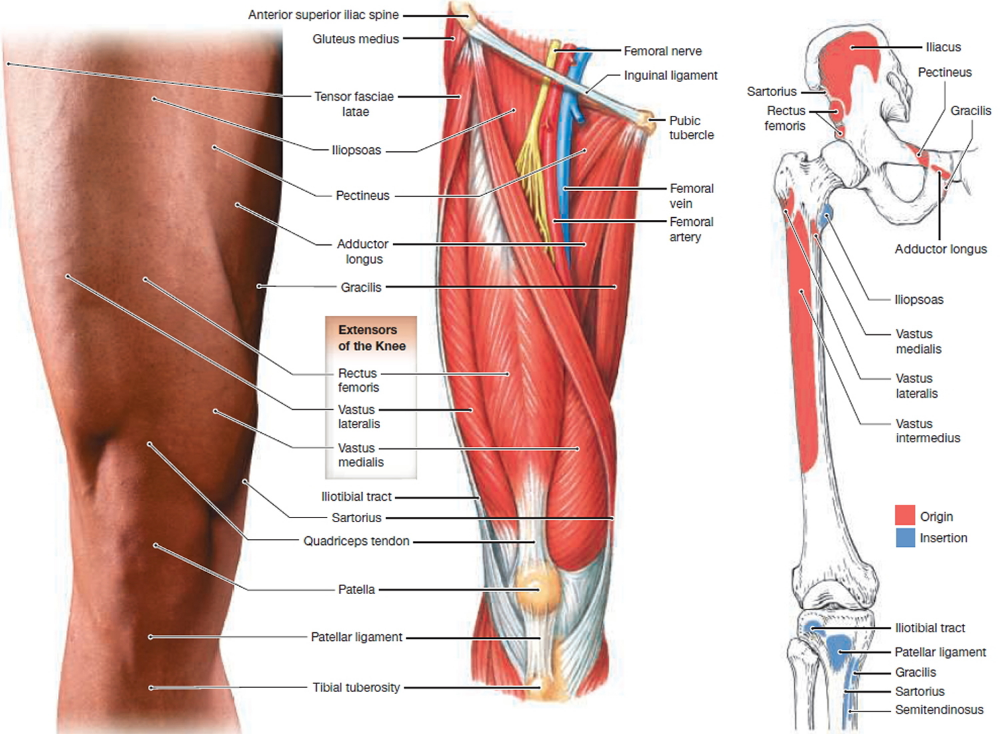
Показаниями к оперативному лечению являются следующие факторы:
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
У вас есть боль в пояснице или ягодицах, которая переходит в одно бедро или ниже колена в ногу? Если это так, ваш врач может диагностировать ваши симптомы как ишиас — термин, который врачи используют для описания сдавления седалищного нерва. Ощущения или необычные ощущения могут включать онемение, покалывание, покалывание, а иногда боль описывается как похожая на удар током. В зависимости от пораженного нерва боль может иррадиировать только в ягодицы или доходить до стопы. Распространенной причиной ишиаса и компрессии нерва является поясничная грыжа диска или костная шпора, которая давит на спинномозговой нерв в нижней части спины.
В зависимости от пораженного нерва боль может иррадиировать только в ягодицы или доходить до стопы. Распространенной причиной ишиаса и компрессии нерва является поясничная грыжа диска или костная шпора, которая давит на спинномозговой нерв в нижней части спины.
Боль при ишиасе иррадиирует по ходу седалищного нерва, обычно из нижней части спины, вниз по ягодицам, в бедро и ногу. Одним из признаков классического ишиаса является боль и симптомы, которые ощущаются ниже колена, а иногда и в стопе и большом пальце ноги. Обычно ишиас поражает только одну сторону нижней части тела.
Симптомы ишиаса включают боль в пояснице и ногах, которую можно описать как жгучую или похожую на удар током. Источник фото: 123RF.com.
Корешковая боль или радикулопатия — другие термины, которые ваш врач может использовать при обсуждении ишиаса. Радикулопатия – это боль и/или нежелательные ощущения, распространяющиеся вдоль нерва. Когда корешок спинномозгового нерва сдавлен, защемлен или поврежден, он может воспалиться. Заболевания поясничного отдела (нижней части спины), которые могут вызывать проблемы такого типа, включают спинальный стеноз, фораминальный стеноз или грыжу межпозвоночного диска.
Когда корешок спинномозгового нерва сдавлен, защемлен или поврежден, он может воспалиться. Заболевания поясничного отдела (нижней части спины), которые могут вызывать проблемы такого типа, включают спинальный стеноз, фораминальный стеноз или грыжу межпозвоночного диска.
Врач спросит вас о ваших симптомах, таких как:
Когда началась боль
Где вы чувствуете боль
Действия, которые уменьшают или усиливают боль и симптомы
Есть ли слабость или покалывание в ногах и/или ступнях?
Насколько сильна ваша боль, по шкале от 1 до 10 (10 — это самая сильная боль, какую только можно вообразить)
Врач может провести тест с выпрямленной ногой, чтобы проверить, нет ли у вас воспаленного нерва. Вы лежите на спине, пока врач поднимает каждую ногу. Если поднятие ноги вызывает или приводит к боли и ощущениям, подобным ишиалу, у вас может быть выпячивание или разрыв межпозвонкового диска.
Врач может попросить вас ходить как обычно, затем на пятках, а затем на носках. Это помогает врачу проверить ваш баланс и аспекты силы нижней части тела. Сдавление нерва может вызвать мышечную слабость в стопе, которую выявят эти тесты.
Оценит вашу осанку и диапазон движений
Отметит любое движение, вызывающее боль0003
Ощущение мышечного спазма
Проверьте свои ощущения
Проверьте свои рефлексы и мышечную силу
Ваш врач может назначить простой рентген, компьютерную томографию или МРТ. Компьютерная томография или МРТ предоставляют врачу множество снимков вашего позвоночника и могут помочь подтвердить предполагаемый диагноз. Результаты визуализирующего исследования сравниваются с информацией, которую врач собирает во время сбора анамнеза, а также с результатами физического и неврологического обследования. Точный диагноз является одним из первых шагов в определении наилучших вариантов лечения.
Только ваш врач может точно сказать, являются ли ваши симптомы ишиасом. Есть много других структур в позвоночнике, которые могут вызывать аналогичные виды боли. Например, сустав между тазом и крестцом (крестцово-подвздошный сустав или крестцово-подвздошный сустав), самая нижняя часть позвоночника, может вызывать боль в ягодицах. Вы также можете почувствовать боль, похожую на ишиас, если вы растянете фасеточный сустав нижней части спины, который является соединительным суставом в задней части позвоночника. Разрыв диска может вызвать боль в ноге. Тазобедренный сустав может иногда вызывать боль в бедре.
Ишиас обычно можно лечить без хирургического вмешательства с помощью краткого (от 24 до 48 часов) постельного режима и болеутоляющих средств, таких как ибупрофен или ацетаминофен. В некоторых случаях врач может назначить лекарство, облегчающее невралгию, например габапентин. Оральные стероиды — хорошее лекарство для успокоения нервных болей. В большинстве случаев пациенты с ишиасом со временем чувствуют себя лучше, обычно в течение нескольких недель. Если боль сохраняется, можно обсудить инъекции.
В большинстве случаев пациенты с ишиасом со временем чувствуют себя лучше, обычно в течение нескольких недель. Если боль сохраняется, можно обсудить инъекции.
Мышечные спазмы, которые могут сопровождать симптомы ишиаса, можно лечить теплом или холодом. Ваш врач может порекомендовать вам совершать короткие прогулки и назначить физиотерапию. После выздоровления врач может дать вам упражнения для укрепления спины.
Ишиас. Руководство Мерк. Пересмотрено в марте 2013 г. http://www.merckmanuals.com/professional/musculoskeletal-and-connective-tissue-disorders/neck-and-back-pain/sciatica. По состоянию на 2 июля 2019 г.
Ишиас. Американская академия хирургов-ортопедов. Пересмотрено в декабре 2013 г. http://orthoinfo.aaos.org/topic.cfm?topic=A00351. По состоянию на 2 июля 2019 г..
Примечания. Эта статья была первоначально опубликована 1 декабря 2015 г. и последний раз обновлялась 27 октября 2022 г. его карьера доктора хиропрактики в 1978 году после посещения Калифорнийского государственного университета в Нортридже, затем получения степени бакалавра наук в области биологии и окончания Колледжа хиропрактики в Лос-Анджелесе со степенью доктора хиропрактики. Затем он прошел резидентуру по хиропрактике и ортопедии в той же школе и в течение пяти лет занимался частной практикой. В это время он получил диплом Американского совета хиропрактиков-ортопедов.
Затем он прошел резидентуру по хиропрактике и ортопедии в той же школе и в течение пяти лет занимался частной практикой. В это время он получил диплом Американского совета хиропрактиков-ортопедов.
Ишиас — это нервная боль, возникающая в результате травмы или раздражения седалищного нерва, которая возникает в ягодичной/ягодичной области. Седалищный нерв является самым длинным и толстым (почти шириной с палец) нервом в организме. На самом деле он состоит из пяти нервных корешков: двух из нижней части спины, называемых поясничным отделом позвоночника, и трех из последнего отдела позвоночника, называемого крестцом. Пять нервных корешков объединяются, образуя правый и левый седалищный нерв. С каждой стороны тела по одному седалищному нерву проходит через бедра, ягодицы и вниз по ноге, заканчиваясь чуть ниже колена. Затем седалищный нерв разветвляется на другие нервы, которые продолжаются вниз по ноге, к стопе и пальцам ног.
Затем седалищный нерв разветвляется на другие нервы, которые продолжаются вниз по ноге, к стопе и пальцам ног.
Истинное повреждение седалищного нерва «ишиас» на самом деле встречается редко, но термин «ишиас» обычно используется для описания любой боли, которая возникает в нижней части спины и иррадиирует вниз по ноге. Общим для этой боли является повреждение нерва — раздражение, воспаление, защемление или сжатие нерва в нижней части спины.
Если у вас «ишиас», вы испытываете боль от легкой до сильной в любом месте по ходу седалищного нерва, то есть в любом месте от нижней части спины до бедер, ягодиц и/или вниз по ногам. слабость в ноге и ступне, онемение в ноге и неприятное покалывание в ноге, ступне и пальцах ног.
Люди описывают боль при ишиасе по-разному, в зависимости от ее причины. Некоторые люди описывают боль как острую, стреляющую или толчкообразную. Другие описывают эту боль как «жгучую», «электрическую» или «колющую».
Боль может быть постоянной или может приходить и уходить.Кроме того, боль обычно более сильная в ноге, чем в нижней части спины.Боль может усиливаться, если вы долго сидите или стоите, когда вы встаете и когда вы скручиваете верхнюю часть тела.Принудительное и резкое движение тела, такое как кашель или чихание, также может усилить боль.
Ишиас обычно поражает только одну ногу. Однако ишиас может возникать на обеих ногах. Это просто вопрос того, где нерв защемляется вдоль позвоночника.
Ишиас может развиваться внезапно или постепенно. Это зависит от причины. Грыжа диска может вызвать внезапную боль. Артрит позвоночника развивается медленно с течением времени.
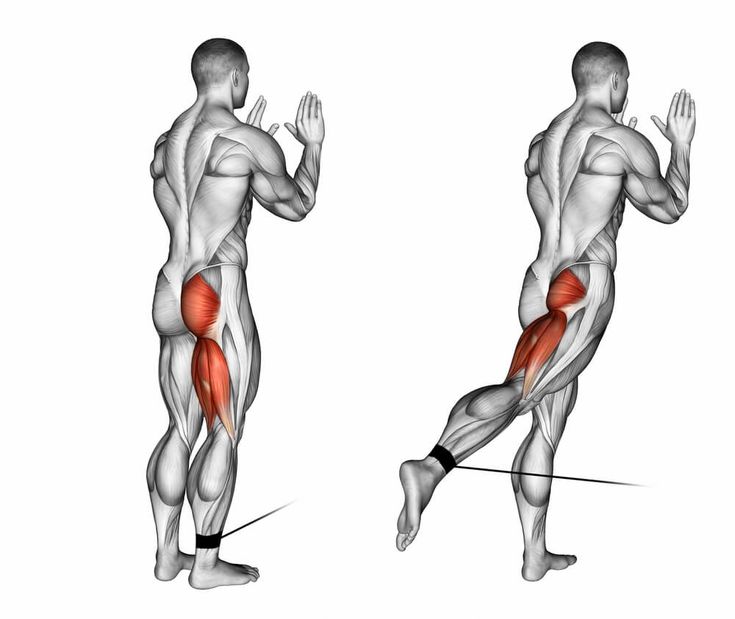
Ишиас — очень распространенная жалоба. Около 40% людей в США хоть раз в жизни страдают ишиасом. Боль в спине является третьей наиболее распространенной причиной, по которой люди обращаются к врачу.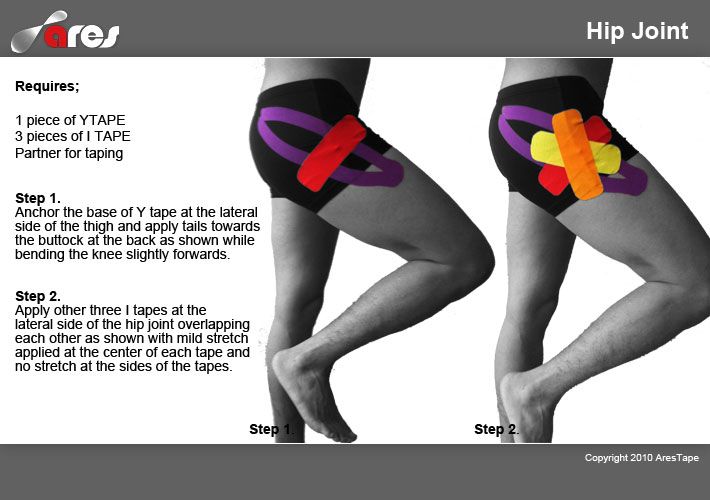
Вы подвергаетесь повышенному риску ишиаса, если:
 В отличие от области грудной клетки, где грудная клетка обеспечивает поддержку, единственная опора для нижней части спины — это мышцы.
В отличие от области грудной клетки, где грудная клетка обеспечивает поддержку, единственная опора для нижней части спины — это мышцы. 
Это правда, что ишиас часто встречается у беременных, но избыточный вес не является основной причиной возникновения ишиаса у беременных. Лучшее объяснение состоит в том, что определенные гормоны беременности вызывают ослабление их связок. Связки удерживают позвонки вместе, защищают диски и обеспечивают стабильность позвоночника. Ослабление связок может привести к нестабильности позвоночника и смещению дисков, что приводит к защемлению нервов и развитию ишиаса. Вес и положение ребенка также могут усилить давление на нерв.
Хорошая новость заключается в том, что есть способы облегчить боль при ишиале во время беременности, и боль проходит после родов. Могут помочь физиотерапия и лечебный массаж, теплый душ, тепло, лекарства и другие меры.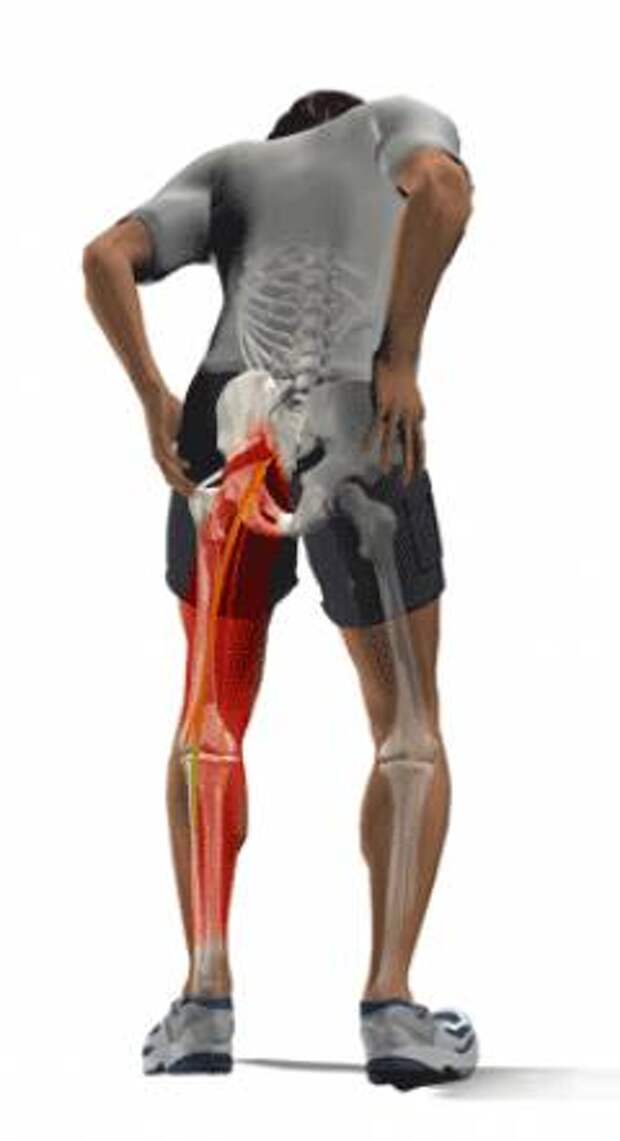 Если вы беременны, обязательно соблюдайте правильную технику осанки во время беременности, чтобы облегчить боль.
Если вы беременны, обязательно соблюдайте правильную технику осанки во время беременности, чтобы облегчить боль.
Ишиас может быть вызван несколькими различными заболеваниями, в том числе:
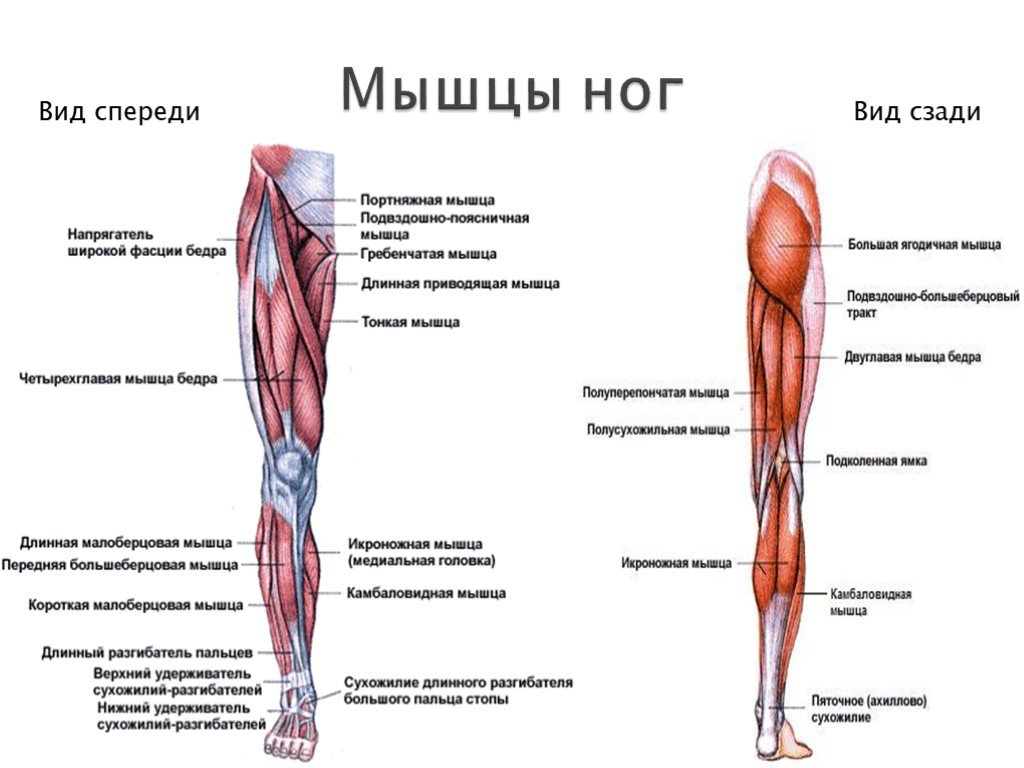 Спинальный стеноз может защемить корешки седалищного нерва, когда они покидают позвоночник.
Спинальный стеноз может защемить корешки седалищного нерва, когда они покидают позвоночник.
 Синдром грушевидной мышцы — редкое нервно-мышечное заболевание.
Синдром грушевидной мышцы — редкое нервно-мышечное заболевание. Симптомы ишиаса включают:
Сначала ваш лечащий врач просмотрит вашу историю болезни. Затем они спросят о ваших симптомах.
Затем они спросят о ваших симптомах.
Во время медицинского осмотра вас попросят пройтись, чтобы ваш лечащий врач мог увидеть, как ваш позвоночник несет вес. Вас могут попросить пройтись на носочках и пятках, чтобы проверить силу икроножных мышц. Ваш врач может также провести тест с поднятием прямой ноги. Для этого теста вы ляжете на спину с прямыми ногами. Медицинский работник будет медленно поднимать каждую ногу и отмечать точку, в которой начинается боль. Этот тест помогает точно определить пораженные нервы и определить, есть ли проблема с одним из ваших дисков. Вас также попросят сделать другие упражнения на растяжку и движения, чтобы точно определить боль и проверить гибкость и силу мышц.
В зависимости от того, что ваш лечащий врач обнаружит во время физического осмотра, могут быть выполнены визуализирующие и другие тесты. Сюда могут входить:
Целью лечения является уменьшение боли и повышение подвижности. В зависимости от причины многие случаи ишиаса со временем проходят с помощью некоторых простых процедур по уходу за собой.
Процедуры по уходу за собой включают:
 Прикладывайте к пораженному участку пакеты со льдом или пакет с замороженными овощами, завернутый в полотенце. Наносить на 20 минут несколько раз в день. Перейдите на горячее обертывание или грелку после первых нескольких дней. Применять на 20 минут за один раз. Если вы все еще испытываете боль, переключитесь между горячими и холодными компрессами — в зависимости от того, что лучше уменьшит дискомфорт.
Прикладывайте к пораженному участку пакеты со льдом или пакет с замороженными овощами, завернутый в полотенце. Наносить на 20 минут несколько раз в день. Перейдите на горячее обертывание или грелку после первых нескольких дней. Применять на 20 минут за один раз. Если вы все еще испытываете боль, переключитесь между горячими и холодными компрессами — в зависимости от того, что лучше уменьшит дискомфорт.  Работайте над другими общеукрепляющими, укрепляющими мышцами кора и аэробными упражнениями.
Работайте над другими общеукрепляющими, укрепляющими мышцами кора и аэробными упражнениями. Каждый человек с ишиалом индивидуален. Тип боли может быть разным, интенсивность боли разной и причина боли может быть разной. У некоторых пациентов сначала можно попробовать более агрессивное лечение. Однако, как правило, если шестинедельный курс консервативных процедур по уходу за собой, таких как лед, тепло, растяжка, отпускаемые без рецепта лекарства, не принес облегчения, пришло время вернуться к врачу и попробовать другие методы лечения. параметры.
Другие варианты лечения включают:
 В зависимости от вашего уровня боли, обезболивающие лекарства, отпускаемые по рецепту, могут быть использованы в начале вашего плана лечения.
В зависимости от вашего уровня боли, обезболивающие лекарства, отпускаемые по рецепту, могут быть использованы в начале вашего плана лечения.  Во время инъекции вы можете почувствовать некоторое давление и ощущение жжения или покалывания. Спросите своего поставщика медицинских услуг о том, сколько инъекций вы можете получить, и о рисках, связанных с инъекциями.
Во время инъекции вы можете почувствовать некоторое давление и ощущение жжения или покалывания. Спросите своего поставщика медицинских услуг о том, сколько инъекций вы можете получить, и о рисках, связанных с инъекциями. Операция на позвоночнике, как правило, не рекомендуется, за исключением случаев, когда другие методы лечения, такие как растяжка и медикаментозное лечение, не привели к улучшению, ваша боль усиливается, у вас сильная слабость в мышцах нижних конечностей или вы потеряли контроль над мочевым пузырем или кишечником.
Срок рассмотрения вопроса об операции зависит от причины ишиаса. Хирургическое вмешательство обычно рассматривается в течение года после продолжающихся симптомов. Сильная и непрекращающаяся боль, которая мешает вам стоять или работать, и вы были госпитализированы, потребует более агрессивного лечения и более короткого времени до операции. Потеря контроля над мочевым пузырем или кишечником может потребовать экстренной операции, если будет установлено, что это синдром конского хвоста.
Целью операции на позвоночнике при ишиале является снятие давления на защемленные нервы и обеспечение стабильности позвоночника.
Хирургические варианты лечения ишиаса включают:
Микродискэктомия: Это минимально инвазивная процедура, используемая для удаления фрагментов грыжи диска, сдавливающих нерв.
Выполнение дискэктомии и ламинэктомии обычно занимает от одного до двух часов. Время восстановления зависит от вашей ситуации; ваш хирург сообщит вам, когда вы сможете вернуться к полноценной деятельности. Обычно время, необходимое для восстановления, составляет от шести недель до трех месяцев.
Хотя эти процедуры считаются очень безопасными и эффективными, все операции сопряжены с риском. Риски хирургии позвоночника включают:
Большинство людей полностью выздоравливают от ишиаса. Однако хроническая (постоянная и длительная) боль может быть осложнением ишиаса.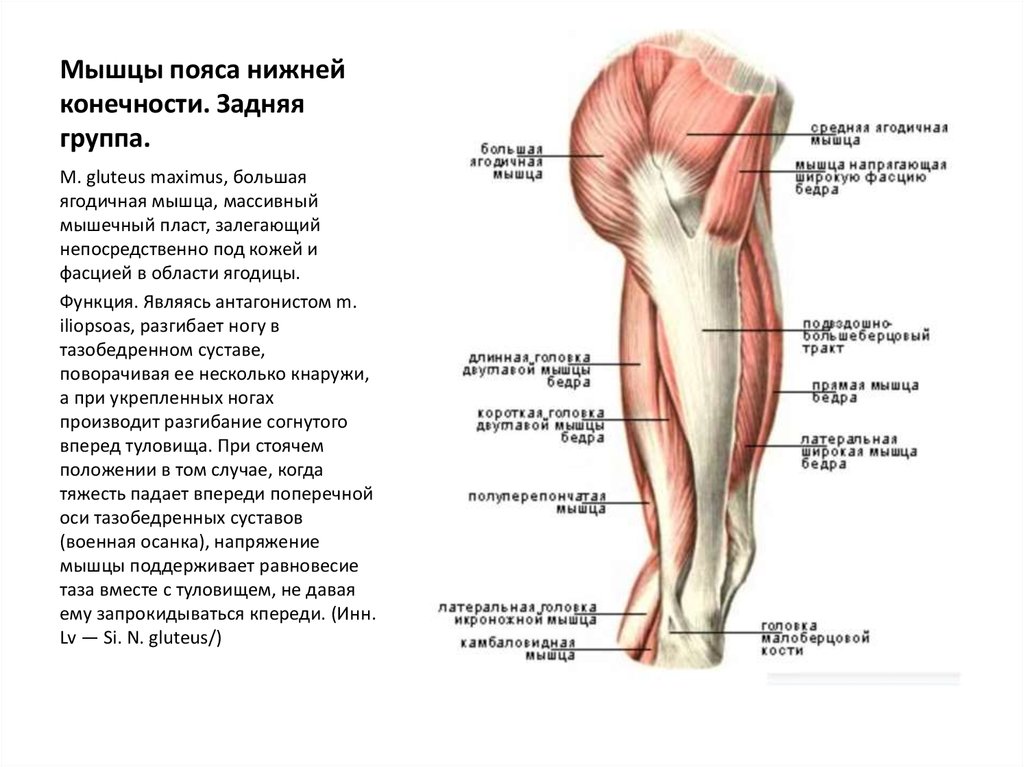 Если защемленный нерв серьезно поврежден, может возникнуть хроническая мышечная слабость, такая как «вислая стопа», когда онемение в стопе делает невозможным нормальную ходьбу. Ишиас потенциально может привести к необратимому повреждению нервов, что приведет к потере чувствительности в пораженных ногах. Немедленно позвоните своему врачу, если вы потеряете чувствительность в ногах или ступнях или у вас возникнут какие-либо проблемы во время выздоровления.
Если защемленный нерв серьезно поврежден, может возникнуть хроническая мышечная слабость, такая как «вислая стопа», когда онемение в стопе делает невозможным нормальную ходьбу. Ишиас потенциально может привести к необратимому повреждению нервов, что приведет к потере чувствительности в пораженных ногах. Немедленно позвоните своему врачу, если вы потеряете чувствительность в ногах или ступнях или у вас возникнут какие-либо проблемы во время выздоровления.
Некоторые источники ишиаса невозможно предотвратить, например остеохондроз, радикулит вследствие беременности или случайных падений. Несмотря на то, что предотвратить все случаи ишиаса невозможно, следующие шаги могут помочь защитить вашу спину и снизить риск: стояние, поднятие предметов и сон помогает уменьшить давление на нижнюю часть спины. Боль может быть ранним предупредительным признаком того, что вы неправильно выровнены. Если вы начинаете чувствовать боль или скованность, скорректируйте осанку.

Хорошей новостью о боли при ишиале является то, что она обычно проходит сама по себе со временем и некоторыми средствами по уходу за собой. Большинство людей (от 80% до 90%) с ишиасом выздоравливают без хирургического вмешательства, и около половины из них полностью выздоравливают от эпизода в течение шести недель.
Обязательно свяжитесь со своим лечащим врачом, если боль при ишиасе не уменьшается, и у вас есть опасения, что вы не выздоравливаете так быстро, как хотелось бы.
Немедленно обратитесь за медицинской помощью, если вы испытываете:
Даже если ваш визит не окажется экстренной ситуацией, лучше провериться.
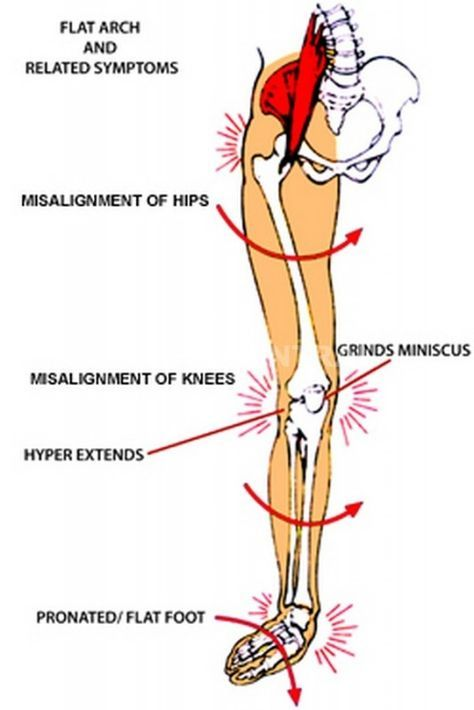
Нет, седалищный нерв не является единственным источником того, что обычно называют «ишиасом» или ишиасом. Иногда источник боли находится выше в поясничном отделе позвоночника и вызывает боль в передней части бедра или в области тазобедренного сустава. Эту боль еще называют ишиасом.
Проблемы с тазобедренным суставом, такие как артрит тазобедренного сустава, обычно вызывают боль в паху, боль при нагрузке на ногу или при движении ноги.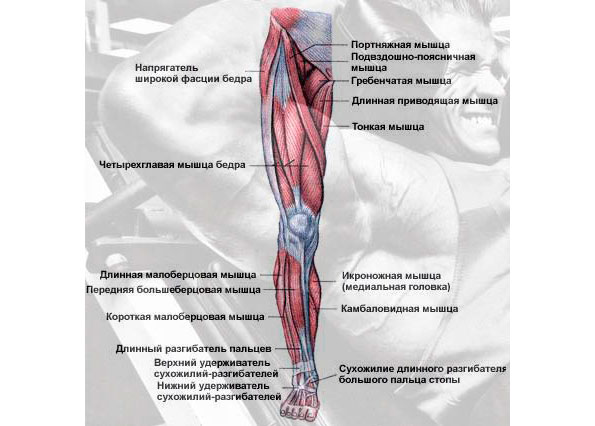
Если ваша боль начинается в спине и перемещается или иррадиирует в бедро или вниз по ноге, и вы чувствуете онемение, покалывание или слабость в ноге, наиболее вероятной причиной является ишиас.
Радикулопатия — более широкий термин, описывающий симптомы, вызванные защемлением нерва в позвоночнике. Ишиас является специфическим и наиболее распространенным типом радикулопатии.
Может потребоваться отдых и изменение уровня активности. Однако слишком долгий отдых, постельный режим и отсутствие физической активности могут усилить боль и замедлить процесс заживления. Важно поддерживать как можно большую активность, чтобы мышцы оставались гибкими и сильными.
Прежде чем приступить к собственной программе упражнений, обратитесь к своему лечащему врачу или специалисту по позвоночнику, чтобы поставить правильный диагноз. Этот медицинский работник направит вас к соответствующему физиотерапевту или другому обученному специалисту по физическим упражнениям или механике тела, чтобы разработать программу упражнений и укрепления мышц, которая лучше всего подходит для вас.