2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Мы рекомендуем при любых проявлениях панкреатита обратиться к специалисту – гастроэнтерологу. Панкреатит сопровождается воспалением тканей поджелудочной железы, которая отвечает за переваривание и усвоение пищи. Это заболевание должен лечить только врач, самостоятельно недопустимо использование каких-либо лекарственных средств.
Есть несколько разновидностей панкреатита:
Есть две стадии развития панкреатита. Первая – продолжительная, развивается в течение длительного времени. В этот период выраженные симптомы отсутствуют. Если на этом этапе не проводится соответствующее лечение, болезнь переходит в другую стадию. Для нее характерно развитие серьезных симптомов, периодические обострения.
При любой форме болезни неизбежно развивается ферментная недостаточность – пищеварительные ферменты вырабатываются в недостаточном количестве. При таком патологическом процессе проявляется яркая симптоматика:
Такие симптомы появляются на фоне сильной нагрузки на пищеварительную систему. За счет этого частицы пищи раздражают кишечник, питательные вещества не полностью усваиваются в кишечнике. В результате спустя время организм истощается, развивается анемия и острая нехватка витаминных веществ.
Какие причины вызывают болезнь, особенности ее развития
Хронический панкреатит является коварным, в течение длительного времени симптомы могут отсутствовать. Но при появлении благоприятных условий возникает обострение заболевания. Спровоцировать обострение могут механические факторы:

К другим причинам обострения болезни относят:

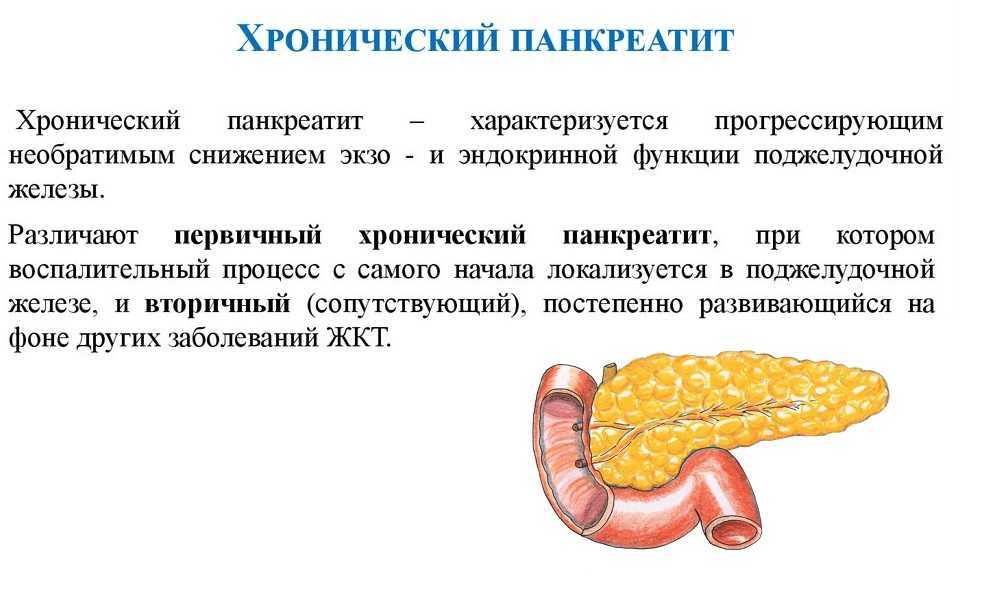
Первый симптом начинающегося приступа – это острая боль под ребрами, по центру, справа или слева (в зависимости от того, какой отдел поджелудочной поражен). Боль отдает в лопатки, в ребра. После еды она становится более интенсивной. Немного уменьшается при наклоне вперед либо сидя. Иногда болезненные ощущения невозможно устранить с помощью обезболивающих средств.
Неприятные ощущения появляются через несколько часов после употребления жирных или острых продуктов. Иногда они появляются и позже – через 6-8 часов. После употребления алкоголя боль наступает через два дня. Иногда боль бывает не связана с приемом пищи.
По мере развития болезни, кроме боли, появляются такие симптомы:

Когда начинает приступ панкреатита, нужно сразу вызвать скорую помощь. Нельзя допускать дальнейшего развития симптоматики. Чтобы облегчить свое состояние, нужно выполнить простые рекомендации:
Нельзя самостоятельно использовать какие-либо лекарственные препараты. Только врач может назначать правильное лечение при приступе панкреатита. Вначале нужно поставить правильный диагноз, пациенту назначают соответствующие обследования:

После того, как поставлен диагноз острый панкреатит, врач назначает анальгетики, спазмолитики. Они предназначены для устранения боли и спазма, помогают восстановить нормальный отток жидкости в поджелудочной железе. Если обнаруживается инфекция, применяется антибиотикотерапия. Также антибактериальные препараты показаны при подготовке к хирургическому вмешательству. Чтобы снизить активность поджелудочной железы, используются антагонисты соматотропина. Если есть показания, проводится лечение для снятия интоксикации – клизма, сорбенты, введение физраствора, глюкозы и других препаратов для восстановления баланса жидкости в организме (это актуально при приступах рвоты).
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
генетическая предрасположенность
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
При остром панкреатите наблюдаются:
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
Анализ мочи
Анализ кала
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Лечение острого или хронического панкреатита может включать
Ваш врач может направить вас к гастроэнтерологу или хирургу для одного из следующих видов лечения, в зависимости от типа вашего панкреатита.
Легкий острый панкреатит обычно проходит через несколько дней после отдыха и лечения. Если у вас более тяжелый панкреатит, ваше лечение может также включать:
Хирургическое вмешательство. Ваш врач может порекомендовать операцию по удалению желчного пузыря, называемую холецистэктомией, если желчные камни вызывают панкреатит. Проведение операции в течение нескольких дней после поступления в больницу снижает вероятность осложнений. Если у вас тяжелый панкреатит, ваш врач может посоветовать отложить операцию, чтобы сначала лечить осложнения.
Процедуры. Ваш врач или специалист будет дренировать жидкость из брюшной полости, если у вас есть абсцесс или инфицированная псевдокиста, или большая псевдокиста, вызывающая боль или кровотечение. Ваш врач может удалить поврежденную ткань из вашей поджелудочной железы.
Эндоскопическая холангиопанкреатография (ЭРХПГ) . Врачи используют ЭРХПГ для лечения как острого, так и хронического панкреатита. ЭРХПГ сочетает в себе эндоскопию верхних отделов желудочно-кишечного тракта и рентген для лечения сужения или закупорки желчного протока или протока поджелудочной железы. Ваш гастроэнтеролог может использовать ЭРХПГ для удаления желчных камней, блокирующих желчные протоки или протоки поджелудочной железы.
ЭРХПГ сочетает в себе эндоскопию верхних отделов желудочно-кишечного тракта и рентген для лечения сужения или закупорки желчного протока или протока поджелудочной железы. Ваш гастроэнтеролог может использовать ЭРХПГ для удаления желчных камней, блокирующих желчные протоки или протоки поджелудочной железы.
Лечение хронического панкреатита может облегчить боль, улучшить работу поджелудочной железы и справиться с осложнениями.
Ваш врач может выписать или предоставить следующее:
Лекарства и витамины. Ваш врач может дать вам ферментные таблетки для улучшения пищеварения или витамины A, D, E и K, если у вас мальабсорбция. Он или она может также сделать вам инъекции витамина B-12, если они вам нужны.
Лечение диабета. Хронический панкреатит может вызвать диабет. Если у вас диабет, ваш врач и медицинская бригада будут работать с вами, чтобы составить план питания и распорядок приема лекарств, мониторинг уровня глюкозы в крови и регулярные осмотры.
Хирургия. Ваш врач может порекомендовать операцию для уменьшения давления или закупорки протока поджелудочной железы или для удаления поврежденной или инфицированной части поджелудочной железы. Операция проводится в больнице, где вам, возможно, придется остаться на несколько дней.
У пациентов, которым другие методы лечения не помогают, хирурги могут провести операцию по удалению всей поджелудочной железы с последующей аутотрансплантацией островков. Островки — это группы клеток в поджелудочной железе, которые вырабатывают гормоны, в том числе инсулин. После удаления поджелудочной железы врачи возьмут островки из поджелудочной железы и пересадят их в печень. Островки начнут вырабатывать гормоны и высвобождать их в кровь.
Процедуры. Ваш врач может предложить блокаду нерва, которая представляет собой укол обезболивающего лекарства через кожу и непосредственно в нервы, передающие болевые сигналы от поджелудочной железы. Если у вас есть камни, блокирующие проток поджелудочной железы, врач может использовать процедуру для разрушения и удаления камней.
Медицинские работники настоятельно рекомендуют людям с панкреатитом отказаться от употребления алкоголя, даже если ваш панкреатит незначителен или находится на ранней стадии. Продолжение употребления алкоголя при остром панкреатите может привести к
Когда люди с хроническим панкреатитом, вызванным употреблением алкоголя, продолжают употреблять алкоголь, это состояние с большей вероятностью может привести к тяжелым осложнениям и даже к смерти.
Поговорите со своим лечащим врачом, если вам нужна помощь, чтобы бросить пить алкоголь.
Медицинские работники настоятельно рекомендуют людям с панкреатитом бросить курить, даже если ваш панкреатит легкий или находится на ранней стадии. Курение при остром панкреатите, особенно если оно вызвано употреблением алкоголя, значительно повышает вероятность того, что ваш панкреатит станет хроническим. Курение при панкреатите также может повысить риск развития рака поджелудочной железы.
Курение при остром панкреатите, особенно если оно вызвано употреблением алкоголя, значительно повышает вероятность того, что ваш панкреатит станет хроническим. Курение при панкреатите также может повысить риск развития рака поджелудочной железы.
Поговорите со своим лечащим врачом, если вам нужна помощь, чтобы бросить курить.
Вы не можете предотвратить панкреатит, но можете принять меры, чтобы сохранить свое здоровье.
Ведение здорового образа жизни и здорового веса — или снижение веса при необходимости — может помочь

Употребление алкоголя может вызвать острый и хронический панкреатит. Поговорите со своим лечащим врачом, если вам нужна помощь, чтобы бросить пить алкоголь.
Курение является распространенным фактором риска развития панкреатита, а шансы заболеть панкреатитом еще выше у людей, которые курят и употребляют алкоголь. Поговорите со своим врачом, если вам нужна помощь, чтобы бросить курить.
Острый панкреатит лечится в больнице, где вас будут тщательно контролировать на наличие признаков серьезных проблем и получать поддерживающее лечение, такое как жидкости и кислород.
Люди с легким острым панкреатитом обычно начинают выздоравливать в течение недели и либо не испытывают дальнейших проблем, либо проблемы проходят в течение 48 часов.
Многие люди достаточно хорошо себя чувствуют, чтобы покинуть больницу через несколько дней.
У пациентов с тяжелым острым панкреатитом могут развиться осложнения, требующие дальнейшего лечения, и им может потребоваться госпитализация в отделение интенсивной терапии или отделение интенсивной терапии (ОИТ). Восстановление после тяжелого острого панкреатита может занять гораздо больше времени, и существует риск летального исхода.
Прочтите об осложнениях острого панкреатита для получения дополнительной информации о тяжелых случаях.
Наличие острого панкреатита может привести к обезвоживанию организма, поэтому жидкости вводятся через трубку в вену (внутривенно или внутривенно) для предотвращения обезвоживания.
Чтобы убедиться, что ваш организм получает достаточно кислорода, вам могут давать кислород через трубки в носу. Трубки могут быть удалены через несколько дней, как только ваше состояние улучшится.
Трубки могут быть удалены через несколько дней, как только ваше состояние улучшится.
Если у вас тяжелый острый панкреатит, для облегчения дыхания также может быть использовано оборудование для искусственной вентиляции легких.
Острый панкреатит часто вызывает сильную боль в животе, поэтому вам, вероятно, потребуются обезболивающие. Некоторые из них могут вызвать сильную сонливость.
Если вы посещаете кого-то, кто находится в больнице с острым панкреатитом, не пугайтесь и не беспокойтесь, если он выглядит сонным или безразличным.
Возможно, вам придется принимать антибиотики, если у вас есть инфекция, а также панкреатит, например, если у вас инфекция грудной клетки или мочевыводящих путей.
Если у вас легкий острый панкреатит, но вы не чувствуете себя или плохо себя чувствуете и у вас нет болей в животе, вы обычно можете нормально питаться.
Но если ваше состояние более тяжелое, вам может быть рекомендовано не есть твердую пищу в течение нескольких дней или дольше. Это связано с тем, что попытка переварить твердую пищу может вызвать слишком большую нагрузку на поджелудочную железу.
Если вам необходимо избегать твердой пищи, вам могут дать специальную жидкую пищевую смесь с необходимыми вам питательными веществами через зонд в животе (энтеральное питание).
Когда состояние находится под контролем, может потребоваться лечение основной причины.
Если причиной панкреатита являются камни в желчном пузыре, вам может потребоваться процедура, называемая эндоскопической ретроградной холангиопанкреатограммой (ЭРХПГ), или удаление желчного пузыря.
Если вам нужна ЭРХПГ, вам введут длинную тонкую трубку с камерой (эндоскопом), которую введут через рот в живот. Это используется, чтобы помочь удалить желчные камни.
Операция по удалению желчного пузыря может быть проведена во время вашего пребывания в больнице или запланирована на несколько недель.
Удаление желчного пузыря не должно сильно сказаться на вашем здоровье, но может затруднить переваривание определенных продуктов, таких как жирная или острая пища.
В идеале желчный пузырь следует удалить в течение 2 недель после приступа панкреатита, если только вы не слишком нездоровы для операции.
После выздоровления от острого панкреатита вам следует полностью отказаться от употребления алкоголя, если он был причиной вашего состояния.
Некоторые люди с острым панкреатитом страдают алкогольной зависимостью и нуждаются в помощи и поддержке, чтобы бросить пить.