2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Вульвит – это воспаление, протекающее в наружных женских половых органах (вульве). Одной из наиболее частых причин, с которой женщины всех возрастов обращаются к гинекологу, является именно вульвит. МКБ-10 выделяет 3 формы течения болезни: острый, подострый и хронический вульвит, относя все эти формы к другим воспалительным заболеваниям вульвы под кодом N76.
Согласно данных гинекологической службы, воспалительные заболевания, которые обнаруживаются в возрасте до 9 лет у девочек и после 55 лет у женщин, локализуются преимущественно в вульве и влагалище. В возрасте до 9 лет частота возникновения вульвитов и вульвовагинитов составляет около 60-70%, а после 50 лет около 30%. В 30% случаев в подростковом возрасте причина вульвита заключается в грибах рода «Кандида», а в 15% причиной является бактериальная инфекция (так называемый бактериальный вагиноз). Среди бактерий, вызывающих бактериальный вульвит у женщин, обнаруживаются стафилококки, кишечная палочка и стрептококковая флора.
В первую очередь вульвиты классифицируются по течению заболевания (согласно МКБ-10):
При имеющейся хронической форме вульвита практически всегда присоединяется урогенитальная микст-инфекция, когда на имеющийся вульвит накладывается другое воспалительное заболевание. Примером может быть присоединение вагинита или цервицита, реже – эндометрита.
В зависимости от патоморфологических изменений в слизистой оболочке вульвы также выделяют 3 вида вульвита:

Следует отметить, что язвенный вульвит проявляется появлением эрозивных изменений и язв после расчёсов наружных женских половых органов и нередко связан с неадекватной гигиеной, а атрофический вульвит у детей может быть признаком ослабленного иммунитета или гормональных нарушений.
В прямой зависимости от того, какая причина вызывает воспаление в наружных женских органах, выделяют 2 вида вульвита:
Бактериальный вульвит в большинстве случаев вызывается стафило- и стрептококками, трихомонадами и хламидиями, герпетической инфекцией и кишечной палочкой. Может возникать в любом возрасте.
Может возникать в любом возрасте.
Кандидозный вульвит, вызываемый кандидозными грибками, чаще обнаруживается у ребенка в подростковом возрасте и у женщин фертильного (детородного) возраста.
Также вульвиты, в зависимости возбудителя воспалительного процесса делится на:
Существует ещё такая форма воспалительного заболевания, как аллергический вульвит (он же атопический вульвит). Причиной этому является повышенная чувствительность организма на аллерген, который может быть как экзогенным (пищевые продукты), так и эндогенным (собственные ткани организма). Возникновение атопического вульвита может быть симптомом того, что организм предрасположен к возникновению аллергических заболеваний, и риск их возникновения очень высок, особенно, если такой вульвит наблюдается в возрасте до 3 лет.
Возникновение атопического вульвита может быть симптомом того, что организм предрасположен к возникновению аллергических заболеваний, и риск их возникновения очень высок, особенно, если такой вульвит наблюдается в возрасте до 3 лет.
Кроме этого выделяют вульвит при беременности, когда на протяжении всего срока беременности женщина подвержена высокому риску инфицирования или обострения хронических заболеваний (цистит, цервицит, эндометрит и другие). Риск связан с тем, что в период беременности организм матери заметно истощается, и иммунные механизмы ослабевают, что даёт отличную почву для размножения бактерий.
Вульвит – хоть и не смертельное заболевание, но при запущенности процесса, неправильном и неадекватном лечении (необходимо проводить антибактериальное лечение мазью, назначать противогрибковые препараты и т.д.), переходе острого вульвита в хронический могут появляться самые различные осложнения.
Вульвиты, наблюдаемые у девочек в возрасте до полового созревания, наиболее часто осложняются появлением так называемых синехий, или спаек. Синехии представляют собой спаечный процесс (грубо говоря – сращения) между двумя малыми половыми губами, а также возможно сращение больших половых губ с малыми. Если вовремя не обнаружить сращения или не заметить вульвит у грудничка или ребенка до полового созревания, это может быть чревато нарушением детородной функции будущей матери вплоть до бесплодия. Вульвит у грудничка, кроме инфекционных и травматических факторов, чаще всего обусловлен анатомо-физиологическими особенностями женских половых органов: раскрытие больших половых губ довольно широкое, pH среды во влагалище высокая, что снижает защитный барьер и способствует тому же инфицированию. В результате вагинита воспалительный процесс из слизистой влагалища может распространиться на наружные половые органы, и у грудничка возникает вульвит.
Синехии представляют собой спаечный процесс (грубо говоря – сращения) между двумя малыми половыми губами, а также возможно сращение больших половых губ с малыми. Если вовремя не обнаружить сращения или не заметить вульвит у грудничка или ребенка до полового созревания, это может быть чревато нарушением детородной функции будущей матери вплоть до бесплодия. Вульвит у грудничка, кроме инфекционных и травматических факторов, чаще всего обусловлен анатомо-физиологическими особенностями женских половых органов: раскрытие больших половых губ довольно широкое, pH среды во влагалище высокая, что снижает защитный барьер и способствует тому же инфицированию. В результате вагинита воспалительный процесс из слизистой влагалища может распространиться на наружные половые органы, и у грудничка возникает вульвит.
Кроме этого, при отсутствии лечения или неправильно подобранной терапии может развиваться гнойный вульвит, который будет давать клиническую картину интоксикации, увеличения размеров наружных половых органов, появления гнойных очагов (при сильном прогрессировании).
Также при наличии у женщин эндокринных нарушений или заболеваний, имеющемся дисбактериозе вульвит может осложняться кандидозным уретритом, острым и хроническим циститом, эндометритом и цервицитом. Недолеченность этих заболеваний может создавать «порочный» круг, когда инфекция из наружных половых органов приводит к воспалению, например, мочевого пузыря (цистит), а цистит, в свою очередь, провоцирует повторное заражению вульвитом.
При обнаружении клинической картины и симптомов вульвита необходимо первым делом обратиться в женскую консультацию по месту жительства и записаться на приём к врачу-гинекологу, который сможет провести диагностику вульвита и назначить необходимое лечение. При наличии синехий может быть показано хирургическое лечение, которое также будет рекомендовано участковым гинекологом, поэтому нет необходимости сразу же идти к гинекологу-хирургу.
В некоторой литературе можно встретить информацию, когда термин вульвит используется при описании инфекции, наблюдаемой у мужчин. На самом же деле в этом случае речь идет о кандидозе. Механизм появления кандидоза связан с половой жизнью мужчины, когда у его партнёрши имеется кандидозный (грибковый) вульвит или кандидозный вагинит (в некоторых источниках можно встретить название «супружеская (семейная) молочница»). Во время полового акта кандиды могут попадать на половой член вызывая тем самым кандидоз полового члена. Очень часто это заболевание возникает в тех парах, где не используются контрацептивы (презервативы) или после анального секса грибы могут переноситься половым членом во влагалище женщины с последующим разрастанием и заражением обоих партнёров. Поэтому на вопрос, передаётся ли вульвит мужчине, можно однозначно ответить: именно вульвит не передаётся, а вот кандидоз при заболеваниях у женщины возникнуть может.
На самом же деле в этом случае речь идет о кандидозе. Механизм появления кандидоза связан с половой жизнью мужчины, когда у его партнёрши имеется кандидозный (грибковый) вульвит или кандидозный вагинит (в некоторых источниках можно встретить название «супружеская (семейная) молочница»). Во время полового акта кандиды могут попадать на половой член вызывая тем самым кандидоз полового члена. Очень часто это заболевание возникает в тех парах, где не используются контрацептивы (презервативы) или после анального секса грибы могут переноситься половым членом во влагалище женщины с последующим разрастанием и заражением обоих партнёров. Поэтому на вопрос, передаётся ли вульвит мужчине, можно однозначно ответить: именно вульвит не передаётся, а вот кандидоз при заболеваниях у женщины возникнуть может.
Фото: sisquochealthcare.com
Возникший зуд и жжение половых органов, является первым звоночком заболевания. Далее болезненные ощущения усугубляются при ходьбе, соприкосновения гениталий с нижним бельём. При мочеиспускании боль усиливается от раздражающего действия мочи. Сексуальные сношения не доставляют удовольствия, скорее, напротив, ведут к дискомфортным ощущениям.
При мочеиспускании боль усиливается от раздражающего действия мочи. Сексуальные сношения не доставляют удовольствия, скорее, напротив, ведут к дискомфортным ощущениям.
Наблюдается покраснение, отёчность внешних половых органов, возможно эрозирование слизистой вследствие заболевания. Слизистая малых губ имеет зернистую структурную поверхность. Зуд и жжение сопровождаются выделениями из половых путей различного характера, возможны гнойные налёты. Заболевание протекает с увеличением паховых лимфоузлов, сопровождаемых их болезненной чувствительностью, возможно повышение температуры, общее недомогание.
Ни в коем случае нельзя расчёсывать зудящие участки, так как это ведёт к дополнительному травмированию нежной кожи вульвы, способствует распространению инфекции.
Тяжёлая форма протекания вульвита, захватывает анальное отверстие, паховые складки.
Чтобы облегчить неприятные ощущения, рекомендуется принять тёплую ванну с отваром трав, обладающим подсушивающим действием. Важный момент!!! Влажная среда, является благоприятной средой для распространения инфекции. Необходимо соблюдать все описанные условия гигиены. После водных процедур, следует аккуратно промокнуть половые органы, ни в коем случае не растирать. В качестве подсушивающего действия рекомендовано использовать присыпки.
Важный момент!!! Влажная среда, является благоприятной средой для распространения инфекции. Необходимо соблюдать все описанные условия гигиены. После водных процедур, следует аккуратно промокнуть половые органы, ни в коем случае не растирать. В качестве подсушивающего действия рекомендовано использовать присыпки.
Ещё одно золотое правило, удаление влаги производить спереди назад, и так же проводить водные процедуры.
Симптоматика протекания вульвита у детей не отличается от симптомов протекания у взрослых. Острое течение заболевания у девочек в раннем возрасте может являться причиной сращения малых и больших половых губ.
При появлении признаков вульвита, необходимо без промедлений обратиться к врачу во избежание осложнений, распространения инфекции на влагалище и внутренние половые органы.
При хроническом вульвите (как правило – непролеченная острая форма) указанные симптомы имеют вялотекущий характер, однако, они усиливаются при обострении болезни.
По этиологии образования различают первичный и вторичный вульвит.
Первичный вульвит возникает при несоблюдении гигиены, наличии мочеполовых свищей, недержания мочи, опрелостей при ожирении. Симптомы Вульвита возникают при заболеваниях эндокринной системы, злокачественных опухолях, воздействии химических, термических и механических факторов.
Химические факторы воздействуют из-за наличия агрессивной среды в субстанциях, содержащихся в средствах для ухода – ароматизированная туалетная бумага, мыло.
Термические – при воздействии повышенных температур на слизистую внешних половых органов (принятие горячих ванн).
Механические воздействия могут стать результатом травмирования, езды на велосипеде.
А у детей первичные признаки вульвита могут появиться за счет склонности к диатезу или инфицирования гельминтами (острицами).
Причины вторичного вульвита: инфицирование микроорганизмами, передающимися половым путём, активно размножающаяся условно-патогенная флора, возникающая при сбое защитных функций организма.
По клинической картине течения заболевания различают острую и хроническую форму. При хроническом заболевании признаки вульвита появляются периодически, при обострениях.
Под симптомами вульвита могут маскироваться иные заболевания. Зуд, сопровождаемый расчёсами, может быть проявлением чесотки, педикулёза, псориаза, дермитов различной природы. Предраковые формы заболевания, рак вульвы, могут иметь сходные показатели протекания. Если заболевание длительно не поддаётся лечению, или поставленный диагноз вызывает сомнения, врач обязан провести биопсию для опровержения или подтверждения установленного диагноза. Диагностика заболевания может оказаться весьма сложной и продолжительной в связи с наличием множества факторов, провоцирующих заболевание. Возможно, кроме необходимого наблюдения у врача-гинеколога, понадобятся консультации других специалистов: терапевта, дерматовенеролога.
При появлении признаков вульвита обратитесь немедленно к врачу-гинекологу для проведения лабораторных, клинических испытаний, необходимых для диагностики, способствующей эффективному выявлению возбудителя или определению сопутствующего го заболевания, что позволит избежать осложнений.
Осложнениями вульвита являются образование кандиллом, рубцовых изменений.
Фото: pinterest.com.mx
Диагностировать самостоятельно такую сложную и серьёзную болезнь как вульвит будет довольно проблематично для любой девушки или женщины. Если у вас возникают какие-либо сомнения по поводу внешнего вида ваших наружных половых органов или имеются неприятные ощущения внутри и на поверхности, незамедлительно обратитесь к гинекологу. Только он сможет провести качественную диагностику и назначить необходимое лечение. Для этого необходимо сдать многочисленные анализы, среди которых:
Особенно важен при вульвите анализ мочи, так как малейшие отклонения в его результатах смогут помочь в точном диагностировании заболеваний мочеполовой системы. Гинекологов при диагностировании больше всего интересует количество эритроцитов, обнаруженных в моче. Эритроциты – это клетки, являющиеся основой крови человека, которые содержат гемоглобин и осуществляют перенос кислорода по организму и вывод из него углекислого газа. У любого здорового человека вместе с мочой выходит приблизительно два миллиона эритроцитов, но в осадке, который и анализируется врачами, их намного меньше. При вульвите эритроциты в моче будут превышать нормальные значения, что говорит о явном инфекционном заболевании внутренних половых органов и мочевыводящих путей. В этом случае речь идёт о гематурии или крови в моче. Цвет мочи может изменяться до красного, либо оставаться без существенных изменений.
Фото: gynodek. com
com
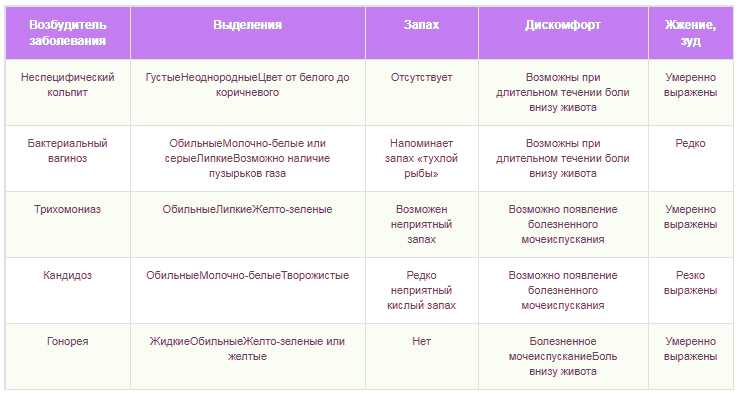
Чаще всего вульвит сопровождается вагинитом – воспалением влагалища. Заболевание могут вызывать различные бактерии (гноеродная, кишечная палочка), дрожжеподобные грибки и гельминты.
Лечение основывается на том, чтобы устранить причины возникновения болезни. В осложненном периоде требуется соблюдать постельный режим, воздержаться от половой жизни.
Лечение заболевания назначается индивидуально для каждой пациентки. Необходимо регулярно промывать половые органы 3 р. в день настойками из лекарственных растений, раствором перманганата калия, 2%-ой борной кислоты, мрамистина, диоксидина, хлоргексидина.
Также назначают антибактериальные средства, которые наносят на органы (крем макмирор, вагицин), свечи вводят во влагалище (полижинакс, тержинан, гиналгин).
Лечение выполняется до полного исчезновения заболевания. В сочетании с данными препаратами также применяют витамин А, который обеспечивает защиту эпителия, витамины С, Е для повышения иммунитета организма. Также применяют облепиховое масло, масло шиповника, солкосерил, которые обеспечивают восстановление организма, во время осложнения.
Чтобы снять зуд малых губ, применяется анестезиновая мазь, внутрь принимают антигистаминные (тавегил, супрастин). При возникновении атрофического вульвита и вагинита, которые могут встречаться в период постменопаузы, принимают гормоны (эстрогены) для местного, а в некоторых случаях для регулярного применения. При образовании специфического вульвита врач назначает специальное лечение.
Следует устранить основные причины, которые приводят к образованию вульвита.
При правильном диагнозе заболевания и своевременном лечении вульвагинит поддается излечению и может проходить без следа. Если врач поставил диагноз острый вульвит, то следует использовать сухие стерильные прокладки, регулярные спринцевания отваром ромашки, тампоны с синтомицином, свечи. Если отмечается наличие зуда, у девочек применяются мази, присыпки. Прикладывание холода помогает устранить боль. Также назначаются ванны с перманганатом калия, нитратом серебра, протарголом, спринцевания раствором молочной кислоты.
На сегодняшний день существуют различные новейшие клинические методы лечения: магнитофорез, лазерофорез, ультрафонофорез.
Без соответствующего лечения вульвит может перейти в хроническую стадию, в данном случае его характер может быть осложненным. Острый вульвит, который был перенесен в младенческом возрасте, может стать причиной срастания половых губ у девочки. Одним из частых факторов образования острого вульвита являются: стафилококк, энтерококк, кишечная, дифтерийная палочка, гонококк.
Если ставится диагноз острый вульвит, то лечение назначается с учетом характера заболевания. Если причиной возникновения болезни являются аллергические реакции организма, назначаются десенсибилизирующиеся препараты. В данном случае нужно соблюдать диету. Вульвит у женщин, вызванный такими инфекциями, как: хламидии, гонококки, трихомонады, грибковая флора и другими заболеваниями требует специальной терапии.
Причина возникновения вульвита характеризует ход болезни.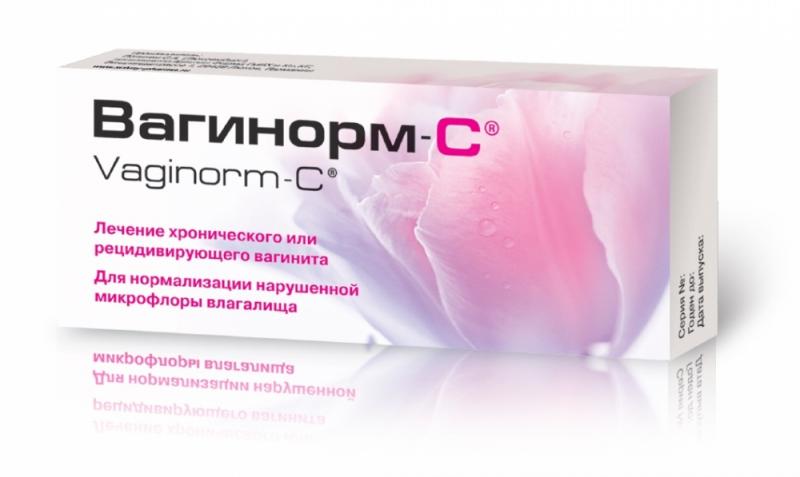 Воспаление при первичном вульвите может быть вызвано ожирением, наличием опрелости на половых органах, циститом, заражением гельминтами, заболеваниями желез. При диагнозе вульвит, лечение назначает врач после осмотра пациентки.
Воспаление при первичном вульвите может быть вызвано ожирением, наличием опрелости на половых органах, циститом, заражением гельминтами, заболеваниями желез. При диагнозе вульвит, лечение назначает врач после осмотра пациентки.
Лечение вульвита при беременности следует проводить под наблюдением врача и после исследования мазка. Беременной женщине рекомендуется пить лекарственные препараты в сочетании с оздоровительными методами, которые направлены на повышение иммунитета. Невылеченный вульвит может вызвать заражение ребенка кокками в процессе родов. Сложное протекание болезни требует лечения антибактериальными и противогрибковыми лекарственными средствами.
Профилактика вульвита проводится с использованием отвароа из лекарственных растений, также необходимо соблюдать ежедневную гигиену половых органов с использованием для этого специальных средств.
Лечение вульвита мазями является наиболее эффективным в сочетании с медикаментозным лечением. Лечение мазью можно проводить также, если существует кандидозный и атрофический вульвит, при этом применяются такие препараты, как: вокадин, бетадин, мирамистин, цитеалом, инстиллагель.
Лечение мазью можно проводить также, если существует кандидозный и атрофический вульвит, при этом применяются такие препараты, как: вокадин, бетадин, мирамистин, цитеалом, инстиллагель.
Фото: levinassociates.com
В терапии воспалительного процесса важно не только убрать симптомы, но и воздействовать на причину, вызвавшую его. Ведь если не исключить источник заболевания – то и не вылечить вульвит. Поэтому, если диагностирован вульвит, препарат или методы для лечения основной причины, явившейся источником самого воспаления вульвы, также нужно подобрать с врачом. Зачастую источником воспалений вульвы становятся половые инфекции, поэтому нужно начинать лечение именно с них. Требуется провести обязательное лечение подобных инфекций, иначе воспаление вульвы не удастся остановить.
Первым делом женщине рекомендуется воздержаться от половой жизни на время лечения, также стоит снизить воздействие раздражающих факторов.
Препараты в лечении проблемы подразделяются на:
Мази, свечи, кремы – средства наружного применения. Ими смазывают очаги поражения, а свечи вставляют во влагалище. К пероральным препаратам в лечении вульвита относят антибиотики и антигистаминные средства, а также противоинфекционные таблетки.
Ими смазывают очаги поражения, а свечи вставляют во влагалище. К пероральным препаратам в лечении вульвита относят антибиотики и антигистаминные средства, а также противоинфекционные таблетки.
Применяются: как домашние средства лечения, так и лекарственные препараты. Народная медицина также предлагает множество средств, но в любом случае применять их стоит после консультации с гинекологом.
Из мер, предпринимаемых в первую очередь, врачи рекомендуют делать лечебные ванночки, спринцевания и обмывания из отваров трав с дезинфицирующими и антибактериальными свойствами (ромашка, зверобой, шалфей, календула).
Кроме трав можно использовать лекарственное средство мирамистин. Вульвит (как воспалительный процесс, вызванный болезнетворными микроорганизмами) может быть локализован с его помощью. Раствор, обладающий такими же сильными антисептическими свойствами – хлоргексидин. Области, пораженные вульвитом, требуется обеззараживать, чтобы не давать размножаться бактериям. Подобные средства важны в терапии заболевания и дезинфекции и оказывают фунгицидное действие, снимая воспаление и ускоряя регенерацию тканей.
Первый лекарственный препарат, который обычно назначается пациенткам при интенсивном зуде (чаще всего наблюдается, когда диагностируется тяжелый вульвит) – гидрокортизоновая мазь с пониженным содержанием действующего вещества. Она поможет справиться с зудом и воспалением, снимает отечность. Нельзя применять мазь при беременности и кормлении, с осторожностью – при сахарном диабете и туберкулезе.
Еще одно средство от зуда – анестезиновая мазь, принцип воздействия которой очевиден из названия.
В целом же препараты от вульвита весьма многочисленны, и кроме мазей, применяются также свечи с антибактериальным воздействием, которые производятся на основе клотримазола, пимафуцина, а также овестина и других подобных лекарств. Они вводятся во влагалище обычно на ночь на протяжении 7-10 дней. Такого лечения бывает достаточно при легкой степени заболевания.
Чтобы лечить вульвит, непосредственно на область воспаления наносят левомеколь – препарат, оказывающий противомикробное и противовоспалительное действие.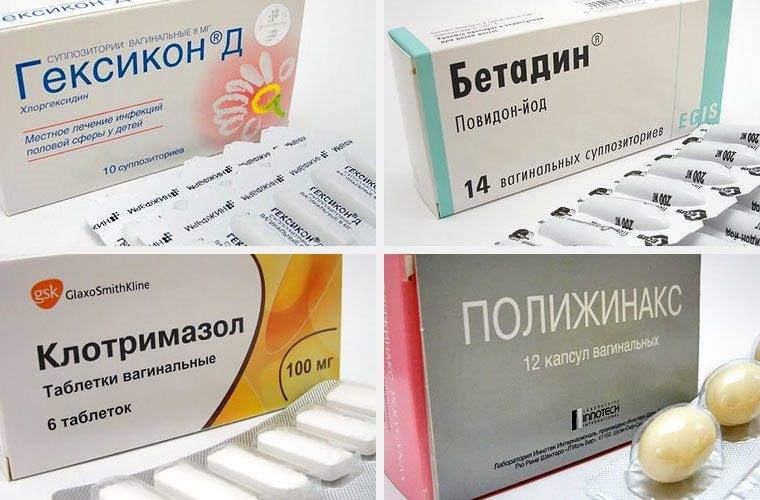 Левомиколь при вульвите воздействует на большинство патогенных микроорганизмов.
Левомиколь при вульвите воздействует на большинство патогенных микроорганизмов.
Среди средств, применяемых для местного воздействия, стоит также упомянуть синтомициновую мазь. Она может применяться для обработки вульвы и подавляет патогенные микробы. Мазь применяют чаще у детей, как наиболее безопасное вещество.
Кремы для лечения вульвита (пимафуцин, клотримазол, макмиррор и другие) призваны воздействовать на очаг воспаления антибактериально. Очень широкий спектр воздействия на проблему имеет клотримазол (вульвит, молочница, трихомониаз – все эти проблемы поддаются лечению данным вагинальным кремом, который наносят на пораженные места 2-3 раза в день, легко втирая).
Крем или мазь бепантен способствует заживлению язв и ран, эпителизации и регенерации кожи, в нем содержится дексапантенол. Это, пожалуй, один из самых безвредных препаратов, который может применяться как у детей, так и у взрослых.
Стимулирует заживление тканей и метилурацил. Вульвит совпровождается изъязвлениями и нарушениями целостности кожи и слизистых, поэтому применение таких средств очень важно для быстрой эпителизации.
Антибиотики при вульвите назначают крайне редко, но если причиной явилось инфекционное заболевание типа гонореи или трихомониазы, то без них обойтись нельзя. Применяют и пероральные таблетки. Вульвит, вызываемый половыми инфекциями, иногда лечат такими антибиотиками как цефтриаксон (если в мазке обнаруживают гонококки), метронидазол (при наличии трихомонад) и другими – это на усмотрение врача.
Кроме перечисленных выше препаратов при вульвите, вызванном грибками рода Кандида, часто перорально используется флуконазол. Это средство принимают обычно однократно в количестве 150 мг. При хронической форме заболевания его применяют дольше: на первый, третий и седьмой день.
Важным элементом в комплексном подходе к лечению воспаления являются витамины, особенно, группы В (тиамина хлорид, рибофлавин), аевит, витамин С.
Антибиотики нередко провоцируют вульвит, но они же зачастую играют важную роль и в лечении заболевания. Однако после перорального приема антибиотиков может развиться дисбакетриоз кишечника, так как страдает и полезная микрофлора в организме. Лактоцилы и бифидобактерии погибают при терапии антибиотиками. А эти микроорганизмы приносят огромную пользу человеку. Они уничтожают болезнетворные бактерии и отвечают за иммунитет. В этом случае следует восстанавливать микрофлору. Для этого широко используют пребиотики и пробиотики, содержащие бифидо и лактобактерии.
Лактоцилы и бифидобактерии погибают при терапии антибиотиками. А эти микроорганизмы приносят огромную пользу человеку. Они уничтожают болезнетворные бактерии и отвечают за иммунитет. В этом случае следует восстанавливать микрофлору. Для этого широко используют пребиотики и пробиотики, содержащие бифидо и лактобактерии.
Как видите, спектр препаратов, применяемых для лечения вульвита, очень обширен. Но чтобы правильно лечить заболевание в любом случае требуется обратиться к специалисту. Ни в коем случае не следует заниматься самолечением и затягивать процесс, тогда велика вероятность, что удастся избежать различных осложнений, таких как спайки, распространение инфекций на кишечник, матку и яичники. Только комплексный и грамотный подход к лечению принесет желаемые результаты.
Фото: odkrywamyzakryte.com
Вульвит можно лечить как медикаментозно, так и при помощи народных способов. Лекарственные растения быстро и эффективно помогут справиться с этим заболеванием, которое не имеет возрастных ограничений, в результате чего болеть могут как маленькие дети, так и пожилые люди.
Лечение этого недуга проводится внутренне и наружно.
 Белую акацию можно употреблять по-разному:
Белую акацию можно употреблять по-разному:  Процедура повторяется в течение полутора недель. Чтобы было сильнее действие, делайте из этого растения не только спринцевания, но и пейте настой.
Процедура повторяется в течение полутора недель. Чтобы было сильнее действие, делайте из этого растения не только спринцевания, но и пейте настой.При вульвите, особенно деткам, делают ванночки. Самым актуальным растением, из которого они делаются, считается ромашка: 1ч. л. на стакан кипятка. Ромашка при вульвите успокаивает и обеззараживает пораженную кожу.
Также хорошим целебным эффектом обладает перманганат калия. Он готовится таким же способом, как и предыдущий рецепт. Перманганат калия обладает отличными обеззараживающими свойствами.
Такие несложные методы позволят быстро избавиться от зуда и жжения. Этой проблеме достаточно уделить всего 15 минут в день, чтобы она вас начала меньше беспокоить.
Но помните: народные средства лишь нейтрализуют симптомы, а не полностью излечивают. Если даже симптомы прошли, и болезнь никак себя не проявляет, это не значит, что она ушла. Необходимо очень строго следить за дальнейшими изменениями, иначе есть риск, что заболевание перерастет в хроническое состояние. Кроме того, если вас мучают симптомы, то возможно пора отказаться от острых продуктов и блюд и понизить потребление в пищу соли. А также следует соблюдать все правила гигиены и регулярно проводить профилактические процедуры. Неплохим приобретением в дальнейшем станет гель для интимной гигиены, который защитит кожу и поможет в профилактике от этого недуга.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.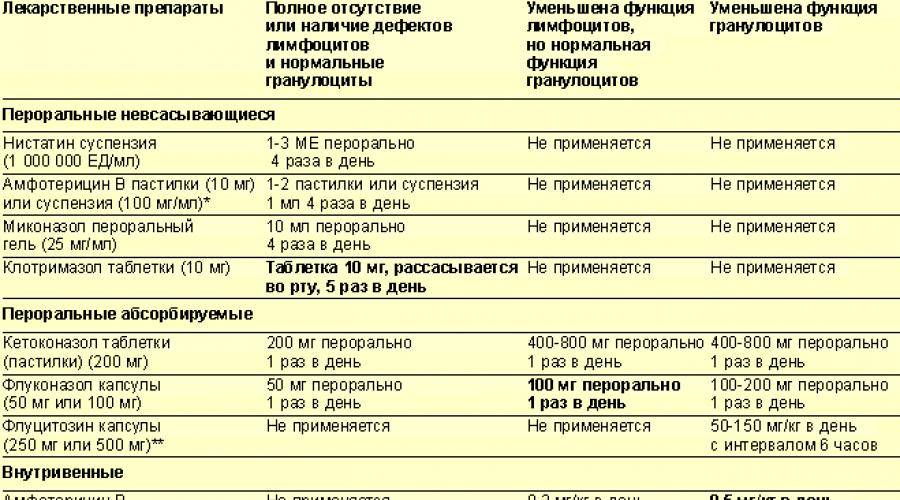
{{if type === 'partner-stocks'}}
{{/if}}
{{/if}} {{each list}}${this} {{if isGorzdrav}}
Удалить
{{/if}}
{{/each}} {{/if}} Поиск по лекарствам, болезням, веществу: ДЕРМАКОСМЕТИКА, SOLGAR, R.O.C.S., Бифиформ,Главная
Статьи
Что такое вульвит: симптомы и лечение
На состояние женского здоровья влияют гормональный фон, баланс микрофлоры, иммунный статус, уровень сенсибилизации. Это список только внутренних факторов, а еще есть масса внешних — от качества нижнего белья до специфики интимных отношений. Неудивительно, что половая система женщин очень уязвима. Гинекологическим заболеваниям подвержены все возрастные категории, начиная с рождения и до глубокой старости.
Это список только внутренних факторов, а еще есть масса внешних — от качества нижнего белья до специфики интимных отношений. Неудивительно, что половая система женщин очень уязвима. Гинекологическим заболеваниям подвержены все возрастные категории, начиная с рождения и до глубокой старости.
Вагинит, вульвит, вульвовагинит — родственные воспалительные болезни, поражающие слизистую нижних половых путей. При вульвите воспаляется область вульвы (гениталий), при вагините — влагалище, при вульвовагините — одновременно обе зоны. Изолированный вульвит, как правило, диагностируют у девочек 3-7 лет и женщин, миновавших период менопаузы. В фертильном возрасте, во время климакса чаще встречается комбинированное воспаление. О причинах, симптомах, методах лечения, профилактики заболеваний расскажем в статье.
Слизистая вульвы и влагалища — многослойный эпителий, который отличается высокой чувствительностью. Патогенез вагинита, вульвита, вульвовагинита связан с ответной воспалительной реакцией на нарушение целостности эпителиальных клеток.
Причины:
• Физические — перегревание или переохлаждение тканей, повышенная влажность, лучевая терапия.
• Гигиенические — игнорирование правил интимной гигиены, несвоевременная замена прокладок, тампонов.
• Химические — некорректное применение лекарственных препаратов местного действия, гигиенических средств, содержащих агрессивные химические компоненты.
• Механические. Воспаление вызывают неудобные прокладки, систематический контакт гениталий с синтетическими тканями, тесное белье, травмы половых органов, инородные предметы, случайно или специально оказавшиеся во влагалище, неаккуратное применение бритвенного станка.
• Инфекционные. Вульвит становится результатом заражения ИППП, стафилококковой инфекцией, дисбаланса влагалищного биоценоза. Микрофлора на 95% состоит из полезных бифидобактерий и лактобактерий, которые синтезируют молочную кислоту. Оставшиеся 5% — условно-патогенные микроорганизмы, потенциальные возбудители генитальных заболеваний. Соотношение микроорганизмов 95:5 обеспечивает постоянный уровень pH.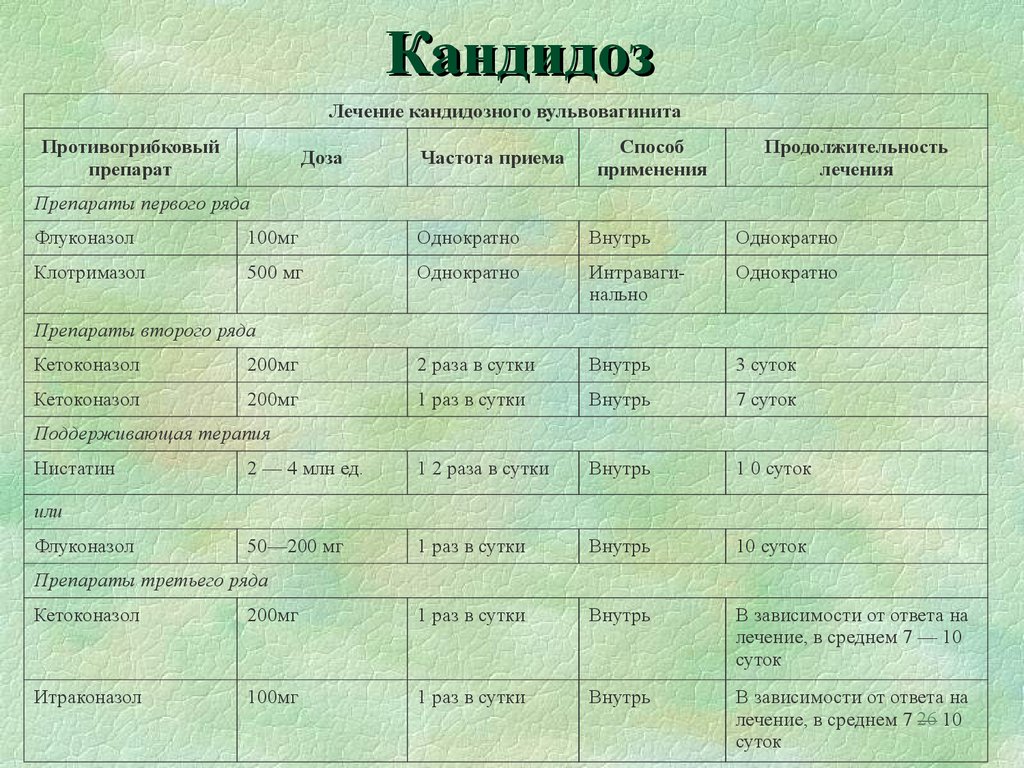 При изменении соотношения бактерий развивается инфекционно-воспалительный процесс. Нарушение биоценоза вызывают снижение иммунитета, изменение гормонального фона, длительный прием антибиотиков, частые спринцевания, использование агрессивных средств вместо мыла для интимной гигиены.
При изменении соотношения бактерий развивается инфекционно-воспалительный процесс. Нарушение биоценоза вызывают снижение иммунитета, изменение гормонального фона, длительный прием антибиотиков, частые спринцевания, использование агрессивных средств вместо мыла для интимной гигиены.
• Биологические. Обусловлены сенсибилизацией к тем или иным раздражителям, авитаминозом, обменными и гормональными нарушениями, хроническими гинекологическими болезнями (сальпингоофорит, эндометрит). Вульвовагинит нередко сопровождают сахарный диабет, ожирение, заболевания ЖКТ, глистные инвазии. У девочек, женщин в возрасте воспаление развивается из-за отсутствия или дефицита гормонов, обеспечивающих защиту слизистой. В пубертатный, перинатальный периоды вульвит связан с изменением рН влагалища на фоне смены гормонального статуса.
Среди условно-патогенных возбудителей вульвовагинитов у женщин фертильного возраста преобладают гарднереллы, грибки (молочница), микоплазмы. Виновниками венерических инфекций чаще становятся гонококки, хламидии, трихомонады.
Лабораторное определение клинических симптомов, лечение вульвита лучше доверить гинекологу. Если воспаление не лечить, оно перейдет в хроническую форму, угрожающую фригидностью, выкидышами, образованием синехий (слипание гениталий).
По характеру течения воспалительный процесс может быть:
• острым — длительностью до 60 дней;
• хроническим — >2 месяцев;
• рецидивирующим — с частотой обострений ⩾4 раз в год;
• персистирующим — незначительные проявления.
Воспаление слизистой оболочки влагалища классифицируют по причине возникновения:
• Первичное неинфекционное. Развивается по вине физических, химических, гигиенических или механических факторов.
• Вторичное неинфекционное. Возникает на фоне биологических нарушений — дисметаболический, аллергический или дисгормональный вульвовагинит.
• Вторичное специфическое инфекционное. Спровоцировано венерическими болезнями.
• Вторичное неспецифическое инфекционное. Вызвано внутренней инфекцией или нарушением биоценоза (стафилококковый, микоплазменный, кандидозный вульвит и т.д.).
Вызвано внутренней инфекцией или нарушением биоценоза (стафилококковый, микоплазменный, кандидозный вульвит и т.д.).
Нередко встречаются воспаления смешанной этиологии. Например, если нарушение микрофлоры вызвано гормональной перестройкой или неправильной интимной гигиеной.
Симптомы вагинита, вульвита, вульвовагинита практически идентичны. Они могут проявляться чуть слабее или интенсивнее в зависимости от локализации воспалительного процесса (вульвы или влагалища).
К основным признакам относят:
• отек, покраснение, шероховатость слизистой;
• диспареуния — боль в области гениталий во время и после интимной близости;
• локальная гипертермия;
• зуд, жжение, как следствие — расчесы, язвочки;
• лейкорея — специфические выделения.
Из-за особенностей строения женских половых органов воспаление быстро распространяется на мочеиспускательный канал. Развивается поллакиурия (частое мочеиспускание), сопровождаемая жжением, резью. При инфекционной этиологии вульвовагинита, в зависимости от возбудителя, выделения могут быть мутными, слизистыми, желтовато-серыми, пастообразными, творожистыми.
При инфекционной этиологии вульвовагинита, в зависимости от возбудителя, выделения могут быть мутными, слизистыми, желтовато-серыми, пастообразными, творожистыми.
В комплексную диагностику входят такие мероприятия:
• Осмотр на гинекологическом кресле. Визуальная оценка внешнего состояния слизистой, бимануальное обследование (девочкам не проводят), забор биоматериала (мазка) из уретры, заднего свода влагалища, цервикального канала.
• Микроскопия мазка. Позволяет установить активность условно-патогенных бактерий на фоне резкого снижения лактобактерий (менее 30%).
• Бакпосев мазка для выявления возбудителя инфекции. На его основе проводят антибиотикограмму — определение резистентности микробов к антибиотикам разных групп.
При неясной инфекционной этиологии возможно исследование мазка методом ПЦР. Девочкам дополнительно назначают анализ кала на яйца глистов.
Тактика зависит от причины болезни. Для снятия зуда, жжения, отечности во всех случаях эффективно работают антисептики для орошения слизистой.
Неинфекционные вагиниты, вульвиты, вульвовагиниты поддаются лечению противовоспалительными препаратами местного действия.
При неспецифическом инфекционном воспалении назначают гели, свечи, спреи для восстановления микрофлоры. Их включают в комплексную терапию дисметаболического, дигормонального вагинита.
Если причиной вульвита стал кандидоз, применяют средства от молочницы с антифунгицидным действием — одновременно в суппозиториях и таблетках для усиления и ускорения эффекта.
Когда воспалительный процесс спровоцирован венерическим заболеванием, препарат подбирают исходя из особенностей возбудителя инфекции. В большинстве случаев это антибиотики группы тетрациклинов, макролидов, цефалоспоринов III и IV поколений. При обнаружении трихомонад используют противопротозойные свечи для уничтожения паразитов на основе метронидазола.
Вульвовагинит аллергической этиологии лечат таблетированными антигистаминами, противоаллергическими средствами для наружного применения.
Вспомогательную часть терапии составляют:
• Процедуры местного действия — физиотерапия, лечебные ванночки, влагалищная озонотерапия — спринцевание озонированным раствором, проводимое под давлением.
• Коррекция питания. В период лечения из меню исключают продукты, влияющие на состав микрофлоры (копчености, острые приправы, соусы, алкогольные напитки).
• Витамины для женщин.
Критерием выздоровления служит не только исчезновение симптомов, но и отрицательные показатели возбудителей в биоматериале. Контрольный забор мазка выполняется через 2-3 недели.
Превентивные меры направлены на сохранение женского здоровья. Гинекологи рекомендуют:
• придерживаться правил ежедневной интимной гигиены, применять специальные средства, которые помогают сохранять pH влагалища;
• не принимать антибиотики без назначения врача;
• постоянно носить удобное белье из мягкого трикотажа;
• использовать барьерную контрацепцию (презервативы).
В любом возрасте важно регулярно проходить профилактические гинекологические осмотры.
Большинство случаев вызваны кандидозом или бактериальным вагинозом.
Вульвовагинальный кандидоз обычно вызывается Candida albicans , который является частью нормального вагинального микробиома женщин репродуктивного возраста. Для этого грибка требуется эстрогенизированный вагинальный эпителий, поэтому он редко является причиной симптомов у женщин в постменопаузе, если только они не проходят заместительную гормональную терапию или у девочек препубертатного возраста.
Факторы риска инфекции включают диабет, беременность, недавний прием антибиотиков и длительный прием кортикостероидов. Женщины с ослабленным иммунитетом также находятся в группе риска.
Обычными симптомами являются зуд с выделениями или без них, которые классически описываются как густые и белые. Другие симптомы включают дизурию и диспареунию.
При осмотре обычно выявляют эритему и отек вульвы, иногда с расщеплениями или трещинами. Густые выделения обычно присутствуют вокруг входа и во влагалище.
Диагноз кандидоза подтверждается микроскопией и посевом высокого вагинального мазка. Присутствие почкующихся дрожжей или гиф при микроскопии является диагностическим.
Присутствие почкующихся дрожжей или гиф при микроскопии является диагностическим.
Отрицательный результат микроскопии, но положительный результат посева не является окончательным диагнозом кандидоза. Это связано с тем, что у 10–20% бессимптомных женщин культура будет положительной. Если симптомы сильно наводят на мысль о кандидозе, то положительный посев может указывать на инфекцию.
Кандидоз можно лечить противогрибковыми препаратами, которые вводятся интравагинально или перорально. 2 Доступны безрецептурные препараты, включая комбинации, содержащие разовую дозу перорального флуконазола 150 мг и азольный крем для наружного применения.
Для лечения эпизодического вагинального кандидоза все схемы эффективны как минимум на 80% в отношении клинических и микологических исходов. Рекомендации по лечению различаются на международном уровне. В британских рекомендациях флюконазол 150 мг однократно и клотримазол 500 мг крема или пессария указаны в качестве первой линии, в то время как в австралийских рекомендациях рекомендуется вагинальный клотримазол. Стоимость и предпочтения пациента 3 обычно определяют выбор лечения. Местное лечение, как правило, дешевле.
Стоимость и предпочтения пациента 3 обычно определяют выбор лечения. Местное лечение, как правило, дешевле.
Варианты интравагинального лечения:
Клотримазол и нистатин можно применять при беременности (категория А). Рецидивы и неадекватное разрешение симптомов чаще встречаются при краткосрочном лечении.
Пероральное лечение:
Если вульвальные симптомы особенно серьезны, то в первые несколько дней можно применять наружно два раза в день комбинированный крем гидрокортизона 1% с клотримазолом.
Рецидивирующий кандидозный вульвовагинит определяется как минимум четыре микробиологически подтвержденных инфекции в год. Это может быть трудно доказать, так как многие женщины диагностируют и лечат сами, а многие врачи не проводят осмотр или исследование для подтверждения диагноза. 4 Любые повторяющиеся симптомы вульвы требуют осмотра и обследования.
Неясно, почему около 5% женщин подвержены рецидивирующему вульвовагинальному кандидозу. Следует исключить сахарный диабет и другие причины иммуносупрессии.
Лечить рецидивирующую инфекцию с помощью супрессивного флуконазола с начальным интравагинальным введением клотримазола или нистатина или без них. Существует множество схем флуконазола, используемых во всем мире для лечения рецидивирующего кандидозного вульвовагинита. Обычно доза флуконазола составляет 150 мг в неделю в течение 2–3 месяцев (некоторые группы рекомендуют до шести месяцев), снижая дозу до двух недель в течение двух месяцев, а затем ежемесячно в течение двух месяцев. Возможно, потребуется возобновить еженедельный режим на более длительный срок, если возникнет рецидив во время снижения дозы.
Возможно, потребуется возобновить еженедельный режим на более длительный срок, если возникнет рецидив во время снижения дозы.
Non-albicans виды во влагалище часто протекают бессимптомно, и по этой причине врач должен позаботиться об исключении других причин симптомов, например экземы, прежде чем рекомендовать лечение.
Наиболее распространенной формой инфекции, не связанной с albicans, является Candida glabrata . Резистентность к азолу является распространенным явлением.
Варианты интравагинального лечения:
При рецидивах могут потребоваться более длительные курсы лечения, а затем поддерживающая терапия два раза в неделю в течение трех месяцев.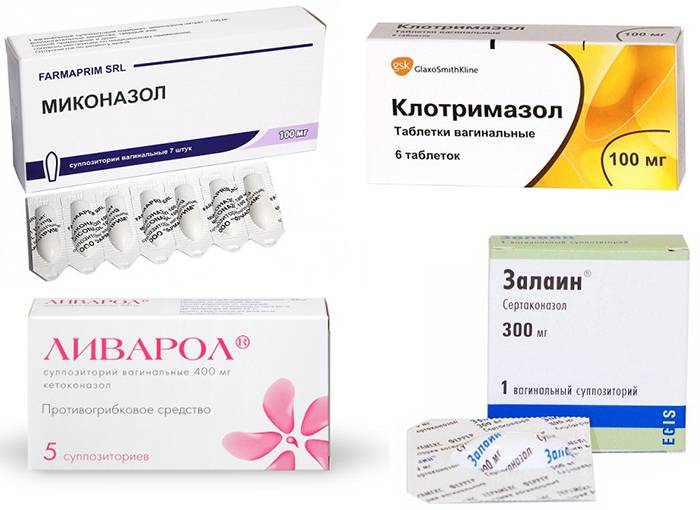
Бактериальный вагиноз обычно проявляется зловонными (часто рыбными) выделениями из влагалища. Запах более выражен после полового акта. Дискомфорт умеренный или отсутствует. Факторы риска включают новых сексуальных партнеров и спринцевание влагалища. Бактериальный вагиноз чаще встречается у женщин, имеющих половые контакты с женщинами. Несмотря на связь с сексуальной активностью, в настоящее время не рекомендуется лечить партнеров женщин с бактериальным вагинозом.
Бактериальный вагиноз является полимикробным заболеванием с повышенным количеством анаэробных организмов и снижением лактобацилл. Гарднерелла является одним из основных анаэробов, выявляемых при бактериальном вагинозе, но не единственным вовлеченным микроорганизмом. Недавние исследования пытались определить потенциальные триггеры, которые изменяют вагинальный микробиом, но окончательный фактор не был идентифицирован.
Диагноз можно поставить при наличии трех из четырех критериев Амзеля:

Женщин с симптомами, включая беременных, следует лечить. Бессимптомные женщины, подвергающиеся гинекологическим вмешательствам (например, введение ВМС, гистероскопия), также должны проходить лечение. Лечение мужчин-партнеров женщин с бактериальным вагинозом в настоящее время не рекомендуется. Партнерам женщин с бактериальным вагинозом следует предложить скрининг и лечение в случае положительного результата, но в настоящее время нет доказательств того, что это снижает частоту рецидивов. Было обнаружено, что лечение бессимптомного бактериального вагиноза во время беременности не влияет на исходы беременности.
Лечение может быть пероральным или интравагинальным. Исследования, сравнивающие пероральную и местную терапию, показывают более высокие показатели излечения при семидневном пероральном приеме метронидазола, однако это должно быть сбалансировано с его более высоким уровнем побочных эффектов. 5 Стоимость также может быть фактором, поскольку местная терапия не субсидируется Планом фармацевтических льгот. Однократные дозы связаны с более высокими показателями рецидивов и рецидивов.
Однократные дозы связаны с более высокими показателями рецидивов и рецидивов.
Варианты перорального лечения:
Варианты интравагинального лечения:
Метронидазол может вызывать тошноту, и его следует принимать во время еды. С этими препаратами нельзя употреблять алкоголь.
Для беременных женщин клиндамицин относится к категории А. Метронидазол относится к категории В2 для беременных, но его вредное воздействие не доказано.
До 50% женщин имеют рецидив в течение одного года. В настоящее время не существует окончательных методов лечения рецидивирующего бактериального вагиноза. Некоторые исследования показали, что супрессивная терапия, например интравагинальный гель метронидазола 0,75% два раза в неделю на срок до шести месяцев, более эффективна, чем плацебо. В настоящее время недостаточно доказательств, чтобы рекомендовать использование вагинальных подкисляющих агентов или пробиотиков при лечении бактериального вагиноза.
В настоящее время недостаточно доказательств, чтобы рекомендовать использование вагинальных подкисляющих агентов или пробиотиков при лечении бактериального вагиноза.
Трихомониаз обычно вызывает легкий дискомфорт и обильные выделения из влагалища (часто пенистые, желтого или серого цвета), однако примерно в 50% случаев он протекает бессимптомно. Это инфекция, передающаяся половым путем. Трихомониаз относительно редко встречается в крупных городских центрах 6 , при этом более высокие показатели встречаются в сельских и отдаленных районах, особенно среди коренного населения. Обнаружение в общей практике стало проще благодаря появлению специального теста ПЦР на вагинальном мазке или образце мочи.
Лечение представляет собой либо разовую дозу метронидазола 2 г, либо 400 мг дважды в день в течение 5–7 дней. Партнер женщины также должен лечиться.
Вирус простого генитального герпеса обычно проявляется болезненным раздражением вульвы. Также могут возникать язвы шейки матки и влагалища. Первичные инфекции проявляются двусторонним изъязвлением, а рецидивы обычно бывают односторонними. Диагноз ставится с помощью ПЦР-теста, специфичного для вируса простого герпеса, с использованием мазка из волдырей или язв.
Также могут возникать язвы шейки матки и влагалища. Первичные инфекции проявляются двусторонним изъязвлением, а рецидивы обычно бывают односторонними. Диагноз ставится с помощью ПЦР-теста, специфичного для вируса простого герпеса, с использованием мазка из волдырей или язв.
Начинайте лечение при первых симптомах. Свяжитесь с акушерской бригадой, если женщина беременна. Лечение может быть эпизодическим или супрессивным, если есть частые рецидивы.
Лечение первичной инфекции, вызванной вирусом простого генитального герпеса, следует начинать в течение 72 часов после появления симптомов – чем раньше, тем лучше. Варианты:
В тяжелых начальных случаях целесообразно продолжить лечение противовирусными препаратами до 10 дней.
При последующих инфекциях обычно рекомендуется лечение в течение пяти дней:
Существует ряд альтернативных коротких курсов лечения, которые считаются одинаково эффективными:
Пациентам с ослабленным иммунитетом для лечения герпеса требуются более высокие дозы, например валацикловир по 500 мг два раза в день в течение семи дней.
При рецидивирующих инфекциях решение об использовании супрессивной терапии зависит от их частоты и тяжести, а также психологического воздействия рецидивов. Супрессивная терапия снижает частоту рецидивов на 70–80%. Возможные варианты:
Ранний рецидив нередко случается вскоре после прекращения супрессивной терапии. Если возникают частые рецидивы, то уместно возобновить супрессивную терапию с дальнейшим испытанием отмены лечения в будущем.
Если возникают частые рецидивы, то уместно возобновить супрессивную терапию с дальнейшим испытанием отмены лечения в будущем.
Генитальные инфекции, вызванные вирусом простого герпеса 1 типа, обычно связаны с меньшим количеством рецидивов. Частота рецидивов любого штамма вируса простого герпеса со временем снижается.
Какие состояния вызывают вульвовагинальные симптомы?
Хотя грибковые инфекции распространены, они не являются единственной причиной вульвовагинита (см. Таблицу в разделе «Лечение кандидозного вагинита и вульвита»).
Инфекции
C. albicans может вызывать острые, рецидивирующие и хронические симптомы, которые всегда затрагивают влагалище и могут также распространяться на вульву.
Трихомонады могут вызывать зуд и зловонные выделения. Бактериальный вагиноз вызывает нераздражающие выделения.
Стрептококки группы B, а иногда и D могут иногда вызывать вагинит с постоянными безвредными выделениями, которые могут вызвать мацерацию и раздражение кожи вульвы. Эта инфекция может сосуществовать с C. albicans.
Herpes simplex не вызывает вульвовагинита в полном смысле этого слова. Пациентка жалуется на боль и дискретные язвы и волдыри на вульве.
Вирус папилломы человека вызывает остроконечные кондиломы. Не вызывает зуда и выделений.
Опоясывающий лишай является редкой причиной вульвита, но не вызывает вагинита. Характерна чешуйчатая сыпь с четко очерченными краями, которая может распространяться на бедра.
Неинфекционные состояния
При работе с женщинами с симптомами вульвы помните, что инвалидизирующие боль и жжение могут возникать при полностью нормальной вульве и нормальной бактериологии. У этих пациентов нет вульвовагинита, и может оказаться, что у них невропатическая или отраженная боль. 1 Жалоба редко бывает «психогенной». Несмотря на отсутствие явных отклонений от нормы, к симптомам пациента следует относиться серьезно.
У этих пациентов нет вульвовагинита, и может оказаться, что у них невропатическая или отраженная боль. 1 Жалоба редко бывает «психогенной». Несмотря на отсутствие явных отклонений от нормы, к симптомам пациента следует относиться серьезно.
Дерматит
Это наиболее частая причина вульвита (см. рисунок). Чаще всего встречается у лиц, страдающих атопией, но у них может не быть в анамнезе дерматита на других частях тела. Атопический дерматит неизменно имеет зуд как часть симптомокомплекса. Наблюдается эритематозная чешуйчатая сыпь с трещинами и шелушением на больших и малых половых губах. Атопический дерматит не поражает влагалище.
Аллергический или раздражающий вульвовагинит представляет собой дерматит, поражающий части половых путей, подвергшиеся воздействию раздражающих или аллергенных веществ. Это включает имидазольные противогрибковые средства, неомицин, латексные презервативы, парфюмированные масла, чрезмерное использование мыла и пены для ванн и, в редких случаях, семенной жидкости. Дерматит может быть очень тяжелым и язвенным, поэтому основными симптомами являются боль и жжение. Недержание мочи и кала также может вызывать хронический раздражающий дерматит.
Дерматит может быть очень тяжелым и язвенным, поэтому основными симптомами являются боль и жжение. Недержание мочи и кала также может вызывать хронический раздражающий дерматит.
Эритематозные и шелушащиеся большие и малые половые губы. Имеются области белого обесцвечивания из-за лихенификации, которые повышают вероятность внутриэпителиальной неоплазии вульвы в качестве дифференциального диагноза.
Псориаз
Примерно 2% населения страдает псориазом. У некоторых людей может поражаться только генитальная и перианальная кожа, что затрудняет диагностику. Это зудящее, а иногда и болезненное состояние не затрагивает влагалище. Появляется эритематозная четко очерченная сыпь на половых губах, перианальной коже и часто в натальной щели.
Склерозирующий лишай
Это относительно редкое, но серьезное заболевание. Он вызывает только вульвит и не затрагивает влагалище. Очень характерная сыпь представляет собой белый налет, который может поражать любую часть вульвы или перианальной кожи. Часто имеется телеангиэктатический или пурпурный элемент. При отсутствии лечения могут возникнуть сморщивание и рубцевание вульвы с потерей половых губ и клитора и стенозом входа. Существует небольшая, но реальная ассоциация с раком вульвы.
Часто имеется телеангиэктатический или пурпурный элемент. При отсутствии лечения могут возникнуть сморщивание и рубцевание вульвы с потерей половых губ и клитора и стенозом входа. Существует небольшая, но реальная ассоциация с раком вульвы.
Атрофический вагинит
У пациенток с низким уровнем эстрогена в связи с менопаузой или лактацией могут развиться вульвовагинальные симптомы различной степени тяжести. Наиболее распространенным является сухость влагалища, препятствующая половому акту. Хрупкость эпителия может привести к очень маленьким, но болезненным трещинам, которые делают половой акт болезненным. У пациенток с фоновым атопическим диатезом вульвальный дерматит может появиться в периоды дефицита эстрогенов, а помимо затруднений при половом акте пациентка может испытывать зуд или дерматитную сыпь. При осмотре выявляют бледную, плоскую, сухую поверхность слизистой оболочки, часто с крошечными трещинами вокруг входа.
Диагностика
Поскольку лечение основано на точной этиологии состояния пациента, первым шагом является постановка правильного диагноза.
Анамнез
Собирается всесторонний анамнез, особенно при давних симптомах. Возьмите историю болезни, «экологическую историю» (привычки, возможные аллергены и раздражители), дерматологическую историю, гинекологическую историю, общую медицинскую историю и историю наркотиков и психосексуальную историю.
Осмотр
Определите, присутствует ли сыпь и ограничена ли она вульвой или затрагивает также влагалище. Иногда дерматит и хронический кандидоз могут протекать без отклонений (часто из-за недавнего лечения). Однако при внимательном осмотре можно обнаружить легкую эритему, шелушение или трещины, которые являются признаками кожного заболевания. Как псориаз, так и склероатрофический лихен имеют характерные проявления, и диагноз часто можно поставить при клиническом осмотре.
Бактериология
Всем пациентам необходимо сдать вагинальный мазок, чтобы исключить C. albicans или другие патогены. Лабораторию патологии следует попросить провести микроскопию и сообщить об организмах, которые обычно не считаются патогенными. Недавнее использование противогрибковых препаратов приведет к ложноотрицательному результату, если только лечение не было прекращено за месяц до взятия мазка.
albicans или другие патогены. Лабораторию патологии следует попросить провести микроскопию и сообщить об организмах, которые обычно не считаются патогенными. Недавнее использование противогрибковых препаратов приведет к ложноотрицательному результату, если только лечение не было прекращено за месяц до взятия мазка.
При подозрении на генитальный герпес и наличии волдырей, эрозий или язв из очага поражения следует взять вирусный мазок. При наличии зловонных выделений следует взять мазок из высокого влагалища.
При поражении вульвы необходимо взять мазок с кожи для проверки на бактериальную инфекцию. При подозрении на опоясывающий лишай следует взять соскоб кожи.
Гистопатология
В некоторых случаях причина сыпи может быть неуловимой или может потребоваться дифференцировать состояния, которые выглядят похожими. Биопсия должна быть взята там, где это возможно, для подтверждения склероатрофического лихена (из-за его серьезных последствий) и при подозрении на злокачественное новообразование.
Лечение
Дерматит и псориаз
Изменение условий окружающей среды является первым и наиболее важным шагом, без которого лечение, скорее всего, не удастся. Также важно объяснить этим пациентам концепцию хронического заболевания, чтобы избежать разочарования в случае рецидива.
Раздражающие вещества (мыло, пена для ванн, эфирные масла, противогрибковые кремы, ароматизированная туалетная бумага, парфюмированные аэрозоли) и окклюзионная одежда (узкие джинсы, колготки, стринги, нейлоновое нижнее белье и спортивное снаряжение, ежедневные прокладки, прокладки) должны быть исключены навсегда . Следует использовать хлопчатобумажное нижнее белье, чулки и тампоны, а не прокладки. Нужен заменитель мыла. Мягкий увлажняющий крем, который переносится пациентом без жжения (вазелин, крем на водной основе), можно использовать ежедневно для уменьшения сухости и трещин.
Необходимо устранить все возможные аллергены. Если была очень сильная реакция на подозреваемый аллерген, это можно подтвердить, нанеся вещество на предплечье под пластырь на 48 часов или с помощью официального теста на аллергию.
При наличии диспареунии женщина может отказаться от половой жизни до выздоровления.
Если кожные мазки показывают клинически значимую инфекцию (чаще всего Staphylococcus aureus ), лечите соответствующим антибиотиком.
Топические стероиды являются средством выбора при дерматите и псориазе. Лечение начинается с сильнодействующих местных стероидов, таких как метилпреднизолона ацепонат или мазь бетаметазона валерат, до тех пор, пока у женщины не исчезнут симптомы. Затем пациенты должны перейти на 1% гидрокортизон еще на месяц, прежде чем прекратить лечение. Экологические меры должны оставаться в силе на неопределенный срок. Рецидивы немедленно лечат 1% раствором гидрокортизона, если они легкие, или более сильнодействующей мазью, если они тяжелые. Пациента проинструктировали вернуться для повторного осмотра и не продолжать заниматься самолечением, если в течение недели не будет ответа.
Некоторые стероиды для местного применения (мометазон, аклометазон) с большой вероятностью могут вызывать сильное жжение в области вульвы. Их следует избегать.
Их следует избегать.
При применении местных стероидов на вульве помните, что длительное применение сильнодействующего препарата может в конечном итоге вызвать кожную атрофию, стрии и вторичный кандидоз. Тем не менее, использование в течение нескольких недель безопасно и часто необходимо для достижения ремиссии.
При лечении псориаза начальное лечение такое же, как при дерматите, но поддерживающая терапия только 1% гидрокортизоном может оказаться невозможной. Лучше всего добавлять смолосодержащий препарат (например, 2-4% liquor picis carbonis в водные сливки).
Склероатрофический лишай
Лечением выбора для этого состояния является суперактивный местный стероид, такой как бетаметазона валерат, в оптимизированном носителе. Это используется два раза в день в течение одного-двух месяцев, затем ежедневно, пока у пациента не исчезнут симптомы и не исчезнут белые изменения кожи. Если присутствуют рубцы или слияния, они не восстановятся, и часто наблюдается поствоспалительная гиперпигментация. Предупредите пациента, что мазь может поначалу вызвать жжение, но нужно продолжать, так как альтернативы нет.
Предупредите пациента, что мазь может поначалу вызвать жжение, но нужно продолжать, так как альтернативы нет.
После улучшения состояния пациента требуется поддерживающая терапия на неопределенный срок. Большинству пациентов требуется регулярное ежедневное или еженедельное использование умеренно сильнодействующих местных стероидов. Все пациенты должны находиться под наблюдением каждые шесть месяцев в течение неопределенного времени для выявления признаков плоскоклеточного рака и побочных эффектов местных стероидов.
Атрофический вагинит
Лечение атрофического вагинита включает применение местных эстрогенов, если единственной проблемой является вульвит. Если у пациента наблюдаются системные симптомы, требуется заместительная гормональная терапия. Эстрогеновые кремы или пессарии первоначально используются ежедневно в течение двух недель, затем один или два раза в неделю в зависимости от реакции. В течение месяца должно наступить улучшение, а если нет, следует рассмотреть вопрос об альтернативном диагнозе. При наличии сопутствующего дерматита следует ежедневно использовать 1% гидрокортизоновую мазь со смазывающим смягчающим средством и заменителем мыла. Более сильные местные кортикостероиды усугубят атрофию, и их следует избегать. Пессарий с эстрогеном предпочтительнее, так как крем может вызвать жжение там, где присутствует дерматит.
При наличии сопутствующего дерматита следует ежедневно использовать 1% гидрокортизоновую мазь со смазывающим смягчающим средством и заменителем мыла. Более сильные местные кортикостероиды усугубят атрофию, и их следует избегать. Пессарий с эстрогеном предпочтительнее, так как крем может вызвать жжение там, где присутствует дерматит.
Применение крема с эстрогеном недопустимо ни при каких состояниях, кроме атрофического вульвовагинита. При использовании в других ситуациях крем с эстрогеном служит только для раздражения вульвы.
Хронический вульвовагинальный кандидоз
Эта ситуация сильно отличается от приступа острого кандидоза и не поддается лечению одним курсом местной противогрибковой терапии. У этих больных возникает реальная проблема с эрадикацией этого микроорганизма из влагалища. Хотя в большинстве случаев их иммунитет вполне нормальный, следует исключить сахарный диабет и железодефицитную анемию.
Хронический кандидоз трудно диагностировать, так как 15% женщин являются носителями Candida во влагалище. Однако большинство этих носителей будут бессимптомными. Сочетание хронических вагинальных симптомов (особенно при предменструальном обострении или обострении при приеме пероральных антибиотиков) и повторных положительных вагинальных мазков очень наводит на мысль о состоянии. При осмотре обычно выявляют сильно воспаленные вход и влагалище с сыпью, которая может распространиться на половые губы. Тем не менее, иногда очень мало, чтобы увидеть.
Однако большинство этих носителей будут бессимптомными. Сочетание хронических вагинальных симптомов (особенно при предменструальном обострении или обострении при приеме пероральных антибиотиков) и повторных положительных вагинальных мазков очень наводит на мысль о состоянии. При осмотре обычно выявляют сильно воспаленные вход и влагалище с сыпью, которая может распространиться на половые губы. Тем не менее, иногда очень мало, чтобы увидеть.
При подозрении на хронический кандидоз можно начать пробную терапию пероральным противогрибковым средством. Хотя это не было хорошо изучено, оно часто эффективно и позволяет избежать использования возможно раздражающих местных противогрибковых препаратов. Единственная проблема — стоимость, но результаты обычно ее оправдывают. Можно использовать пероральный итраконазол, флуконазол или кетоконазол. (Последний вариант менее предпочтителен из-за риска лекарственно-индуцированного гепатита.) Лекарство следует использовать ежедневно до исчезновения симптомов (до шести месяцев), а затем еженедельно в течение следующих трех месяцев.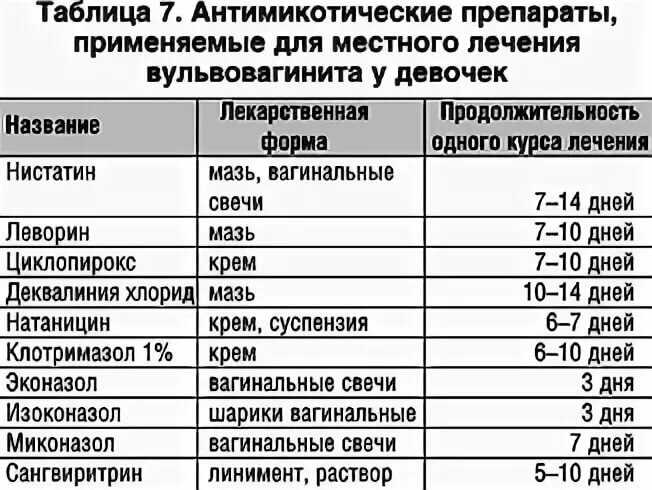 Добавление 1% гидрокортизоновой мази поможет при зуде на ранних стадиях.
Добавление 1% гидрокортизоновой мази поможет при зуде на ранних стадиях.
Многие пациенты обнаруживают, что при прекращении терапии возникает рецидив. В настоящее время у нас нет ответа на эту ситуацию, кроме продолжительного прерывистого приема пероральных противогрибковых препаратов (еженедельно или ежемесячно в зависимости от переносимости).
Резюме