2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в ноге - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Ноги осуществляют опорную и двигательную функции, принимая на себя всю тяжесть человеческого тела и в то же время позволяя ему двигаться легко и плавно.
Малейшая асимметрия в связочном и мышечном аппарате туловища и ног быстро приводит к развитию болевых синдромов.
Многие сосудистые патологии также отражаются на состоянии ног.
Разновидности болей в ногах
Характер боли определяется остротой патологического процесса и типом ткани, которая затронута воспалением. Если боль вызвана заболеваниями вен, тогда она имеет тянущий, ломящий и распирающий характер. Мышечная боль при миозитах (воспалениях мышц) отличается значительной интенсивностью, которая увеличивается при нагрузке, а в покое ослабевает. Кроме того, возможны отраженные боли, возникающие при радикулопатиях (корешковый синдром). Для артрозов, артритов характерна тупая боль, усиливающаяся при ходьбе. При подагре помимо сильной боли возникает значительная деформация суставов.
Возможные причины болей в ногах
Боли в ноге могут быть результатом травмы – ушиба, перелома, растяжения сухожилий, разрыва мышц. Так, растяжение связок и сухожилий случается при резком движении в суставе, падении, сопровождается различной степенью повреждения волокон соединительной ткани.
Чаще всего растяжение происходит в области голеностопного или коленного сустава при прыжках, беге, занятиях спортом, а также при неодинаковой длине ног, при ношении неправильно подобранной обуви или обуви на высоких каблуках.
Растяжение сопровождается сильной болью при движении и отеком. При длительном и несильном воздействии повреждающего фактора возможно формирование микротравм, симптомы которых возникают постепенно, что затрудняет диагностику. К микротравмам относятся тендинит (воспаление или повреждение ткани) пяточного (ахиллова) сухожилия, плантарный (подошвенный) фасциит, чаще называемый пяточной шпорой. Разрыв мышцы возникает при ее сильном и резком сокращении или ударе и сопровождается кровоизлиянием и невозможностью наступить на ногу.
Обширный список заболеваний сосудов ног возглавляет варикозная болезнь нижних конечностей (варикоз). Ее причинами служат наследственные факторы, ожирение, нарушения гормонального статуса, неправильный образ жизни, беременность. При этом заболевании подкожные вены расширяются, а их стенки утончаются. Развивается синдром хронической венозной недостаточности, который характеризуется снижением тонуса сосудов, изменением сосудистых стенок и уменьшением кровотока в венах. Первые жалобы пациента с варикозным расширением вен направлены на появление телеангиэктазий (сосудистых звездочек) и ретикулярного варикоза (сосудистых сеток). Затем возникают отеки, которые сопровождаются чувством тяжести и распирания в мышцах.
Выраженность симптомов снижается при ходьбе, а при статических нагрузках возрастает. К числу поздних проявлений заболевания относят стойкий отек, пигментацию, экзему, варикозные язвы.
Тромбофлебит характеризуется воспалением венозной стенки и образованием тромба в просвете сосуда. Чаще всего тромбы образуются в местах сужения или слияния вен – притоках малой и большой подкожной вены и венах-перфорантах. На протяжении воспаленного участка вены кожа краснеет и становится горячей, возникает отек конечности ниже сформированного тромба, появляются чувства жжения, распирания и боль. Тромбофлебит может развиваться в сильно извитых венах, при повышении количества тромбоцитов в крови. Однако самой частой причиной развития тромбофлебита является варикозное расширение вен нижних конечностей.Тромбоз сосуда – конечная стадия тромбофлебита, сопровождаемая резкой болью в ноге, сильным отеком, изменением цвета кожи до синюшно-багрового. Особенно опасны тромбозы глубоких вен, которые могут возникнуть при длительном нахождении пациента в лежачем положении (после операции, инсульта и т. д.). При этом формирование тромба грозит закупоркой крупных вен нижних конечностей, а в случае его отрыва и продвижения с током крови – тромбоэмболией легочной артерии.
Достаточно часто сосудистой причиной возникновения боли в ногах служит облитерирующий атеросклероз нижних конечностей. Это медленно прогрессирующее заболевание, которое характеризуется утолщением внутренних стенок артерий нижних конечностей за счет отложения на них липидов (при нарушении липидного обмена) и разрастания соединительной ткани.
Снижение кровотока ниже области формирования атеросклеротических бляшек приводит к атрофии мышц и подкожной жировой клетчатки, болям (особенно при ходьбе), ноги становятся холодными на ощупь.
Финальным проявлением заболевания может стать развитие сухой или влажной гангрены пальцев и стопы.
Заболевания опорно-двигательного аппарата всегда сопровождаются болью в ногах. Так, при заболеваниях позвоночника (остеохондрозе, межпозвоночных грыжах, радикулопатиях) защемление нервных корешков приводит к простреливающим болям по всей поверхности ноги. Боли при этом могут сопровождаться жжением и онемением конечности.
Поражение суставов ног возникает при артрите и артрозе. При этом патологический процесс распространяется на весь сустав, включая хрящ, поверхностную часть кости, связки, синовиальную оболочку и мышцы. В результате происходит разрушение суставного хряща с образованием трещин и формирование костных разрастаний. Чаще всего этот процесс затрагивает коленные суставы. Симптомы артрита: боль, скованность и ограничение движений, похрустывание при движении, изменение походки. Боль усиливается при ходьбе и долгом стоянии, а в покое стихает.
При длительно сохраняющемся болевом синдроме развивается синовит – воспаление оболочки сустава с накоплением жидкости в суставной сумке. Боль при этом усиливается и уже не прекращается даже в покое, возникает длительная утренняя скованность в суставе. На поздних стадиях происходит деформация сустава. Заболевание может развиваться вследствие инфекционных и аутоиммунных (подагра) процессов.
Болевой синдром в ноге могут вызвать дегенеративные изменения тазобедренного сустава – коксартроз. Если раньше это заболевание встречалось преимущественно у пожилых пациентов, то в настоящее время оно существенно «помолодело».
Причиной поражения тазобедренного сустава служат нарушение его кровоснабжения, чрезмерная нагрузка вследствие избыточной массы тела и неправильно подобранной обуви, искривления позвоночника, генетическая предрасположенность к дисплазии, системные болезни (коллагенозы) и инфекции.
Симптомы коксартроза: боль, ограничение движения в тазобедренном суставе и изменение походки. После покоя пациенты с трудом начинают движение, а при длительной ходьбе боли усиливаются, что проявляется хромотой. В покое боли затихают.
Рожистое воспаление (рожа) – наиболее частая инфекционная причина возникновения боли в ногах. Заболевание вызывает гемолитический стрептококк, который может проникать через поврежденный кожный покров. Развитию патологии способствуют переохлаждение, варикозная болезнь вен, сахарный диабет. Как правило, заболевание начинается остро, с озноба, резкого повышения температуры тела до 38-40° С, головной боли.
Через 1-2 суток возникают местные проявления рожистого воспаления, которые характеризуются четкими неровными очагами покраснения.
Пораженная конечность отекает. Отмечаются болезненность лимфоузлов, чувство жжения и распирания в ноге. Возможно образование пузырей с прозрачным содержимым.
Поражения мышечных тканей, которые могут вызывать боли в ногах, включают миозит (воспаление мышцы) и фибромиалгию (комплексное расстройство, сопровождаемое мышечно-суставной болью). Последнее заболевание врачи диагностируют методом исключения, поскольку оно проявляется рядом симптомов: хронической распространенной симметричной болью, скованностью движений, депрессией, нарушениями сна и наличием характерных болевых точек. Чаще всего заболевание диагностируют у женщин в возрасте 25-45 лет.
Диагностика и обследование
Для диагностики переломов при травмах необходима рентгенография.
Причины БолезниБолиЧто делать?
Боли в ногах – это очень общий симптом, который могут вызывать многие патологические процессы в сосудистой, нервной, мышечно-суставной системах и костях1.
При развитии воспаления или инфекции появляется пульсирующая боль в ногах, кожа вокруг участка воспаления краснеет и отекает. Может появляться сыпь, повышается температура. Участок ноги с очагом воспаления увеличивается в размерах, что ограничивает движение2.
Такие проявления могут говорить о воспалительном процессе в органах малого таза (болит внутренняя поверхность бедер), подагре, ревматоидном и реактивном артрите, рожистом воспалении кожи бедер и голеней и других проблемах2.
В эту группу заболеваний входят остеоартрит, или остеоартроз. При этом, как правило, сильная боль в ногах возникает при движении. Подвижность сустава резко ограничивается, по утрам может беспокоить скованность. Симптомы обычно развиваются в течение нескольких лет: в это время развивается видоизменение хрящевой ткани и деформация суставов. Есть связь между появлением боли и сменой погоды2.
Если беспокоят острые, стреляющие, жгучие боли в ногах при отсутствии внешних повреждений – это признак заболеваний нервной системы, например, невралгии3.
При защемлении спинномозговых корешков пояснично-крестцового отдела боль в ногах может сопровождать слабость, вплоть до пареза4. Ощущения усиливаются при поднятии туловища в положении сидя и лежа5.
Боли в ногах сосудистого происхождения чаще всего связаны с облитерирующим эндартериитом, варикозной болезнью вен нижних конечностей, тромбофлебитом.
При эндартериите боль возникает при нагрузке, проходит после отдыха или если ноги опустить вниз. Примерно такие же симптомы сопровождают атеросклероз сосудов нижних конечностей, когда просвет сосудов сужается, и ткани страдают от недостатка кислорода6.
Тромбофлебит и варикозная болезнь часто сопровождают друг друга. Из-за слабости сосудистой стенки вены расширяются, деформируются, в них нарушается движение крови. Возникают боль, ощущения «гудения», тяжесть в ногах. К концу дня ноги отекают, но при подъеме их вверх становится легче7.
Тромбофлебит – это острое опасное состояние, при котором боль в ноге возникает резко и имеет яркий, жгучий, пульсирующий характер. На месте появления тромба внутри вены прощупывается плотное образование. Может повыситься температура, участок ноги краснеет. При таком состоянии нужно срочно обращаться к ангиохирургу8.
Боли в мышцах знакомы тем, кто интенсивно тренируется. Они могут возникать после переохлаждения, быть тянущими, дергающими, усиливаться при движении. Если такие боли связаны с избыточной нагрузкой и нет противопоказаний, например, заболеваний сосудов, то при таких болях можно использовать согревающие процедуры. И, конечно, в первое время необходим покой9.
Боли могут возникать при остеопорозе (вымывании кальция из костей) – с судорогами и тянущим ощущением в икрах.
При сахарном диабете боли в ногах часто сопровождают отеки, сухость кожи, онемение2.
Ноющие боли в ногах, возникающие при перемене погоды, на месте старых переломов.
Также боль в ногах могут вызывать пяточная шпора10, плоскостопие и другие состояния.
Поскольку причин болей в ногах очень много, для начала необходимо обратиться к терапевту. Он поможет сориентироваться в симптомах, проведет диагностику и направит к нужному специалисту.
Если врач установил, что боль связана с остеоартритом, он может назначить
Терафлекс
Препарат помогает уменьшать воспаление, а также
способствует обновлению хрящевой ткани благодаря наличию в составе
хондроитина и глюкозамина
Курс приема препарата Терафлекс в капсулах для достижения стойкого лечебного эффекта – от 3 до 6 месяцев.
Для более оперативной помощи при боли в суставах создан
Терафлекс Хондрокрем Форте
Его специальный состав11 улучшает проникновение обезболивающего компонента Мелоксикама, что помогает уменьшать боль и воспаление в суставе. Терафлекс Хондрокрем Форте применяют при остеохондрозе, остеоартрозе и других заболеваниях суставов, которые сопровождает выраженный болевой синдром.
Часто бывает по утрам трудно проснутся, но что если мы уже встали а наша рука никак не хочет просыпаться. Мы крутим и трясем рукой, щиплем ее изо всех сил, но она совершенно онемела. Выглядит забавно, но нам не до смеха ведь нашу конечность как будто колит тысячи иголок, знакомое ощущение правда.
Обычно родители говорят нам, что это из- за недостатка крови, сосуды оказались пережатыми и часть тела начала отмирать, а когда кровь возвращается в руку или ногу она как бы оживает. Тоже самое происходит, когда мы долго сидим, поджав под себя ноги или на корточках. Но ведь мы знаем, что если мозг лишить притока крови он умирает всего через 5 минут.
Почему тогда мы всегда просыпаемся вовремя? Почему мы никогда не слышали о невезучих людях, которые лишились конечностей во сне или после скучной лекции?
Дело в том, что большинство тканей из чего сделаны наши руки и ноги, например мышцы и кожа, могут жить без крови гораздо дольше. Рука или нога могут прожить до 6-ти часов вовсе без притока крови и не умереть, но если подумать это не так уж удивительно. Мы знаем, что умелый хирург может пришить оторванный палец или даже целую руку, через несколько часов после аварии. Главное положить оторванный кусок на лед, низкая температура замедляет жизненные процессы в клетках, чтобы они медленнее тратили кислород.
Но есть один тип клеток, который потребляет просто огромное количество энергии и кислорода, это нервные клетки. Вот почему наш мозг так легко можно убить, каждый день наш огромный компьютер потребляет 120 грамм глюкозы или пол чашки сахара. Это почти 1/4 энергии, которую использует человек за день. А ведь нервные ткани в отличие от мышц еще и не умеют запасаться топливом.
На самом деле, когда мы отлеживаем руку или ногу, мы вовсе не рискуем ее потерять. Да если пережать сосуды приток крови замедляется, но мы же не надели на руку жгут. Кровь все равно поступает в конечность просто ее меньше и первыми страдают самые прожорливые потребители кислорода нервы.
Когда нервы начинают задыхаться они отправляют в мозг случайные сигналы, особенно шумно бьют тревогу рецепторы боли ноцицепторы. Обычно мы сразу это чувствуем и меняем позу, чтобы восстановить кровоток. Но если мы спим нервы со временем тоже засыпают и конечность немеет. вместо этого начинает срабатывать нейроны в позвоночнике и мозге, просто чтобы запомнить тишину. То есть мурашки находятся вовсе не в отсиженной ноге, а сообщение об ошибке в нашем собственном мозге. А вот когда нервы начинают просыпаться они посылают в мозг сильные всплески электричества и вот тогда мы чувствуем мучительные уколы тысячи иголок.
Так опасно это или все таки нет? Зависит от того надолго ли мы лишили нервы кислорода, если мурашки, иголки, онемения проходят за несколько секунд или минут, то нервы повреждены лишь чуть- чуть. Если бы кровоток был нарушен дольше боль была бы достаточно сильной чтобы проснуться. Но бывает, что человек не реагирует на боль. Вот почему хирурги следят, чтобы люди под наркозом не пережали себе сосуды. А иногда человек сам себя кладет под наркоз с помощью алкоголя или наркотиков, это называется Невропатия Оучевого Нерва или Сонный паралич. Если пьяница уснул в неловкой позе, например упершись подмышкой на спинку скамейки, лучевой нерв сжимается на много часов и частично отмирает, на следующий день онемение долго не проходит и может вернуться позже, а также дело может дойти до операции.
В особо тяжелых случаях например в полной отключке или если человека заставляют сохранять неудобную позу конечности могут отмереть целиком. Так стал инвалидом солдат, которого заставляли часами сидеть на корточках.
Врач невролог ТОГБУЗ "ГКБ №3 г. Тамбова" Бреева Е.А.
Онемение рук и ног — это неприятное ощущение, знакомое каждому. Часто неприятными «бонусами» к нему идут еще покалывание в конечностях и бегущие «мурашки».
Зачастую подобные ощущения в конечностях мы испытываем, если «отсидели» ногу или отдавили руку. Тогда в этом нет ничего страшного, ведь онемение быстро проходит.
А что если парестезия (именно таким медицинским термином обозначают онемение рук и ног вместе с «мурашками») затянулась? Какие причины могут спровоцировать ее появление? Как диагностировать истинные причины? Об этом читайте ниже.
Онемение рук и ног — какие причины приводят к нему?
Как написано выше, в норме парестезия возникает из-за пребывания части тела в сдавленном положении в течение определенного времени. После того, как в конечности возобновляется нормальный кровоток, это сопровождается ощущениями покалывания, тех самых «мурашек», иногда даже легкого жжения. Это нормально.
А вот если онемение рук и ног начинает часто происходить без видимых причин, стоит насторожиться и пройти диагностику.
Самые распространенные причины патологической парестезии:
Патологическое онемение рук и ног — не что иное, как реакция организма на постоянное раздражение или повреждение нервных окончаний. Возможна также парестезия как ответная реакция на поражение головного или спинного мозга.
В зависимости от местонахождения очагов поражения в организме причины онемения рук и ног могут отличаться.
Причины онемения рук:
Причины онемения ног:

Онемение рук и ног — лучшие способы диагностики
При возникновении любого из перечисленных выше симптомов пациенту нужно обратиться к врачу-неврологу.
Данный специалист не только назначит необходимые диагностические исследования, но и дальнейшую терапию по результатам обследования.
Одним из самых популярных, информативных и хорошо себя зарекомендовавших во всем мире методов является МРТ. Магнитно-резонансная томография позволяет получить высокоточные изображения позвоночника, спинного и головного мозга, чтобы достоверно выявить причины, провоцирующие онемение рук и ног.
Среди дополнительных способов диагностики парестезии:
При возникновении любого нетипичного для вас симптома не медлите с обращением к врачу. Чем раньше будет поставлен диагноз, тем быстрее вы сможете вернуться к качественной жизни!
Что такое боль
Боль - это ощущение, которое чаще всего заставляет человека обратить внимание на состояние своего здоровья, принять таблетку, сделать инъекцию, использовать грелку и т.д. и т.п. И если эти элементарные «домашние» приемы не помогают, пациент обращается за медицинской помощью.
Боли в ногах - не простая проблема
В этой ситуации очень важно понять, какой специалист может Вам помочь, поскольку болевой синдром одной и той же локализации может быть связан с поражением различных структур и органов, лечением патологий которых занимаются различные «узкие» специалисты.В преобладающем большинстве случаев дифференциальная диагностика осуществляется по результатам инструментальных обследований, наиболее универсальным из которых является ультразвуковое сканирование.
В ряде ситуаций для постановки правильного клинического диагноза достаточно только результатов ультразвукового обследования, в ряде - требуется проведение других диагностических процедур: электронейромиографии, компьютерной рентгеновской и магнитнорезонансной томографии, лабораторного тестирования.
Причинами болевого синдрома в ногах могут быть заболевания суставов различного происхождения, патология вен, артерий, нервных стволов, кожи, мышц и мягких тканей, костей и так далее.
Зачастую имеются несколько причин. И это не эксклюзивная ситуация.
К кому идти
В соответствие со сложившейся практикой, «каждый кулик хвалит исключительно собственное болото», поэтому призывы посетить того или иного специалиста звучат со всех сторон, хотя по сути являются нерациональными с любых позиций.
Для получения оптимального результата требуется квалифицированное обследование, при этом абсолютно предпочтительно, чтобы обследование это проводил широко образованный клинически специалист.
Последнее предполагает не только знание ангиологии (сосудистой патологии), но и артрологии, остеологии и, как это ни странно, терапии или внутренних болезней и неврологии. Все это вовсе не означает, что конкретно Вам не в состоянии помочь хирург, но во многих случаях хирургический подход отказывается недостаточным для решения проблемы.
Основные причины болей в ногах: подробности
Познакомимся подробнее с означенными причинами болей в ногах
Патология суставов
Наиболее частыми причинами болевого синдрома в области суставов являются воспаление и дегенеративные изменения суставных сумок и суставных поверхностей.
Воспалительным изменениям структур сустава могут сопутствовать воспалительные изменения синовиальной жидкости (находящейся внутри суставной сумки).
При наличии воспаления обычно присутствуют сильные болевые ощущения в области пораженного сустава, как в покое, так и при движении, с возможной иррадиацией по ходу конечности, подвижность в суставе ограничена из-за боли, кожные покровы могут быть гиперемированы (покрасневшими), отмечается локальное повышение температуры кожи, а иногда и общее повышение температуры тела.
Может наблюдаться отек кожи пораженной конечности. Воспалительная реакция развивается, как правило, остро, после переохлаждения, травмы, инъекционных манипуляций и т.д.
Чаще всего, острая воспалительная реакция возникает на фоне хронического процесса: остеоартроза, подагры, артрозов специфического происхождения (при системных заболеваниях соединительной ткани).
Диагностическое ультразвуковое исследование в этой ситуации позволяет оценить наличие и степень воспалительных изменений, диагностировать осложнения сосудистого характера, прежде всего - венозный тромбоз, провести дифференциальную диагностику с другими поражениями, сопровождающимися развитием отека и боли конечности.
Для получения дополнительной (и точной!) диагностической информации пациенту может потребоваться рентгенологическое и компьютерное (магнитно-резонансное) томографическое исследование.
Хронический воспалительный процесс сопровождается менее выраженной локальной реакцией, отсутствием общих признаков воспаления, минимальными болевыми ощущениями в покое, появлением боли и ограничений подвижности при физической нагрузке. Структуры сустава часто деформированы. УЗ-диагностическое исследование позволяет оценить степень дегенеративных изменений суставных поверхностей, изменения геометрии сустава, наличие вторичные отрицательных воздействий на прилежащие структуры и сосуды.
Патология артерий
Боль, связанная с поражением артериальных стволов - ишемическая, т.е. обусловленная недостаточностью кровоснабжения различных отделов ноги (стопы, голени, бедра) вследствие стенозов (сужений просветов) или окклюзий (полного нарушения проходимости) пораженного сосуда (сосудистого бассейна).
Основными причинами нарушений проходимости артерий являются атеросклероз, тромбоз, тромбоэмболия (чаще из полостей сердца, аорты при мерцательной и других видах аритмий, эндокардитах, аневризмах аорты и так далее), метаболическая (диабетическая) ангиопатия, осложненная диссекцией сосудистой стенки с (или без) формированием интрамуральной гематомы, васкулиты (воспалительные поражения стенок артерий).
Клиническая картина ишемических болей очень характерна. Сначала они появляются только во время ходьбы и другой физической нагрузки с вовлечением мышц ноги, имеют «тянущий», «сжимающий» характер.
Для высоких стенозов и окклюзий крупных магистральных стволов более характерны боли, заставляющие остановиться при ходьбе – перемежающаяся хромота.
По мере прогрессирования поражения боли становятся постоянными. Они локализуются в том отделе конечности, где нарушения кровотока наиболее выражены, одинаковой интенсивности в любое время суток.
Исключение составляют эмболические окклюзии просветов артерий, при которых болевой синдром, а иногда и слабость в пораженной ноге возникают остро за считанные минуты (секунды).
Кожные покровы ног при хронической ишемии конечностей обычно бледные, волосяной покров выражен слабо или отсутствует, мышцы гипотрофированы (ноги становятся «худыми»). Кожная температура снижена.
При артериальной патологии ультразвуковые сосудистые исследования дают практически исчерпывающий объем информации, необходимый для дальнейшего лечения пациента.
Результаты дуплексного сканирования периферических артерий позволяют дифференцировать различные патологические процессы между собой, оценить степень и локализацию поражения, наличие осложнений, степень индивидуальной компенсации гемодинамических изменений. Проведение рентгеноконтрастной и мультиспиральной компьютерно-томографической ангиографии в этих ситуациях целесообразно только при планировании хирургического лечения в случае неэффективности консервативных терапевтических мероприятий.
В любом случае СЛЕДУЕТ ЗНАТЬ И ПОМНИТЬ о том, что стенозы и окклюзии могут не иметь к болевому синдрому прямого отношения (что часто встречается при сочетании с корешковыми синдромами, полинейропатиями и т.д.).
Патология вен
Венозные (лимфо-венозные) боли обычно сочетаются с чувством тяжести в ногах, отечностью ног, имеют внутренний разлитой характер, более выражены в вечернее и ночное время, после длительной статической нагрузки.
Уменьшаются они при динамических нагрузках, при возвышенном положении ног. При длительной статической нагрузке или в ночное время в икроножных мышцах, реже в мышцах стоп и бедер могут возникать судороги (острые, внезапные, интенсивные локальные болезненные ощущения, сопровождающиеся тоническим сокращением мышц). Визуально могут регистрироваться расширенные деформированные подкожные венозные стволы, гиперпигментация (появление светло-, а позже – и темно-коричневых пятен) кожных покровов, трофические язвы. Подобная клиническая картина характерна для варикозной болезни поверхностных вен нижних конечностей или посттромботической болезни (посттромбофлебитического синдрома) глубоких вен.
При остром тромбозе как глубоких, так и поверхностных вен болевые ощущения локализованы в области расположения тромба.
Тромб в поверхностной вене определяется в виде плотного тяжа, пальпация (прикосновение) которого болезненна.
Имеет место отечность пораженной конечности, возможна гиперемия (покраснение) кожных покровов, повышение температуры тела локального или общего характера.
При развитии осложнения в виде тромбоэмболии легочной артерии появляется кашель, возможно выделение кровянистой мокроты, развитие одышки.
При любых признаках венозной патологии необходимо выполнение ультразвукового дуплексного сканирования периферических вен, а иногда и нижней полой вены с целью определения характера и распространенности поражения, прогнозирования развития локальных и общих осложнений.
Ультразвуковой метод позволяет напрямую визуализировать тромб, оценить его подвижность, состояние системы компенсации, что абсолютно необходимо для планирования тактики лечения больного.
Имеются определенные ситуации, при наличии которых требуется экстренная госпитализации в связи с угрозой развития тромбоэмболических осложнений. Прежде всего, это флотирующие (псевдофлотирующие) тромбы в просветах глубоких вен, а также тромбозы подкожных вен выше линии коленного сустава. ВАЖНО ЗНАТЬ, что СРОЧНАЯ КОНСУЛЬТАЦИЯ СОСУДИСТЫХ ХИРУРГОВ (ФЛЕБОЛОГОВ) В ЭТИХ СЛУЧАЯХ НЕ ТРЕБУЕТСЯ. При обнаружении описанных изменений необходимо вызвать «скорую помощь» - и не важно, кто ее вызовет – флеболог (т.е. хирург или сердечно-сосудистый хирург), терапевт или администратор медицинского центра. ГЛАВНОЕ, чтобы это было сделано незамедлительно.
Патология нервов
Боли в ногах неврогенного происхождения, в основном, связаны с двумя причинами: вторичными корешковыми синдромами возникающими при патологии пояснично-крестцового отдела позвоночника (остеохондроз, грыжи дисков, травмы, опухоли) и спинного мозга (воспаление, объемное поражение) или поражением самих нервных стволов – нейропатией или невритом (вследствие воздействия токсических, метаболических, сосудистых, травматических факторов).
Боли, связанные с корешковыми нарушениями, локализованы в области иннервации соответствующего корешка, нейропатические боли обычно имеют диффузный внутренний характер. По своему характеру боли чаще стреляющие, жгущие с различной степенью интенсивности.
Для нейропатической боли, обусловленной обменными нарушениями, характерно преобладание болевых ощущений в ночные часы, появление чувства жжения в стопах (реже голенях). Пальпаторно по ходу нервного ствола и в прилежащих областях может отмечаться локальная болезненность. Параллельно с болевым синдромом может наблюдаться онемение кожных покровов, чувство покалывания, «ползанья мурашек». Кожная температура, как правило, не изменена. Может иметь место снижение мышечной силы в различных отделах конечности, нарушение чувствительности, постепенно развиваются мышечные гипотрофии.
При вертебральных причинах боли, как правило, отмечается пальпаторная болезненность по ходу позвоночного столба в пояснично-крестцовом отделе и ряд неврологических знаков.
Ультразвуковые исследования у этой категории больных необходимы для дифференциальной диагностики сосудистых и неврогенных источников болевого синдрома, учитывая относительное сходство клинических проявлений заболевания, а также выявления вторичных сосудистых феноменов, связанных с неврогенными расстройствами.
Боли, связанные с поражением мягких тканей, мышц и кожи.
Основными патологическими процессами в мягких тканях и коже являются воспалительные (рожистое воспаление), межмышечные абсцессы, гематомы, опухоли (например, саркома мягких тканей, метастазы). Подобные поражения появляются после травм, переохлаждения, на фоне общего инфекционного заболевания. Боли при этих поражениях развиваются чаще остро, локализованы в зоне патологических изменений, могут иметь различный характер и интенсивность, и чаще неспецифичны. Для диагностики этих поражений и выявления вторичных сосудистых осложнений оптимальным является диагностическое УЗ-исследование.
Поражения костей
Для диагностики этих поражений требуется рентгенологическое или компьютерно-томографическое обследование.
Итак, из нашего небольшого экскурса видно, что боли в ногах вызываются разными причинами, которые по-разному верифицируют диагностируют) и по-разному лечат. При этом успешность лечения (состоящая при изолированном болевом синдроме в его полном купировании) определяется с одной стороны, качеством и грамотностью осуществленного диагностического поиска, с другой стороны – квалификацией и опытом клиницистов (неврологов, сердечно-сосудистых хирургов, травматологов и т.д.).
В каждом случае подход должен быть индивидуальным и мы предлагаем Вам такой подход.
У нас и наших партнеров есть все необходимые методы диагностики, включая высокоразрешающие ультразвуковое дуплексное сканирование, высокопольную магнитнорезонансную томографию, мультиспиральную рентгеновскую компьютерную томографию и т.д.
В нашей клинике консультируют специалисты с большим опытом работы в этой области, в том числе кандидаты медицинских наук и профессора.
Мы сделаем все возможное, чтобы избавить Вас от боли!
Ждем Вас в нашей клинике.
Сама по себе боль в пояснице неприятна, но мы не всегда сразу обращаемся к врачу, считая ее следствием перегрузки, переохлаждения. И действительно, через некоторое время после «домашнего» лечения боль в пояснице может прекратиться. И совсем другое дело, когда боль из поясницы отдает в ногу. Это явный признак обострения заболевания позвоночника, либо появления другого, не связанного позвоночником, заболевания. В любом случае в процесс вовлекаются периферические нервы, что требует более серьезного отношения к этому симптому.
Чаще всего боль начинает отдавать в одну ногу и локализуется как в ягодице, так и в разных областях бедра, голени, стопы, нередко сопровождается онемением. Место, куда распространяется боль, напрямую зависит от того, какой участок нерва испытывает давление. Это может быть давление со стороны поврежденного позвоночника, следствие отека в местах прохождения нерва (туннельные синдромы), прямое давление опухоли на нерв, а также последствия травмы ноги или поясницы.
Заболевания внутренних органов, расположенных на уровне поясничного отдела позвоночника, также могут быть причиной болей в пояснице и ноге. Гинекологические воспалительные и онкологические процессы, заболевания почек, мочевыводящих путей, язва двенадцатиперстной кишки, панкреатит, внематочная беременность – эти и другие заболевания не проходят сами по себе. Боль в ногах может быть одним из первых признаков заболевания, и необходимо обратиться к врачу для своевременного обследования, получения надлежащего лечения.
В клинике «Элеос» имеются все возможности для проведения обследования и лечения заболеваний. Квалифицированные врачи – невролог, терапевт, травматолог, гинеколог – проведут обследование, поставят диагноз и назначат лечение, а специалисты в области физиотерапии, массажа, нетрадиционных методов лечения обеспечат выполнение назначения врачей, полноценное лечение, реабилитацию для восстановления утраченных функций и возвращения к нормальной жизни.
Боль в стопе - это биологически важный предупредительный сигнал, который указывает на патологии ступни. Боль в стопе появляется вследствие перенагрузки, деформации, переломов, патологий сухожилий и суставов либо общих заболеваний, вызванных нарушением обмена веществ. Для того, чтобы установить правильный диагноз, специалистам клиники Gelenk-Klinik в г. Фрайбург необходимо знать при каких обстоятельствах наступила боль в стопе. Боль в стопе может появиться вследстие усиленных тренировок, неправильного распределения нагрузки и травм. Кроме того, существуют другие заболевания, которые проявляются как боль в стопе, однако не имеют никакого отношения к ортопедии.
При внезапных или хронических болях не стоит ждать до последнего. Прежде чем боль в стопе обострится и приведет к непоправимым повреждениям, обратитесь к специалисту.
Боль в стопе можно рассматривать поэтапно: Боль в пятках либо в ахилловом сухожилии характерна для заднего отдела стопы, а боль ступни, подъёма стопы и внутренняя боль сбоку для среднего отдела.
Боль пальцев ног, зачастую как следствие поперечного плоскостопия, наблюдается в переднем отделе ступни.
С данными жалобами не всегда нужно обращаться к врачу: Иногда для того, чтобы успешно вылечить боль в стопе необходимо лишь менять обувь, уменьшать нагрузки в ступне или изменить технику ходьбы.
Анатомия стопы. Анатомия стопы. Боль может возникнуть в любом отделе ступни. Голеностопный сустав соединяет ее с коленом. Крепкая пяточная кость - это опора голеностопного сустава. Предплюсна несет часть ответственности за вертикальную подвижность ступни. Скелет ступни состоит из трех отделов: предплюсны, плюсны и пальцев. Дуга от пяточной кости до пальцев образует продольный свод стопы. При перекате с пятки на носок головки плюсневых костей переносят силу на пол и вместе с пальцами образуют передний отдел стопы. © ViewmedicaУ спортсменов, занимающихся активными видами спорта, боль в стопе имеет ортопедические основания. "Ортопедические" означает повреждения костей, суставов, сухожилий, мышц и связок. Во время тренировок и соревнований нагрузке более всего подвержены ноги, что и интерпретируется как основание большинства травм в стопе. При этом тяжесть приходится на все ткани в стопе: сухожилия, кости, хрящи и околосуставную сумку (бурса). Чрезмерные или неправильные занятия могут привести к переломам в стопе, воспалению сухожилий и разрывам мышц.
Не только спортсменам, но и другим пациентам, страдающим патологиями в стопе, рекомендуется прислушиваться к своему организму и прекратить либо сократить нагрузки если появляется боль в стопе. Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Ахиллово сухожилие закрепляется по всей ширине пяточной кости и отвечает за передачу нагрузки от икроножных мышц к заднему отделу стопы.
Ахиллодиния зачастую проявляется в пятках как колющая боль в стопе в начале движения либо в начале тренировки. Однако- это довольно обманчиво: Даже если во время самой тренировки боль в стопе проходит, ахиллово сухожилие всеравно подвергаается нагрузке и становится более хрупким, что, рано или поздно, приведет к его разрыву.
Сократите нагрузки в стопе. При острых воспалениях используйте обезболивающие противоревматические препараты (напр. Ибупрофен).
Для нижней пяточной шпоры характерна режущая боль в стопе на подошве в области пятки. Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Во время тренировок боль в стопе уменьшается либо исчезает вовсе.
Область крепления подошвенного сухожилия при пяточной шпоре очень чувствительна при давящей боли. Кроме того, подошвенное сухожилие представляет собой сухожильную пластинку, которая проходит от пяточной кости под подошвой ступни. Нижняя пяточная шпора возникает зачастую у людей с лишним весом или у людей высокого роста. Спортсмены-бегуны, а также люди, увлекающиеся другими видами спорта, часто жалуются на колющую боль в подошвенной области ступни.
Для верхней пяточной шпоры характерна боль в области пятки. Ахиллово сухожилие, которое берет свое начало в области соединения медиальной и латеральной головок икроножной и камбаловидной мышц, воспаляется и вызывает давящую боль в стопе при ношении неправильной обуви.
При помощи рентгена специалисты по лечению боли в стопе могут незамедлительно определить болезненное утолщение плантарного либо ахиллова сухожилия.
Спортсменам, страдающим воспалением плантарных (пяточных) сухожилий рекомендуется снизить нагрузки в стопе и не тренироваться, ощущая боль. Упражнения на растяжение пяточных сухожилий в стопе предотвращают это заболевание и ускоряют выздоровление. Специальные стельки освобождают место крепления сухожилия на пятке от нагрузок. Ударно-волновая терапия ускоряет лечение данной патологии.
Иногда, во время ходьбы ощущается боль в тыльной стороне стопы. Целый ряд сухожилий проходит от большеберцовых мышц через её тыльную часть и снабжает каждый палец. Чрезмерные нагрузки могут стать причиной воспалений в сухожилиях.
Боль в стопе, а именно на её тыльной части, очень похожа на маршевый (усталостный) перелом при котором пациент ощущает колющую боль вовремя опускание ноги на пятку. Сухожильное влагалище также воспаляется из-за неправильной обуви или длительных тренировок. Неправильная и слишком узкая обувь, а также чрезмерные спортивные нагрузки, являются главными причинами воспалений сухожильного влагалища.
Людям, занимающимся спортом, рекомендуется приостановить тренировки и заменить обувь на более удобную, пока боль в стопе полностью не пройдет. НПВП - нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
Помимо пяточной шпоры и ахиллодинии существуют и другие причины колющей и давящей боли в заднем отделе стопы. У спортсменов - это, например, кроссовки с зауженными пяточными вкладышами. Такая обувь сильно давит на верхнюю поверхность пяточной кости и является началом целого ряда отклонений в стопе. При ношении неподходящих туфель в стопе могут проявиться и другие дефекты, о которых пациент мог и не знать. Таким образом, полая стопа часто приводит к деформации пятки и образованию выроста на ней. Поэтому, у людей, с данной деформацией хрящевой вырост на пятке образуется чаще, чем у других.
Чаще всего данным заболеванием страдают спортсмены-бегуны. Пациентам рекомендуется приостановить тренировки и снизить нагрузки в стопе. Экзостоз пяточной кости лечится при помощи следующих методов:
Чрезмерные либо интенсивные тренировки могут привести к болезненным маршевым переломам плюсневых костей в стопе. Фрактуры вследствие перенагрузки образуются не только в стопе, но и на других перегруженных участках. Чаще всего усталостные переломы наблюдаются в стопе поскольку она несет на себе всю массу тела. Кроме того, такие повреждения плюсневой (метатарзальной) кости среднего отдела стопы наблюдаются в зоне второй плюсневой кости. При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
В большинстве случаев стрессовые переломы в стопе пациенты принимают за растяжения суставов либо за ушибы. Однако при данной патологии вследствие перенагрузок нарушается структура плюсневой кости. Характерным для усталостного перелома является колющая боль в стопе под нагрузкой.
Прекратите занятия спортом пока не пройдет боль в стопе. Противовоспалительные лекарственные средства ускоряют процесс снижения отечности в стопе. Снижение тяжести на переднюю часть стопы при помощи специальной обуви ускоряет восстановление. При маршевом переломе в стопе смещения костей не наблюдается. В большинстве случаев повреждается только кортикальный слой кости. Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Болезненные воспаления суставной сумки (бурсит) Так же могут вызвать боль в стопе. Синовиальная околосуставная сумка - это утолщенная полость, содержащая синовиальную жидкость, отвечающая за подвижность сухожилий и мышц. Кроме того, они защищают мягкие ткани от давления и ушибов.
Одним из признаков бурсита является боль заднего отдела стопы. Ахиллово сухожилие образуется в результате слияния плоских сухожилий задних мышц голени - икроножной мышцы и камбаловидной мышцы и крепится к бугру пяточной кости. Кроме того, ахиллово сухожилие находится между двумя синовиальными сумками, которые могут воспалиться при чрезмерных нагрузках. Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Обувь с зауженными пяточными вкладышами необходимо заменить на более удобную с ортопедическими амортизирующими стельками. Противовоспалительные препараты помогают вылечить от боль в стопе и облегчить симптомы заболевания. Для того, чтобы немного "разгрузить" стопу, пациентам рекомендуется приостановить занятия спортом. В запущенных случаях проводится оперативное удаление синовиальной сумки заднего отдела стопы.
Боль в стопе появляется так же и вследствие меж плюсневого бурсита. Воспаление синовиальной сумки переднего отела стопы может наступить вследствие силовых упражнений и ношения узкой обуви, сдавливающей пальцы. Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Довольно часто специалисты-ортопеды наблюдают у пациентов бурсит первого плюснефалангового сустава (плюснефаланговый бурсит). Вследствие уже резвившейся деформации большого пальца стопы обувь в этой области начинает давить еще больше. Смещение первого пальца стопы зачастую приводит к бурситу и болезненной отечности. Синовиальные сумки между другими плюсневыми костями воспаляются во время усиленных занятий спортом.
Противовоспалительные препараты снижают боль и отечность в стопе в стопе. Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Мышца отводящая большой палец стопы - вид снизу красным цветом - отвечает за отведение большого пальца стопы. У спортсменов, занимающихся беговыми видами спорта, эта мышца может воспалиться. © Grays AnatomyВ стопе появляется и мышечная боль: Мышца отводящая большой палец стопы (Musculus abductor hallucis) занимает медиальное положение в подошвенной части стопы. Кроме того, эта мышца отвечает за процесс сгибания отвода большого пальца. Колющая боль в стопе является одним из признаков патологии мышцы, отводящей свод стопы.
Колющую боль разгибателя большого пальца можно перепутать с болью в плантарном (пяточном) сухожилии либо с маршевым (усталостным) переломом. Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
Сухожилия малоберцовых мышц соединяют мускулатуру голени (короткая малоберцовая мышца/длинная малоберцовая мышца) с костями предплюсны: с клиновидными внутри стопы и плюсневыми снаружи. Обе кости окружают стопу с медиальной и латеральной сторон. Малоберцовые мышцы способствуют разгибанию стопы и пальцев (подошвенное сгибание).
Голеностопный сустав и малоберцовые сухожилия: длинными малоберцовым сухожилиями управляют икроножные мышцы, расположенные парно – с внутренней и внешней стороны голеностопного сустава - и закрепленные в области предплюсны. При чрезмерных нагрузках и отсутствии регенерации возможны воспаления сухожильного влагалища и разрывы малоберцовых сухожилий. © Bilderzwerg @ fotoliaМалоберцовые сухожилия и мышцы зачастую воспаляются вследствие перенагрузки, усиленных занятий спортом, отсутствия разминки или деформаций в стопе (тендит малоберцовых сухожилий). Критическим моментов в данной ситуации является внезапное изменение общей нагрузки: У людей, начинающих с увеличенного объема тренировки, могут образоваться разрывы мышечных волокон, а также воспаления малоберцовых мышц. Боль в стопе, вызванная воспалением малоберцовых мышц и сухожилий, начинается в икроножных мышцах и через сухожилия отдаёт в стопу. Прежде всего начинает болеть внешняя лодыжка. При подворачивании стопы наружу боль в малоберцовых мышцах усиливается, так как сухожилие продолжает растягиваться. Так же и в области сухожилий, которые проходят поперечно под голеностопным суставом, могут возникнуть воспаления (тендит). Следствием тендита малоберцового сухожилия является болезненное воспаление, а также отечность, боль в стопе и в голеностопном суставе.
Узкая спортивная обувь, ограничивающая плавный перекат стопы, так же вызывает болезненные воспаления малоберцовых сухожилий. При деформациях в стопе отсутствует необходимый объем нагрузки на мышцы голени, что вызывает к боль и перенагрузки некоторых отделов стопы.
Воспалительный процесс может привести к разрыву малоберцового сухожилия. Кроме того, опухшее малоберцовое сухожилие может послужить сдавлению нервов тарзального (плюсневого канала), вследствие чего пациент ощущает зуд, онемение и нарушения чувствительности в стопе.
Не существует таких патологий в стопе, которые касаются только женщин. Однако боль в переднем отделе стопы возникает у женщин в 10 раз чаще, чем у мужчин. Причиной этому является тот факт, что соединительные ткани у женщин слабее. Гормональные изменения, например, беременность или менопауза, так же могут изменить структуру соединительных тканей. Кроме того, женщины любят носить красивую обувь на высоком каблуке, что приводит искривлению мышц в стопе. Очень часто, вместо того, чтобы плавно перекатывать стопу с пятки на носок, основной вес приходится на передний отдел стопы, что приводит к деформации мышц.
При метатарзалгии (боль плюсневых костей) пациенты ощущают боль в плюснефаланговом суставе на уровне подушечек стопы обеих ног, которые расположены прямо под пальцами. На эту область в стопе оказывается наиболее сильное давление, чем на другие. Вследствие поперечного плоскостопия понижается поперечный свод стопы и увеличивается нагрузка на подошвенную фасцию. Во время переката стопы с пятки на носок перенос веса тела на пол происходит при помощи подушечек стопы. Слабость соединительных тканей или не достаточно тренированные ноги - это две наиболее значимые причины, по которым пациенты начинают чувствовать боль в стопе. Если человек каждый день носит неудобную обувь с зауженным носком, риск заболевания значительно увеличивается.
А если туфли еще и на высоком каблуке, увеличивается нагрузка на подушечки стопы и соединительные ткани. Пациентам рекомендуется учесть эти факты и обратить внимание на то, что стопа человека по своей природе не способна переносить такие нагрузки. После нескольких лет ношения подобной обуви у многих наблюдается сильная боль в стопе, а также уплощение свода стопы и поперечное плоскостопие, при котором передние отделы стопы распластываются, а первый палец отводится кнаружи.
Методика лечения патологии будет зависеть от причин, по которым началась боль в стопе. Однако, в любом случае врачи рекомендуют заменить обувь наиболее удобную. Иногда помогают гимнастические упражнения, способствующие укреплению переднего отдела стопы. При деформациях в стопе, вследствие поперечного плоскостопия используются стельки со специальными клиновидными элементами. В таких стельках на пятке делается выемка, а в области поперечного свода стопы устанавливают метатарзальную подушечку. Данная конструкция позволяет выпрямить поперечный свод стопы и снизить нагрузку в стопе.
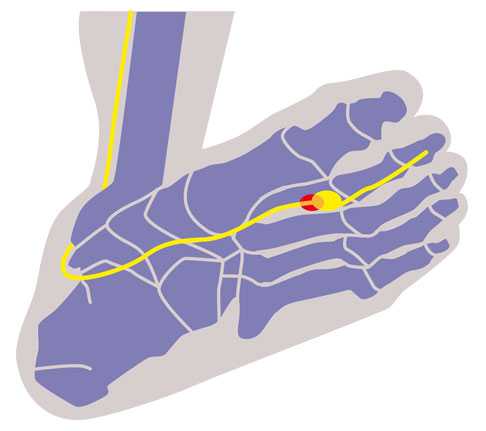 Неврома Мортона - это патологическое утолщению общепальцевого нерва стопы вызывающее боль в стопе между третьим и четвертым пальцем. Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider Симптомы Невромы Мортона
Неврома Мортона - это патологическое утолщению общепальцевого нерва стопы вызывающее боль в стопе между третьим и четвертым пальцем. Данное заболевание, для которого характерна колющая боль в стопе, а также онемение и чувство жжения в пальцах, может быть спровоцировано поперечным плоскостопием. © Dr.Thomas Schneider Симптомы Невромы Мортона Заболевание Неврома Мортона Неврома Мортона проявляется в форме болезненного отека нервной оболочки между плюсневыми костями, а поперечное плоскостопие ускоряет ее развитие. Снижение переднего поперечного свода стопы при поперечном плоскостопии оказывает негативное влияние на состоянии переднего отдела стопы. В результате первый плюснефаланговый сустав находится прямо на полу, а область между костями плюсны сужается. Во время ходьбы плюсневые кости сдавливают срединный нерв (Nervus medianus), вследствие чего опухает соединительная ткань, образующая оболочки нерва.
В результате выше указанного отека усиливается давление на нервные окончания в стопе. Пациенты чувствуют сильную колющую боль в стопе, а иногда жжение либо онемение. Таким образом, затронута практически вся область кровоснабжения нервов в стопе.
Если у Вас есть чувство, что Вы как будто наступаете на горошину или гальку при ходьбе, то у вас скорее всего Неврома Мортона.
После того, как пациент снимает обувь, боль в стопе, вызванная Невромой Мортона сразу проходит. Узкие лыжные ботинки также могут спровоцировать боль в стопе.
Чтобы, боль в стопе, вызванная Невромой Мортона, прошла как можно быстрее рекомендуется отказаться от остроконечной обуви на высоком каблуке. Однако в некоторых случаях, при воспалении и уплощении нерва помогает только хирургическое лечение Невромы Мортона.
Вальгусная деформация - это типичная женская проблема. Женщины страдают данным заболеваем в 10 раз чаще, чем мужчины. Для вальгусной деформации характерно болезненное увеличение косточки первого пальца стопы с внутренней стороны, а также отечность, покраснения и боль в стопе при нагрузке. Однако не у всех пациентов с вальгусной деформацией наблюдается боль в стопе.
При воспалении слизистых сумок в области суставов (бурсит) боль в стопе чувствуется при каждом шаге, а выносливость большого пальца значительно снижается. Бурсит большого пальца стопы формируется вследствие скопления, что в синовиальной лишней жидкости, которая иногда является гнойной.
В самых сложных случаях оказание чрезмерной нагрузки на малые пальцы в стопе может привести к стрессовым переломам, то есть к нарушению целостности костей.
При сильной боли в стопе необходимо квалифицированное лечение. В большинстве вылечить боль в стопе помогает только оперативное лечение вальгусной деформации по выпрямлению деформации большого пальца стопы.
Артроз может наступить и вследствие оказания чрезмерной нагрузки на первый плюснефаланговый сустав. В таком случае специалисты рассматривают заболевание Hallux rigidus или другими словами жесткий (ригидный) палец. Одной из наиболее важных причин появления артроза первого плюснефалангового сустава является деформация большого пальца (вальгусная деформация) (Hallux valgus). Другими причинами болезни могут быть травмы, повреждения либо чрезмерно интенсивные нагрузки.
При артрозе боль в стопе усиливается, а большой палец становится ригидным, отчего и пошло определение Hallux rigidus. У пациентов отмечается ограниченность в движениях и сильная боль в стопе. Для того, чтобы уменьшить боль в стопе, при перекате стопы человек переносит вес тела на соседние малые пальцы, что является причиной появления переходной метатарзалгии (боль плюсневых костей вследствие переноса тяжести тела).
Лечение Hallux rigidus должно предотвратить или хотя бы приостановить развитие артроза. При этом целесообразно использование специальных стелек для ослабления нагрузки на сустав. Противовоспалительные медикаменты (НПВП) помогут уменьшить боль в суставе и снизить вероятность износа суставного хрящ.
Артроз может изменить всю структуру первого плюснефалангового сустава: Вследствие повышенного давления вокруг сустава образуются костные шпоры, ускоряющие износ суставного хряща. Во время хэйлектомии - малоинвазивной операции на суставе (хэйлектомия) хирург удаляет эти костные разрастания и таким образом, сохраняет жизнеспособность сустава.
Если вследствие артроза суставный хрящ был полностью изношен, то единственным методом лечения является обездвиживание (артродез) первого плюснефалангового сустава. Специалисты-ортопеды Геленк-Клиники проведут данное вмешательство без особых рисков ограничения для подвижности и спортивных способностей пациента. После артродеза пациент может вернуться и в большой спорт.
Деформация Тейлора или «стопа портного» - это схожее по симптоматике с артрозом первого плюснефалангового сустава, заболевание мизинца, при котором пятый палец стопы отклоняется кнутри и перекрывает соседние пальцы. При этом воспаляется область 5-го плюснефалангового сустава, вследствие чего пациент ощущает сильную боль в стопе. Причиной «стопы портного», как и при вальгусной патологии, является поперечное плоскостопие. Частое ношение обуви на высоком каблуке с зауженным носком усиливает деформацию и боль в стопе.
Ношение свободной обуви предотвращает прогрессирование деформации. При сбалансированном распределении нагрузки на стопу, процесс перенагрузки соединительных тканей и разрушения переднего свода стопы останавливается сразу. Силиконовые подушечки под дистальный отдел стопы способствуют предотвращению существующих воспалений и деформаций в стопе.
В сложных случаях проводится операция по выпрямлению «стопы портного». Данное вмешательство возвращает мизинец в прежнее положение, что способствует сужению стопы.
В то время как у молодых людей боль в стопе наступает вследствие перенагрузок и травм, то у людей средней и старшей возрастной категории боль в стопе может возникнуть вследствие безобидных деформаций в стопе, которые не причиняют молодым и малейших неудобств. У людей более старшего возраста такие деформации проявляются намного быстрее и приводят к анкилозу (неподвижность) в суставах и артрозу. Причиной этому являются изменения в процессе обмена веществ под воздействием гормональных препаратов, которые оказывают негативное влияние на мышечное равновесие и сухожилия в стопе. Износ сустава приводит к артрозу в стопе или плюснефаланговом суставе.
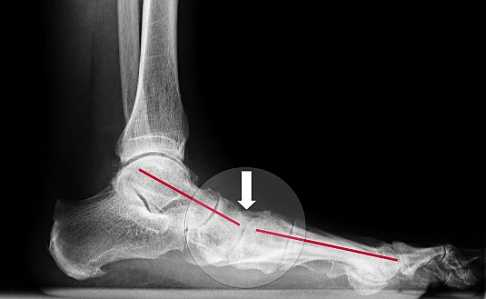 Плосковальгусная деформация в стопе: болезненное уплощение продольного свода стопы на рентгеновском снимке.© Gelenk-Klinik
Плосковальгусная деформация в стопе: болезненное уплощение продольного свода стопы на рентгеновском снимке.© Gelenk-Klinik Плосковальгусная деформация - это одна из самых часто встречающихся и болезненных деформаций в стопе. Данное определение описывает две основные патологии в стопе, которые появляются одновременно: Вальгусная стопа - это Х-образное искривлением оси пятки, а плоскостопие снижение продольного свода стопы до пола.
При подъеме продольного свода стопы прозводится активная дейятельность задних мышц голени. Совместно с икроножной и камбаловидной мышцами задняя большеберцовая мышца осуществляет подошвенное сгибание в стопе. Также она участвует в супинациии приведении стопы. При слабости или нестабольности большеберцовой мышцы продольный свод стопы опускается.
Все обстоятельства, снижающие работоспособность мышц, могут стать причиной ослабления продольного свода стопы. Кроме мышечной слабости к таким патологиям относятся заболевания, вызванные нарушением обмена веществ, а так же ревматизм, подагра и стероидные гормональные средства. Читатайте подробнее о причинах плосковальгусной деформации стопы (pes planovalgus).
Пациенты, страдающие плосковальгусной деформацией чувствуют боль в стопе под нагрузкой. При данном заболевании сокращается дистанция «безболевой ходьбы», а медиальная лодыжка часто опухает. При патологиях задней большеберцовой мышцы, боль в стопе может отдавать прямо в голень. Данная деформация в стопе заметна и по обуви пациента: Внутренние края выглядят очень изношеными, так как перекат стопы ощуествляется не через большой палец, а через внутренний край стопы. При этом пальцы стопы отклоняются кнаружи.
Плосковальгусная деформация стопы почти всегда лечится консервативно. Спортивные тренировки и болевая терапия помогают вылечить боль в стопе. Специальные ортопедические стельки поддерживают продольный свод стопы и улучшают походку.
Если при повреждениях и разрывах большеберцовой коллатеральной связки физитерапия не принесла желаемого результата, а боль осталась, специалисты нашей клиники проводят операцию на стопе.
Во время оперативного лечения большеберцовая коллатеральная связки укорачивается и очищается от воспалений.
Другим методом лечения дегеративных изменений большеберцовой коллатеральной связки является аутогенная трансплантация.
Кроме того, существует возможность проведения костной пластики для нормализации положения пяточной кости. Данное вмешательство является необходимым при контранктуре мышц и плосковальгусной деформации в стопе.
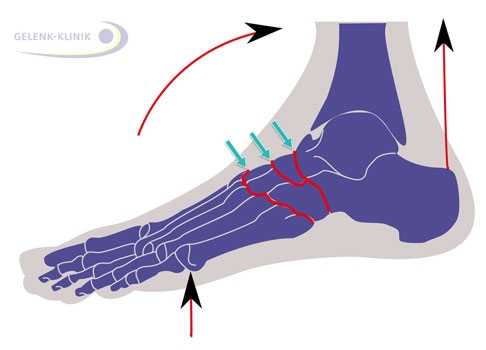 Артроз плюсневого сустава чаще всего образуется в области большого пальца и поражает другие суставы и кости предплюсны. Износ плюсневого сустава является причиной боли в подъеме стопы. © Dr. Thomas Schneider Симптомы артроза плюсневого сустава
Артроз плюсневого сустава чаще всего образуется в области большого пальца и поражает другие суставы и кости предплюсны. Износ плюсневого сустава является причиной боли в подъеме стопы. © Dr. Thomas Schneider Симптомы артроза плюсневого сустава Для артроза плюсневого сустава характерна боль над продольным сводом стопы в подъеме ноги. Кости предплюсны (тарзальные кости) находятся между костями плюсны и таранной костью. Они образуют переход между предплюсной и длинной костью плюсны. В медицине такой процесс называют суставом Лисфранка.
Зачастую боль и артроз плюсневого сустава появляются вследствие травм: Предшедствующие переломы костей предплюсны только усиливают боль в стопе. Однако, в некоторых случаях причина неясна. Тогда специалисты рассматривают проблему идиопатического износа в плюсневом суставе.
Довольно часто боль и артроз в плюсневом суставе возникает наряду с отечностью и перенагреванием тыльной части стопы. Поврежденные суставы в задней части стопы ортопеды определяют во время пальпаторного обследования.На ранней стадии заболевания артроз плюсневого сустава и связанную с ним боль в стопе специалисты лечат при помощи специальных ортопедических стеле, которые поддерживают продольный свод стопы.. Если боль в стопе усиливяется, проводится артродез сустава Лисфранка.
Иногда боль в стопе, связанную с артрозом, можно вылечить при помощи противовоспалительных препаратов. В более запущенных случаях боль в стопе устраняется во время артродеза сустава Лисфранка. Хирургичческое обездвиживание не имеет негативного влияния на работоспособноть стопы и стабильность сустава Лисфранка. Пониженная подвижность сустава Лисфранка после операции играет лишь второстепенную роль.
Боль может чувствоваться в нескольких отделах стопы, однако в редких случаях она возникает по ортопедическим причинам. Как правило боль в стопе связана с нарушениями метаболизма.
Диабет - это одна из основных причин, по которым появляется боль в стопе. Периферическая невралгия - особенно боль в стопе - является одним из наиболее распространенных сопутствующих осложнений диабета. Диабетическая невропатия (поражение периферических нервов) сопровождается нарушением чувствительности и боли в стопе. Кроме того, для данной патологии характерна боль в пятке, онемение подошвы стопы, а также изменение восприятия тепла и холода. Боль и нарушения чувствительности в стопе увеличивают риск травматических повреждений. Язвенные образования и воспаления в стопе являются опасными, так как зачастую остаются незаметными.
Невропатическая боль в стопе лечится не у специалиста-ортопеда: С такой патологией необходимо обращаться к семейному врачу или к терапевту. Главными причинами невропатической боли в стопе и диабета являются лишний вес, курение, употребление алкоголя и неправильное питание.
Одним из признаков подагры может быть боль в стопе, сопровождающаяся покраснениями на коже и болезненностью при надавливании. Для начальной стадии подагры характерна внезапная колющая боль в стопе у основания большого пальца. Зачастую пациенты, страдающие этой патологией, просыпаются ночью и чувствуют сильную боль в большом пальце. Сустав при этом опухает и перенагревается.
Подагра возникает вследствие отложения кристаллов мочевой кислоты в суставе. Из этого следует, что причиной подагра является нарушение метаболизма мочевой кислоты.
Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Нарушение обмена веществ можно вылечить путем изменения режима питания. Для нормального выведения мочи из организма, ограничьте себя в употреблении мясных продуктов и алкогольных напитков.
Ревматоидный артрит (ревматизм) - это болезненное, воспалительное заболевание мягких тканей и суставов, для которого характерна боль в стопе.
Возбудителем болезни являются аутоиммунные патологии, при которых воспалительная реакция организма направлена против собственных тканей. Даный факт является причиной износа суставного хряща. Диагностика артрита проходит при помощи биохимического анализа крови. Колющая боль в стопе, отечность и перенагревания рассматриваются как последствия ревматоидного артрита.
Диагностическая визуализация (напр. УЗИ, ренген, МРТ) помогает отличить ревматоидный артрит от других заболеваний в стопе. Лечение данного заболевания связано с рядом сложностей, так как проводится при помощи антиревматических противовопалительных препаратов. Лечение ревматита рекомендуется проходить у высококвалифицированных врачей-ревматологов. При осложненных деформациях проводится хирургическая коррекция голеностопного сустава.
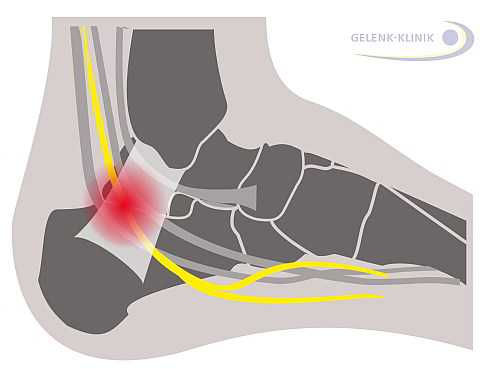 Синдром тарзального канала: Колющая боль и онемение в стопе вследствие защемления большеберцового нерва голеностопного сустава. © Dr. Thomas Schneider
Синдром тарзального канала: Колющая боль и онемение в стопе вследствие защемления большеберцового нерва голеностопного сустава. © Dr. Thomas Schneider Синдром тарзального канала возникает вследствие защемления (компрессии) нервов, так же, как и Неврома Мортона. При этом поперечные связки голеностопного сустава сдавливают большеберцовый нерв. В свою очередь жгучая и тупая боль в стопе распространяется до ягодичной области по задней поверхности ноги, и затем усиливается при разгибании стопы. Иногда при компрессионной (туннельной) невропатии боль наступает в зависимости от интенсивности нагрузки в стопе в состоянии покоя. Многие пациенты сталкиваются с проблемой невропатии заднего большеберцового нерва после ношения лыжной обуви.
Металлические стержни лыжных ботинок растягивают связки голеностопного сустава, вследствие чего пациент начинает чувствовать боль и онемение в стопе. Довольно часто отечность и боль в стопе вызывает синдром тарзального канала - например, у диабетиков или при опухоли мягких тканей и голеностопного сустава. В результате увеличивается давление в стопе, а связки, в свою очередь, ограничивают пространство для нервов, которые проходят внутри сустава.
Диагностика заболевания основана на его клинических проявлениях и предварительном опросе пациента. В зависимости от результатов обследования пациентам предлагают два типа лечения - консервативное и хирургическое.
При помощи нестероидных противовоспалительных препаратов (НПВП) либо кортизона проводится консервативное лечение синдрома тарзального канала.
Хирургическое расширение туннельного канала - как и в случае синдрома запястного канала кистевого сустава - проводится с целью устранения сдавления (декомпрессии) нервов. После успешной операции все симптомы туннельной невралгии постепенно проходят.
Боль в стопе у детей наступает по разным причинам. Как правило, дети жалуются на боль в стопе при незначительных травмах - например, когда подворачивают ногу или ударяются пальцами стопы. Подошвенные бородавки на подошве стопы, также являются причинами появления боли.
Если ребёнок жалуется на боль в костях, мышцах и суставах, рекомендуется обратит внимание на другие факторы.
Если боль в стопе настолько сильна, что ребенок не может ступить на ногу, необходимо обратиться в отделение экстренной медицинской помощи. Во время диагностического обследования квалифицированные медики определят наличие структурных повреждений либо переломов в стопе.
Боль в стопе у детей и подростков, как правило, не связана со структурными изменениями костей, сухожилий и суставов.
Зачастую боль в стопе возникает вследствие дисбаланса между ростом скелета и ростом мышц. Вследствие процесса роста наблюдаются раздражения сухожильных оснований - например инсерционная тендинопатия, энтезопатия и тендит. В стопе данная патология затрагивает место прикрепления ахиллова сухожилия к пятке. У детей здесь расположена зона роста кости, а именно костное сращение, в котором происходит рост стопы. Прежде всего боль в пятках, а именно у основания ахиллова сухожилия пяточной кости, является одним из признаков роста ребенка.
У подростков, активно занимающихся спортом, боль в стопе и в пятке может быть связана с заболеванием Экзостоз Хаглунда.
После ортопедического обследования и правильного диагноза жалобы на боль в стопе у подростков можно вылечить путем физио- и мануальной терапии
Рассекающий остеохондрит или расслаивающий остеохондроз - это нарушение обмена веществ в хрящевой и костной ткани прямо под хрящевой плоскостью. Поражены, как правило, участки таранной кости, наиболее подверженные физической нагрузке. Именно поэтому, рассекающий остеохондрит в стопе отмечается у спортивно-активных детей и подростков.
Для данного заболевания характерна потеря кровообращения в отдельном участке кости под суставом. На первой стадии заболевания появляется незначительная боль в стопе неопределенной локализации и устанавливается очаг остеонекроза. На второй стадии усиливается боль в стопе и появляется синовит.
На третьем этапе происходит неполное отделение некротизированного тела, что приводит к защемлению сустава и образованию так называемой суставной мыши. На последней стадии некротизированное тело отделяется полностью, а боль в стопе усиливается.
Если врач-ортопед ставит диагноз «Рассекающий остеохондроз», то, как правило, пациенту запрещается заниматься спортом долгое время. У детей остеонекроз кости проходит при соблюдении всех предписаний врача. С возрастом уменьшаются шансы пациента вылечить боль в стопе консервативно и поэтому начиная с 18-ти лет рассекающий остеохондроз лечится хирургическими методами. При отделении костных фрагментов необходима операция рассекающего остеохондроза. Аутогенная трансплантация (замена костной ткани) - путем взятия трансплантата из подвздошного гребня тазовой кости способствует полному излечению пациента.
Плоско-вальгусная деформация стоп у детей это одна з стадий развития. Однако родители воспринимают ее как деформацию в стопе и начинают активные поиски специалиста. Путем естественного развития продольный свод стопы у детей выпрямляется до 4-6 лет. Нормальному развитию в стопе, также способствуют активность и хождение босиком.
Если же при плосковальгусной установке стоп дети жалуются на боль в стопе и мышечный спазм, отдающий в голень, родителям необходимо заняться поисками квалифицированного ортопеда. Часто боль в стопе ограничивает подвижность ребенка во время ходьбы и является причиной преждевременной усталости. При наличии данных симптомов существует опасность срастания костей в стопе, которые, как правило, должны развиваться отдельно. Боль в стопе, появившаяся вследствие костных срастаний отмечается у детей с 12-ти лет. Причиной этому служит спазмированная плоская стопа (плосковальгусная деформация), не выпрямившаяся во время процесса развития стопы ребенка
Стопа человека состоит из 26-ти костей. В заднем отделе стопы и предплюсне эти кости стабильны и соединены между собой. Неправильное развитие костей, а именно их срастание во время роста стопы могут привести к серьёзным осложнениям. Согласно статистике, примерно у 1% детей наблюдаются такие тарзальные коалиции.
В силу своего опыта специалисты Геленк Клиники во Фрайбурге отмечают регулярность следующих срастаний:
Мышечный спазм является одним из самых распространненых проявлений тарзальной коалиции. Для быстрого устранения проблемы, необходимо выполнять рекомндации лечащего врача.
Диагностика тарзальных коалиций основана на клинических обследованиях и использовании различных визуализирующих методов. Рентген стопы предназначен для более точного определения степени развития патологии а цифровая объемная томография (DVT) способствует получению трехмерного изображения костей, что являтся оптимальным методом диагностики тарзальной коалиции.
Тарзальные коалиции в стопе у детей - это порок развития костей стопы, вылечить который можно хирургическими методами. Проведение операции перед переходным возрастом ребенка необходимо для восстановления нормального процесса роста в стопе.
Во время операции хирург разделяет срощенные кости в стопе. Если хирургическое вмешательство проводится уже после завершения процесса роста стопы пациента, существует большая вероятность появления артроза нижнего (талонавикулярного) голеностопного сустава, либо артроза костей предплюсны, что вызывает дополнительную боль в стопе.
Косолапость - это врожденная деформация в стопе, которая встречается у 0,1 % всех новорожденных. Ввиду специфической формы стоп, данная патология определяется сразу после рождения ребенка. Лечение косолапости проводится еще в грудном возрасте при помощи фиксирующих гипсовых бинтов.
При конской стопе происходит деформация, которая проявляется в виде стойкого подошвенного сгибания и характерной установки стопы. Довольно часто у детей наблюдается двойная деформация в стопе - косолапость и конская стопа. Как и косолапость, конская стопа обнаруживается сразу после рождения ребенка либо еще до его рождения при помощи УЗИ. Нередко конская стопа имеет неврологический характер: повреждения нервов либо икроножных мышц могут послужит возникновению данной патологии.
Физиотерапия является главным методом лечения синдрома «конской стопы» у ребенка.
Остеохондрома в голеностопном суставе - это доброкачественное разрастание хрящевой ткани в метафизе кости предплюсны, за счет которого происходит рост кости в длину в детском и юношеском возрасте. Костно-хрящевой экзостоз вызывает у детей боль на поверхности стопы. В таком случае необходимо обратиться к специалисту, который успешно проведет операцию по удалению данного разрастания в стопе.
Оперативное лечение патологии проводится в том случае, если костно-хрящевые разрастания проходят через нервы и кровеносные сосуды либо образуют защемления сустава предплюсны и боль в стопе.
Боль в плюснефаланговых суставах появляется вследствие нарушения контакта суставных поверхностей и нарушения биомеханики в стопе. Это приводит к травмам синовиальной оболочки и остеоартрозу суставного хряща, а также к подвывихам суставов.
Боль в пальцах ног возникает из-за вальгусной деформации Hallux valgus первого пальца стопы.При этом воспаляется околосуставная сумка внутреннего свода стопы. Воспаленная суставная сумка первого плюснефалангвого сустава отекает и начинет болеть при надавливании.
Боль внешнего свода стопы возникает вследствие пронации малых пальцев. В медицине существует такое понятие как варусное отклонение мизинца (деформация Тейлора) или «стопа портного» (Digitus quintus varus). Варусная деформация пятой плюсневой кости может протекать безболезненно, а иногда пациенты даже не замечают ее.
Аутоиммунные заболевания, например ревматит или такие нарушения обмена веществ, как подагра вызывают сильную боль в стопе.
После усиленной физической нагрузки, беговых тренировок или туристических походов могут образоваться маршевые (усталостные) переломы метатарзальных костей (костей плюсны), которые вызывают сильную колющую боль в стопе и в пальцах.
Защемления большеберцового нерва в области голеностопного сустава могут вызвать давящую боль в стопе и нарушения чувствительности с внешней стороны стопы (Синдром тарзального канала). Также невропатия большеберцового нерва вызывает колющую боль и онемение в стопе.
Деформация пятого плюснефалангового сустава стопа портногоможет быть причиной боли в области внешнего свода стопы.
В некоторых случаях боль с внешней стороны стопы может быть вызвана такой патологией как плосковальгусная деформация.
У спортсменов боль в стопе возникает вследствие воспаления сухожильного влагалища (Тендовагинит) .
Следующей причиной, по которой появляется боль у основания стопы является артроз сустава Лисфранка. Колющая боль в стопе во время каждого шага может привести к отечности в тыльной части стопы.
Защемление нерва в голеностопном суставе может вызвать передний синдром тарзального каналаи колющую боль в стопе.
При сильной нагрузке собственным весом либо продолжительном нахождении в положении «стоя» боль с внешней стороны стопы может появиться и без фонового заболевания.
Боль с внутренней стороны стопы является следствием деформации большого пальца (Hallux valgus). При этом кость первого пальца стопы начинает отклоняться от привычного положения и опухает вследствие воспаления околосуставной сумки (Бурсит).
После продолжительной ходьбы или туристических походов также возникает боль в стопе, а именно с ее внутренней стороны. При недостаточной регенерации может воспалиться (длинный разгибатель большого пальца) проходящий по внутренней части стопы.
Такие деформации как плосковальгусная стопа также вызывают боль с внутренней стороны стопы. При перекатывании подошвы вдоль внутреннего края стопы голеностопный сустав воспаляется, и пациенты начинают чувствовать боль в стопе.
Боль в пятке имеет несколько причин.
Например, боль в пятке и в стопе. после травмы, аварии или падения с высоты может быть связана с переломом пяточной кости.
Заболевания сухожилий вызывают колющую боль в пяточной кости (пяточная шпора) под подошвой, что приводит к ощутимому дискомфорту в стопе. При нижней пяточной шпоре затронуто основание подошвенного сухожилия пяточной кости, а при верхней пяточной шпоре - основание ахиллова сухожилия. .
Колюща боль в пятке и в стопе сверху может указывать и на различные патологии ахиллова сухожилия..
При костных разрастаниях в области пяточного бугра, приводящих к воспалениям мягких тканей в пятке и болевому синдрому в стопе, ставится диагноз «Болезнь Хаглунда». Данная проблема усугубляется при воспалении околосуставной сумки (бурсит) перед ахилловым сухожилием или за ним.
Боль в стопе в начале движения, которая появляется утром после сна или после длительного нахождения стопы в состоянии покоя, имеет точные причины. Боль в стопе и в других суставах в начале движения - это один из признаков артроза, который поражает голеностопные и таранно-предплюсневые суставы. После разминки сустава боль в стопе проходит, однако после некоторого времени безболевой ходьбы боль в стопе появляется снова. Чаще всего встречается артроз верхнего голеностопного сустава.
Артроз нижнего голеностопного сустава (пяточно-таранный сустав) вызывает боль в стопе при передвижении по неровной поверхности.
Боль голеностопного сустава в начале движения может спровоцировать (артроз сустава Лисфранка).
Боль в переднем отделе стопы в начале движения вызывает артроза первого плюснефалангового сустава. (Hallux rigidus).
Кроме того, боль в стопе в начале движения может быть связана с различными воспалительными процессами. При воспалениях в области крепления связок и сухожилий к костям (энтезопатия) и воспалениях сухожильного влагалища (тендовагинит) в начале тренировки и после состояния покоя появляется колющая боль в стопе, которая сразу исчезает после разминки. Врачи не рекомендуют терпеть такую боль в стопе. Если человек чувствует вышеописанную боль в стопе, то ему необходимо пройти обследование и заняться лечением.
Боль в стопе утром после снc встречается при таком заболевании как ахиллодиния..
Также это касается и боли при нижней пяточной шпоре (Плантарный фасциит), котрая после нескольк шагов проходит.
Очень часто при болях в стопе человек подворачивает ногу во внутрь, вследствие чего увеличивается объем нагрузки на сухожилия пяточной кости (ахиллово и пяточное сухожилия) и образуется пяточная шпора. В результата появляется боль в стопе при каждом шаге.
Артроз нижнего голеностопного сустава причиняет колющую боль в области между голеностопным суставом и пяткой при перекате стопы с носка на пятку. Сустав, который находится между таранной и пяточной костью отвечает за передвижение стопы по неровной поверхности.
Если пациент ощущает боль в пальцах при перекате стопы, то поражен первый плюснефаланговый сустав, на который приходится основная часть нагрузки. После длительных тренировок могут воспалиться и околосуставные сумки между плюсневыми костями и флангами пальцев ног. В таком случае специалисты по лечению стопы рассматривают такую патологию как интерметатарзальный бурсит. При перекате стопы с пятки на носок и наоборот, в воспаленных участках стопы чувствуется давящая боль.
В данном случае речь идет о разрыве пяточного сухожилия. Болевой очаг находится на переднем крае подошвенной фасции.
Такие заболевания как подагра, диабет и ревматизм вызывают боль и дискомфорт в стопе.
Защемление латерального и медиального подошвенного нерва приводит к болезненным ощущениям в пальцах (Неврома Мортона). Пациенты, страдающие этим заболеванием чувствуют, что как будто наступают на горошину или гальку при ходьбе. Чаще всего пациенты рассказывают о наличии инородного тела в стопе, а про боль забывают.
Боль в стопе ночью сопровождается зудом, жжением и потерей чувствительности, а также защемлением других нервов - например большеберцового. В этом случае специалисты рассматривают такое заболевание как СТК или невралгическая боль заднего большеберцового нерва в стопе.
Вы работаете стоя, много ходите? Вы много времени проводите в машине? Боль в ногах является распространенной жалобой среди медицинских работников и других лиц. Особенно, если у них нет времени на регулярные переезды. Узнайте, как вылечить боль в ногах.
При болях в стопах в первую очередь следует проверить, не вызваны ли симптомы, например, заболеванием почек. Отеки и чувство тяжести могут быть связаны с задержкой воды в организме.Медицинская консультация также необходима в случае варикозного расширения вен. Эту проблему нельзя недооценивать и нужно лечить. Если, с другой стороны, ваши ноги страдают от мозолей, утолщения кожи или проблем с ногтями, ортопед будет хорошим выбором.
Когда боль вызвана усталостью, длительным пребыванием в вынужденном положении или когда ноги опухают из-за жары, для облегчения боли можно использовать домашние средства.
Ноги вверх
Поднятие ног чуть выше уровня туловища поможет восстановить правильное кровообращение.Просто положите большую подушку под ноги, сидя или лежа.
Холод до боли
Прохладная ванночка для ног или холодный душ, направленный вверх от стоп, обязательно принесут облегчение. Такой душ также является профилактикой варикоза, так как укрепляет сосуды.
Массаж или гимнастика
Массаж стоп можно проводить самостоятельно, например, ходить босиком по песку, гравию или траве. Катание ролика или небольшого гибкого мяча подошвами ног поможет расслабить мышцы.
Лечебная ванна
Попробуйте силу розмарина, лаванды, мяты и имбиря - идеально в сочетании с солью для ванн. Одна ванна должна длиться около 20 минут, вода не должна быть слишком горячей.
Неудобная обувь на работе - позаботьтесь о здоровой и удобной рабочей обуви. Особенно, если вы много ходите или стоите. Рабочая обувь должна иметь широкие голенища, гибкую подошву, быть воздушной и легкой. Стелька не должна вызывать потливость ног.
Не скрещивайте ноги, не путайте ноги - это препятствует правильному кровообращению. Склонность к спутыванию ног, сидению на согнутых ногах, длительному сидению в положении «нога на ноге», в основном женщины. Это усиливает боль, вызывает уплотнение и отек.
Ознакомьтесь с предложением медицинской обуви Dr. Cichobieg
Длительное сидение в одном положении - меняйте способ сидения каждые несколько минут. Переносить вес с одной стороны на другую, поднимать ноги, выпрямлять их – сидя, стоит следить за тем, чтобы ваши конечности двигались регулярно.
.Ноги несут большую нагрузку и поэтому подвержены перенапряжению и травмам. Они болят часто, но обычно по незначительной причине. Проблема возникает, когда боль в ногах сильная, возвращается по какой-то неизвестной причине и мешает нормальному функционированию. Почему болят ноги? Узнайте о самых частых причинах болей в ногах - от перенапряжения и болей роста до серьезных заболеваний.
Боль в ногах очень распространена и обычно безвредна.Чаще всего возникает в результате перегрузок, например, после длительной ходьбы, а также является следствием травм суставов, костей, мышц и связок. Бывает, однако, что боли в ногах не связаны с ними напрямую и могут быть связаны с проблемами с позвоночником или венами.
Причины болей в ногах могут быть скелетно-мышечными, неврологическими или сосудистыми.
Боль в ногах может быть острой, тупой, сопровождаться онемением, покалыванием, жжением и может иррадиировать в другие части тела.Боль может быть постоянной или может усиливаться и уменьшаться.
ТРАВМА: Растяжения, переломы, ушибы мышц после тяжелых тренировок или несчастных случаев являются частой причиной болей в ногах.
ПЕРЕГРУЗОЧНАЯ БОЛЬ: возникает под влиянием длительных, повторяющихся нагрузок на опорно-двигательный аппарат без достаточного отдыха, после интенсивной физической нагрузки.
ГЛУБОКИЕ ВЕНЫ НА ВСЕЙ: может протекать бессимптомно, но обычно заболевание сопровождается отеком и болью в ноге, усиливающейся при стоянии и ходьбе, покраснением и потеплением кожи, цианозом стоп.Тромбоз вызван образованием тромбов, которые замедляют или блокируют кровоток в венах.
ДЕГЕНАЦИЯ ПОЗВОНОЧНИКА: может вызвать местное воспаление с давлением на нервные структуры. Обычно они поражают поясничный отдел позвоночника, вызывая хроническую боль в пояснице с иррадиацией в ноги — боль чаще всего возникает ночью.
ДНК УРАТ: Первым симптомом подагры обычно является сильная, внезапная боль в суставе, отек, болезненность, покраснение и стянутость кожи над ним.Заболевание может поражать кисти, плечевые и коленные суставы, но чаще всего боль локализуется в большом пальце ноги (стопы). Заболевание, связанное с нарушением обмена веществ, в результате которого в суставах откладываются кристаллы мочевой кислоты, называемые уратами.
SPULSHEAT: характеризуется внезапной стреляющей болью в пояснично-крестцовом отделе позвоночника, иррадиирующей под ягодицу, в заднюю часть бедра, затем в голень сбоку, вниз к стопе. Причина – сдавление студенистого ядра межпозвонкового диска на нервных корешках.
ИНФЕКЦИОННАЯ БОЛЬ: Боль в мышцах и суставах часто связана с вирусными инфекциями, такими как грипп и другие инфекции организма.
Артрит: И ювенильный идиопатический артрит, и реактивный артрит вызывают сильную хроническую боль в ногах.
ПСИХОГЕННАЯ БОЛЬ: Боль в конечностях может быть психологической и может быть связана с трудной ситуацией дома, в школе, на работе, а при жизни в напряжении вы все равно нервничаете.
ВОДНЫЕ И ЭЛЕКТРОЛИТИЧЕСКИЕ НАРУШЕНИЯ: болезненные судороги в икрах могут быть вызваны приемом обезвоживающих препаратов, слабительных или соблюдением диеты для похудения.Причинами водно-электролитных нарушений являются обезвоживание организма или дефицит минералов.
БОЛЬ РОСТА: Возникает поздно вечером или ночью и часто пробуждает ребенка ото сна. Боль нарастающая – двусторонняя, симметричная, пульсирующая, тянущая в области бедер, голеней, коленных и голеностопных суставов. Дебют недуга чаще всего приходится на 4–6-летний возраст. возраст.
Если боль в ногах продолжается, несмотря на применение обезболивающих, массажей, попыток разгрузки ног, или когда она усиливается и сопровождается другими симптомами, такими как покраснение кожи, лихорадка, недомогание, боль в других частях тела тела, обратитесь к врачу как можно скорее первый контакт (семья).
После собеседования врач направит вас на соответствующие анализы - рентген, МРТ, исследование вен или другое. Только после определения причины можно приступать к лечению.
См. также
Приведенный выше совет не может заменить визит к специалисту.Помните, что при любых проблемах со здоровьем обращайтесь к врачу. .Есть люди, у которых - повторно имеют дегенеративные изменения, обусловленные возрастом или (у молодых людей) вследствие деформаций, таких как врожденный вывих тазобедренного сустава, оперированного в детстве, дисплазия (т.е. аномалии развития - тазобедренный сустав). Если хрящ тазобедренного сустава поврежден на больших участках, то артроскопия не поможет.Тогда мы начинаем думать о эндопротезировании - говорит д-р Ласковски.
Кто имеет право на эндопротезирование? Пациенты, которые жалуются на сильные ночные боли и те, у кого дегенеративные изменения ограничивают их повседневную деятельность.
На сегодняшний день эндопротезирование является стандартной процедурой, применяемой при лечении дегенеративных изменений. В Польше ежегодно имплантируют десятки тысяч эндопротезов. Операция заключается в удалении двух поврежденных элементов тазобедренного сустава, т.е.вертлужной впадины и головки бедренной кости. На их место вставляют импланты, которые вместе образуют протез. После рассечения и удаления головки и шейки бедренной кости костномозговую полость рассверливают и вводят в нее ножку эндопротеза. В таз вживляется вертлужная впадина.
Количество имплантируемых протезов увеличивается из года в год 90 028, поскольку люди живут дольше. И именно пожилые люди с дегенеративными изменениями в тазобедренном суставе составляют основную (хотя и не единственную) группу, допущенную к такой операции.Эндопротезопластику применяют даже у очень пожилых людей (85+). Возраст сам по себе не является противопоказанием к операции на тазобедренном суставе, противопоказанием может быть только плохое самочувствие пациента.
Почти 99% пациентов имеют серийно выпускаемые имплантаты. Они могут быть длинными, короткими, с титановым покрытием или цементными, полиэтиленовыми, керамическими, двухподвижными, одноподвижными. Врач решает, какой имплантат будет лучшим, исходя из тяжести заболевания, повреждения суставов, состояния костей, возраста или ожиданий пациента.
.Персонализация, все более распространенная в медицине, применима и к эндопротезированию. В настоящее время врачу не нужно выбирать лучший имплантат из имеющихся в наличии - d. Сегодня у нас есть имплантаты типа « custom made », т.е. «сделанные на заказ». На основании компьютерно-томографического исследования tr - выполняется i-мерное изображение тазобедренного сустава и на его основе изготавливается индивидуальный имплантат, предназначенный только для конкретного пациента , - говорит доктор Ласковски.
Мышечная боль, возникающая после тренировки и наиболее заметная на следующий день или даже через несколько дней после интенсивной нагрузки, обусловлена микроповреждениями в мышечных клетках. «Нелюбимая» многими молочная кислота на самом деле не является причиной мышечной боли.
Все зависит от кислотно-щелочного баланса (pH) в нашем организме и его соотношения с жидкостями организма.Половина шкалы от 1 до 14 соответствует уровню 7. Это указывает на инертную среду. Чем ниже рН, тем больше уровень кислотности, а чем выше рН, тем больше щелочность. Стандартно кровь, собранная в нашем организме, колеблется в середине шкалы. Когда мы отдыхаем, pH составляет около 7, и даже небольшие изменения оказывают очень большое влияние на функционирование системы.
После нескольких минут напряженной работы кислотно-щелочной баланс снижается в сторону кислотности, что непосредственно проявляется в жжении мышц.Ответственными за это чувство являются, среди прочего, ионы водорода, поступающие в мышечные клетки в кровь. Интересно, что они образуются при окислении гликогена и глюкозы, т.е. топлива, необходимого для вождения.
Однако здесь нашим союзником является молочная кислота, которая выводит ионы водорода из области мышц, помогая восстановить щелочной рН. Кроме того, это еще и дополнительное топливо для мышц. Количество молочной кислоты в нашем организме постоянно. Единственное, что мы можем тренировать, это способность мышц пользоваться преимуществами этого вещества.Для этого необходимы систематические тренировки в зонах высокой интенсивности, в т.ч. с интервальной и повторной тренировкой.
Давайте придерживаться популярного термина «болячка», который поможет нам понять суть проблемы, хотя в физиологическом плане ее нет.
Чтобы их предотвратить, прежде всего, грамотно спланируйте план тренировок, учитывая переплетение периодов восстановления и работы. Это относится как к отдельным тренировочным блокам, так и к микро-, макро- и мезоциклам.Сбалансированный отдых в сочетании с соответствующей интенсивностью работы позволяет мышечной системе развиваться и адаптироваться к новым раздражителям, делая ее сильнее и устойчивее к боли.
(читать дальше) .У г-жи Камилы Ящор все началось с болей под коленом, потом нога стала отекать и кожа посинела. Не всем так повезло, как ей. У нее симптомы тромбоза были настолько очевидны, что их трудно было не заметить, да и не всегда так.
Рисунок Кшиштофа «Розы» РосецкогоИногда тромбоэмболия может протекать бессимптомно, что может привести к летальному исходу.Стоит знать факторы риска и тонкие симптомы, которые предсказывают болезнь, потому что это может быть знание важности жизни.
В Польше 60 000 пациентов ежегодно страдают от тромбоза глубоких вен. человек, и у половины из них возникает тромбоэмболия легочной артерии, которая примерно в 30% случаев вызывает внезапную смерть. Именно закупорка стала причиной смерти, в том числе юная олимпийская чемпионка в метании молота Камила Сколимовская. Затор также привел к смерти одного из самых богатых поляков Яна Кульчика — он перенес операцию на сердце.
Преждевременно проверьте, что убивает поляков
Предполагается, что около 60 процентов. всех смертей от легочной эмболии происходят в непризнанных и невылеченных случаях.
Эти симптомы могут быть ВТЭ:
- Хотя это такая распространенная проблема, о ней до сих пор мало говорят, знаний о болезни, ее симптомах, факторах риска в обществе очень мало.Я испытала это на себе, когда заболела: мне было трудно найти ответы на вопросы, которые меня беспокоили, поэтому я решила изменить это, — говорит Камила Ящор, основатель сообщества сторонников предложения в социальных сетях Trombofilia Polska, которая только что был удостоен звания Посла года Всемирного дня тромбоза 2019.
Венозная тромбоэмболия (ВТЭ) может случиться с каждым, хотя чаще встречается у людей старше 60 лет.страдающие ожирением, ведущие малоподвижный образ жизни, курящие сигареты. Риск увеличивается с возрастом и значением индекса массы тела (ИМТ).
проф. Rafał Niżankowski из Collegium Medicum Ягеллонского университета в специальной статье о венозной тромбоэмболии подчеркивает, что когда тромб образуется в венах, он редко растворяется самопроизвольно.
«Свежий тромб в глубокой вене может оторваться от стенки сосуда или фрагмента и достичь легких, вызывая легочную эмболию (ТЭЛА).ТЭЛА может быть настолько массивной, что блокирует кровоток через легкие и приводит к внезапной остановке сердца, что может быть первым симптомом венозной тромбоэмболии», — говорится в его статье.
Не всегда нездоровый образ жизни вызывает болезни. Камиле не было и 30 лет, когда однажды, на Пасху 2010 года, у нее как-то странно заболела левая нога.
- Боль усиливалась при ходьбе, а также при поднятии ноги. Вскоре появилась опухоль и большой синяк под коленом.Такие симптомы трудно игнорировать. Когда я вышел на работу после Рождества, я признался своему работодателю, что он терапевт, он сразу заподозрил тромбоз и направил меня к хирургу. Он быстро назначил простое обследование - УЗИ с допплером, которое подтвердило, что у меня тромб из подколенной полой вены, - рассказывает сегодня пациент.
Миссис Камила подчеркивает, что ей очень повезло.
- Во-первых, у меня классические симптомы, которые бывают не у всех. Иногда до постановки диагноза тромб попадает в сосуды, близкие к сердцу или в легкие, и вызывает несчастье.Во-вторых, я нашел вокруг себя людей, которые имели представление о тромбозе. Это случилось со мной до 30 лет. - тромботический эпизод у молодого человека вызывает у большинства врачей удивление, а иногда и недооценку. На работе я услышала, что это может быть тромб, и хирург, к которому я пришла, быстро направила меня на допплерографию и в лабораторию для определения концентрации D-димера в плазме, — рассказывает Камила.
Это самые важные и неинвазивные методы диагностики при данном заболевании.Эти тесты нужно делать быстро.
- Исследование подтвердило наличие тромба, и немедленно была начата антикоагулянтная терапия низкомолекулярными гепаринами для растворения тромба и компрессионная терапия с постепенным давлением - так называемая компрессионная терапия. Но так как причина моей болезни была до сих пор неизвестна, меня направили к гематологу. В Университетском клиническом центре в Гданьске я нашла замечательного врача, который тщательно меня опросил - он спросил, принимаю ли я оральные гормональные контрацептивы, давно ли я летаю, не перенесла ли мне операцию, а потому, что этого не произошло. на тот момент в моей жизни не было ничего, что могло бы спровоцировать тромб, у меня были специальные генетические тесты на тромбофилию.И это подтвердилось, — рассказывает юная пациентка.
Факторы, способствующие венозному тромбозу:
- снижение кровотока в венах, повышенная вязкость крови
- генетически обусловленная склонность к повышенной свертываемости крови,
- варикоз ног,
- хронический флебит,
- перелом ноги,
- сердечная недостаточность,
- прием гормональных контрацептивов, заместительная гормональная терапия,
- малоподвижный образ жизни и малоподвижный образ жизни (физическая инвалидность)
- ожирение,
- курение,
- дальнее путешествие, а также авиаперелет,
- возраст старше 60 лет.ф.
- длительная иммобилизация.
Сейчас госпожа Камила находится под постоянным гематологическим наблюдением.
- Сначала визиты были ежеквартально, потом раз в полгода, теперь врач дал добро и могу приходить к гематологу раз в год. Я ношу компрессионный трикотаж, который улучшает кровоток в венах и уменьшает отеки, потому что у меня диагностирована венозная недостаточность и поражение клапанов, также у меня регулярно контролируются показатели свертываемости крови и раз в год проводится УЗИ, - говорит он.
Во время беременности, которая является дополнительным риском тромбообразования при тромбозах, визиты были значительно чаще. Больной должен был находиться под постоянным медицинским наблюдением. На протяжении всей беременности и послеродового периода ей приходилось вводить себе низкомолекулярный гепарин. Однажды она посчитала, и оказалось, что она сделала их около 400. Но оно того стоило. Сегодня она мама 4,5-летней Ленки.
После "Пасхального инцидента" Камила искала информацию в Интернете и оказалось, что в то время там было очень мало ценного.
- Нашел почти одни рекламные ролики, банальные тексты, которые вводят в заблуждение, сеют панику. И, наконец, я оказался на форуме, где встретил людей с такими же проблемами, как и у меня. Там я получил ответы на волнующие меня вопросы, ко мне кто-то обратился, рассказал, что это за болезнь, на что обращать внимание, порекомендовал врачей. Тогда я мечтал создать группу поддержки, где люди помогали бы друг другу и где публиковалась бы достоверная информация, созданная в сотрудничестве со специалистами и врачами, — вспоминает он.
В 2015 году, в день, когда отмечается Всемирный день тромбоза – 13 октября – госпожа Камила основала пророческое сообщество под названием Trombofilia Polska. Начала сотрудничество с местными врачами, организует вебинары, готовит или заказывает у специалистов содержательные материалы по тромбозам.
В профиле можно делиться историями болезней и обсуждать. Таким образом, он быстро стал источником поддержки для больных тромбозом, тех, кто уже переболел этим заболеванием, и тех, кто за ними ухаживает.
- Осведомленность об этом заболевании еще очень низкая, многие люди не знают, что такое тромбоз. Если вы достаточно здоровый человек и не имеете каких-либо характерных симптомов, то легко проигнорировать симптомы тромбоза. Вот почему так важно иметь знания и осведомленность о факторах, которые могут увеличить риск тромбоэмболии - стоит знать, что они увеличиваются при хирургических вмешательствах, особенно ортопедических, опухолевых заболеваниях, длительной иммобилизации, полете на самолете. , беременность и послеродовой период, а также применение гормональной контрацепции или заместительной гормональной терапии.Очень высокий риск касается госпитализированных пациентов, поэтому стоит просветить своих родственников, обращающихся в больницу, просить у своего врача индивидуальную оценку риска тромбоэмболии – для этого используется специальная шкала, которую должен знать каждый врач. Знания на эту тему могут решить нашу дальнейшую судьбу, - подчеркивает основатель сообщества.
Также стоит знать, что движение – ключ к лечению болезни. У большинства больных иммобилизация (с приподнятой конечностью) наступает только в первые сутки после установления диагноза; уже на следующий день после осуществления лечения, включающего также адекватную компрессию конечности, больной должен начать двигаться, то есть ходить.В конечном счете, цель состоит в том, чтобы кровь циркулировала в кровеносных сосудах и насыщала кислородом все органы.
В том же году Камила родила ребенка. Тот факт, что тромбофилия является наследственным заболеванием, был для нее дополнительным мотивом, чтобы узнать о болезни, а также быть как можно более осведомленными о рисках. И поделиться этими знаниями с другими. Так была создана акция «Инъекция любви», в рамках которой ее организатор доказывает, что женщины с нарушением свертываемости крови могут стать счастливыми матерями, вводя инъекции низкомолекулярного гепарина.Ее активность заметили не только в стране, но и в мире — ей писали люди из США или Бразилии и обменивались с ними информацией и опытом о болезни. Однажды Международное общество геморрагических пятен и гемостаза (ISTH) предложило, чтобы ассоциация Trombofilia Polska стала их официальным партнером. А 8 октября этого года ISTH объявил, что Камила Ящор была выбрана послом года тромбоза Всемирного дня тромбоза 2019.
- Мы гордимся тем, что присвоили этот престижный титул Камиле Ящор. Она использует свой собственный опыт пациента после тромба, чтобы обучать и вдохновлять других, страдающих этим заболеванием. Камила воплощает в себе все, что связано с вручением награды Посла года по случаю Всемирного дня тромбоза, и мы очень рады подтвердить важность ее деятельности – читаем в комментарии проф. Беверли Хант, ОБЕ, председатель руководящего комитета Всемирного дня тромбоза.
Это огромный успех для польского пациента.Но еще больше — это нормальная жизнь, несмотря на болезнь.
- Я функционирую совершенно нормально, за исключением того, что у меня есть затылок, из-за которого я не могу сидеть пассивно, допустим ситуация, когда я буду вынужден сидеть слишком долго. Поэтому, когда я долго вожу машину, я делаю перерывы, выхожу из машины, разминаю ногу. Возможен и авиаперелет, но перед полетом я должен сделать себе инъекцию низкомолекулярного гепарина, чтобы защитить себя во время полета. Я не могу слишком долго застаиваться, не могу обезвоживаться, не могу принимать противозачаточные средства.И мне нужно регулярно сдавать анализы, тем более, что риск рецидива увеличивается с возрастом. Но зато я живу совершенно нормальной жизнью, - смеется Камила Ящор.
Моника Высоцкая, health.pap.pl
Источник:
Статья Рафала Нижанковского "Тромбозы глубоких вен" на портале Медицина Практическая, раздел "Интерна".
.90 000 Боль в ногах - причины, лечение 90 001Боль в ногах — очень распространенное состояние, возникающее у людей независимо от возраста и пола. Ощущение тяжести в ногах и боль в мышцах или суставах часто возникают у женщин в период менопаузы, а также у людей, которые работают сидя или стоя и мало двигаются. Стоит знать, как с ним бороться и какие еще могут быть причины таких недугов.
Боль в ногах – это очень неприятное состояние, которое связано с нездоровым образом жизни, т.е. неправильным питанием и отсутствием физической активности. Эти факторы способствуют отечности ног.Отеки мешают нормальному функционированию, становится проблемой стояние. Нездоровый образ жизни подвергает нас избыточному весу и ожирению, что очень способствует постоянным болям в ногах.
Усталые ноги являются источником раздражения для людей, которые работают несколько часов в день сидя или стоя. Иногда боль в ногах связана с ношением неправильной обуви, особенно высоких каблуков. Болезни могут возникать и после интенсивных спортивных тренировок, напрягающих ноги.
Боль в ногах всегда является следствием каких-то действий, негативно влияющих на наши сосуды, мышцы и суставы. Иногда достаточно изменить положение, и боль стихает. Поэтому нужно позаботиться о правильном количестве упражнений. Даже во время просмотра фильма стоит время от времени менять позу.
При боли в ногах также может помочь следующее:
Болят и опухают ноги
Беременность создает огромную нагрузку на женское тело, которое ощущается по-разному.Один из них...
посмотреть галереюИногда стоит побаловать себя в массажном салоне. Усталые ноги требуют массажа всей поверхности. Сжатия должны начинаться со стоп и двигаться к мышцам бедер.При массаже можно использовать мазь от болей в ногах .
Воспользуйтесь медицинскими услугами без очередей. Запишитесь на прием к специалисту по электронному рецепту и электронному сертификату или на обследование в abcHealth Найти врача.
.90,000 Побитый палец - симптомы, домашние средстваПрищемленный, ударенный или побитый палец ребенка – это всегда много боли и бурного, отчаянного плача. Узнайте, что делать, если рука или нога ушиблены.
Дети часто получают самые разные травмы, которые могут возникнуть внезапно во время простой игры. Ознакомьтесь с симптомами защемления пальца и домашними средствами от синяков на руках и ногах.
Детское любопытство к миру в сочетании с незнанием многих опасностей и безудержной подвижностью очень часто приводит к различным несчастным случаям, которые заканчиваются плачем и обидой.Обезболивание, диагностика типа травмы и применение соответствующего лечения — это навыки, которыми должен обладать каждый родитель и человек, ухаживающий за детьми. Мы расскажем вам, как распознать синяк и что делать, если у вашего ребенка появился пальчик или палец на ноге.
Ушиб – это внутренняя травма, при которой происходит повреждение мягких тканей, околотканевых суставов и надкостницы без нарушения кожных покровов. После контузии мелкие кровеносные сосуды также повреждаются, что приводит к синякам.
Ушиб пальца вызывает сильную боль у ребенка , так как кости и суставы у малышей очень нежные и имеют сильную иннервацию. В результате каждая, даже самая маленькая травма вызывает боль, а также крик и плач малыша. Вы должны быть в состоянии решить, является ли это простым ушибом или ваш палец вывихнут или сломан.
Сломанный палец проявляется в первую очередь:
отек,
синяк на месте ушиба,
при острой боли,
повышенная чувствительность к прикосновению,
с ограничением движения или полной невозможностью пошевелить пальцем.
Итак, если кожа руки или ноги не была повреждена, но пострадали более глубокие подкожные ткани, а также мышцы и суставы, это обычно означает, что палец ушиблен.
Также следует знать, что при вывихе пальца возникает сильная боль и ребенок не может пошевелить пальцем. Сустав также явно опухший. Если после наложения холодного компресса ребенок продолжает плакать и жаловаться на сильную боль, а палец опухший, красный и теплый или даже расположен неестественным образом, возможно, это перелом.И при вывихе, и при переломе требуется медицинская помощь.
Не знаете, что делать, если сломался палец? Первое действие, которое следует предпринять при появлении синяка, — это приложить холодный компресс. Вы можете сделать это с простой водой или водой, смешанной с уксусом. Если вы можете положить на него лед, заверните его в чистую ткань. Очень полезны гелевые компрессы, их можно хранить в холодильнике и удобно использовать по необходимости, которые, к сожалению, довольно часто появляются у маленьких детей.
Процесс заживления ущемленного пальца обычно занимает несколько дней , в течение которых синяк постепенно меняет свой цвет. Можно использовать специальные охлаждающие гели, обладающие также противовоспалительными и обезболивающими свойствами. Мази из натуральной арники или конского каштана могут помочь уменьшить отек и ускорить рассасывание синяков.
Застрахуйте своего ребенка онлайн
Проверьте индивидуальную школьную страховку для вашего ребенка.Уже из 50 злотых в год. Три пакета на выбор.
Помимо прикладывания льда, вы также можете применять различные домашние средства от побитого пальца , например:
Компресс из листьев капусты - Отделите листья и взбейте их пестиком для мяса, чтобы выделился сок. Положите их на ушибленное место, обмотайте бинтом и оставьте на ночь;
компресс, смоченный содовым раствором - полстакана воды смешать с одной чайной ложкой пищевой соды, пропитать марлю и положить на сломанный палец примерно на 15 минут;
масло-чесночный компресс - несколько зубчиков чеснока выдавить через пресс, смешать с 2 столовыми ложками оливкового масла, наложить на сломанный палец и накрыть марлей.
Если домашние средства не улучшают здоровье вашего ребенка, обязательно обратитесь к врачу. Помните, что эти советы не подтверждаются научными исследованиями или передовыми медицинскими знаниями. Поэтому они не могут заменить медицинские услуги.
Вы можете застраховать своего ребенка от вывихов, вывихов, переломов и других несчастных случаев дома, в школе и в поездках. Узнайте, как мы можем поддержать вас, если вы приобретете нашу страховку от несчастных случаев для ребенка.
Команда Национале-Нидерланды 29 августа 2020 г.
.
