2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
ХОБЛ – распространенное, предотвратимое и поддающееся лечению хроническое заболевание легких, от которого страдают как мужчины, так и женщины во всем мире.
Поражение мелких дыхательных путей в легких приводит к нарушению входящего и выходящего воздушного потока. Сужение просвета дыхательных путей является следствием ряда процессов. Могут иметь место частичное разрушение тканей легкого, облитерация дыхательных путей мокротой, воспалительный процесс и отек слизистой оболочки дыхательных путей.
Иногда для обозначения ХОБЛ используют термины «эмфизема» или «хронический бронхит». Как правило, понятие «эмфизема» означает разрушение мелких воздушных полостей легкого, которыми заканчиваются дыхательные пути. Хронический бронхит – это хронический кашель с выделением мокроты, вызванный воспалением дыхательных путей.
У ХОБЛ и астмы есть ряд общих симптомов (кашель, свистящее дыхание и одышка), и оба заболевания могут протекать параллельно.
Распространенные симптомы ХОБЛ начинают проявляться в среднем возрасте и включают в себя:
По мере прогрессирования ХОБЛ больному становится все труднее выполнять нормальные повседневные действия, часто вследствие одышки. Связанные с этим снижение производительности труда и бытовые ограничения, а также расходы на лечение приводят к значительному финансовому бремени.
Во время обострений симптомы ХОБЛ становятся намного более тяжелыми, в связи с чем больным может требоваться дополнительное лечение на дому или госпитализация для оказания экстренной медицинской помощи. Тяжелые обострения могут угрожать жизни больного.
Часто у людей, страдающих ХОБЛ, отмечаются сопутствующие заболевания, такие как сердечно-сосудистые заболевания, остеопороз, нарушения опорно-двигательной системы, рак легкого, депрессия и тревожные расстройства.
Для ХОБЛ характерно постепенное развитие, часто в результате воздействия комбинации факторов риска:
Снижение бремени ХОБЛ
ХОБЛ не поддается излечению, однако ранняя диагностика и лечение очень важны и могут помочь замедлить прогрессирование симптомов и снизить риск обострений.
Болезнь можно заподозрить при наличии характерных симптомов, и для подтверждения диагноза проводятся функциональные дыхательные пробы, называемые спирометрией, которые позволяют измерить работу легких. В странах с низким и средним уровнем дохода часто возможности для проведения спирометрии отсутствуют, в результате чего заболевание может остаться недиагностированным.
Больные ХОБЛ могут принять ряд мер для улучшение своего общего состояния и сдерживания прогрессирования заболевания:
Для облегчения симптомов и снижения интенсивности обострений могут назначаться ингаляционные препараты. Существует множество различных ингаляционных препаратов с разным механизмом действия, некоторые из которых могут быть комбинированными.
Некоторые ингаляционные препараты способствуют расширению дыхательных путей; они могут назначаться как на регулярной основе в целях предупреждения или смягчения симптомов, так и для облегчения симптомов во время сильных обострений. Иногда для снижения воспаления тканей легких в комбинации с этими препаратами назначаются ингаляционные кортикостероиды.
Использование ингаляционных препаратов требует правильной техники, и в некоторых случаях применяются так называемые спейсерные устройства, позволяющие более эффективно доставлять препарат в дыхательные пути. Во многих странах с низким и средним уровнем дохода доступ к ингаляционным препаратам ограничен; так, в 2019 г. ингаляционный сальбутамол имелся в наличии в лечебных учреждениях первичного звена только в половине стран с низким уровнем дохода [2].
Нередко обострения бывают спровоцированы респираторной инфекцией; в этих случаях в дополнение к ингаляционным препаратам или небулайзерам по мере необходимости могут назначаться антибиотики и/или пероральные стероидные препараты.
Людям, живущим с ХОБЛ, следует предоставлять информацию об их заболевании, необходимом лечении и правилам оказания самопомощи, что поможет им вести максимально активную и здоровую жизнь.
Проблема ХОБЛ отражена в Глобальном плане действий ВОЗ по профилактике неинфекционных заболеваний (НИЗ) и борьбе с ними и в Повестке дня Организации Объединенных Наций в области устойчивого развития на период до 2030 г.
ВОЗ предпринимает ряд мер для расширения диагностики и лечения ХОБЛ.
Для помощи в борьбе с НИЗ на уровне первичной медико-санитарной помощи в условиях ограниченных ресурсов ВОЗ разработала комплекс основных мер борьбы с неинфекционными заболеваниями. Этот комплекс включает в себя протоколы для оценки, диагностики и ведения хронических респираторных заболеваний (астмы и хронической обструктивной болезни легких), а также модули, касающиеся консультирования по вопросам здорового образа жизни, включая отказ от курения и самопомощь.
«Реабилитация 2030» – это новый стратегический подход, призванный способствовать приоритетному развитию и укреплению реабилитационных услуг в рамках систем здравоохранения. В настоящее время в рамках этой инициативы ВОЗ разрабатывает комплекс мероприятий по реабилитации, который кроме прочего включает в себя легочную реабилитацию при ХОБЛ.
Снижение воздействия табачного дыма крайне важно как для первичной профилактики ХОБЛ, так и в контексте ведения больных. Прогрессу в этой области способствует Рамочная конвенция по борьбе против табака, а также такие инициативы ВОЗ, как MPOWER и mTobacco Cessation.
К числу других действий в сфере профилактики относится разработка Набора инструментов для обеспечения чистой энергии в быту (CHEST), который направлен на продвижение чистых и безопасных бытовых энергетических технологий и содействие разработке политики, способствующей внедрению чистых источников энергии в быту на местном, программном и национальном уровнях.
Глобальный альянс по борьбе с хроническими респираторными болезнями (GARD) содействует работе ВОЗ по профилактике и контролю хронических респираторных заболеваний. GARD представляет собой широкий добровольный альянс национальных и международных организаций и учреждений, работающих над достижением общей цели по уменьшению глобального бремени хронических респираторных болезней.
Библиография
1. WHO Global Health Estimates
2. Assessing national capacity for the prevention and control of noncommunicable diseases: report of the 2019 global survey. Geneva: World Health Organization; 2020. Licence: CC BY-NC-SA 3.0 IGO
2019.12.17
Хроническая обструктивная болезнь легких является прогрессирующим и смертельным заболеванием
Хроническая обструктивная болезнь легких (ХОБЛ) представляет собой заболевание, характеризующееся прогрессирующей неполной обструкцией дыхательных путей (сужение воздушного потока в легких, что приводит к недостаточной оксигенации всех тканей и органов), связанной с аномальной воспалительной реакцией легких на вдыхаемые вредные частицы или газы. в частности курение табака. Наиболее важным фактором риска ХОБЛ является длительное курение. На возникновение заболевания также влияют загрязнение окружающей среды и работа в загрязненной (пыльной или дымной) среде, частые респираторные инфекции в анамнезе и, в очень редких случаях, дефицит определенного белка (альфа-1-антитрипсина).
Данные различных исследований показывают, что заболеваемость и смертность от ХОБЛ увеличивается с каждым годом. В Европе заболеваемость этим заболеванием составляет от 5% до 10%, особенно среди пожилых людей. ХОБЛ в настоящее время занимает четвертое место по уровню смертности, но согласно прогнозам ВОЗ на 2030 год. она станет третьей по значимости причиной смерти в мире (сердечно-сосудистые заболевания останутся на первом месте, а онкология - на втором). ХОБЛ является прогрессирующим заболеванием, которое означает, что если его не лечить, оно ухудшится и изменения будут необратимыми. ХОБЛ часто усугубляет течение сопутствующих заболеваний и операций, и его частыми «сопровождающими» являются депрессия, сердечные заболевания, атрофия скелетных мышц, снижение выносливости, истощение, хроническое заболевание сердца, вторичная полицитемия (увеличение количества клеток крови) и рак легких.
Симптомы, характерные для ХОБЛ
Диагностика и лечение ХОБЛ
Хроническая обструктивная болезнь легких диагностируется пульмонологом (пульмонологом), который оценивает жалобы пациента, имеет историю болезни, клиническое обследование и спирометрическое исследование. Объем легких и скорость воздушного потока во время выдоха измеряются с помощью спирометрии. Пациенты с ХОБЛ имеют пониженную скорость выдоха, что приводит к тому, что не весь воздух удаляется из легких, и в конечном итоге развивается эмфизема легких (другими словами, «выпуклость»), и грудная клетка напоминает бочку.
После постановки диагноза ХОБЛ проводится лечение. К сожалению, до сих пор нет лекарства от хронической обструктивной болезни легких, но следование рекомендациям врача может замедлить его прогрессирование и улучшить качество жизни, снизить риск смерти и предотвратить обострения.
Чем раньше диагностируется заболевание, тем легче прогрессировать и тем проще лечение. При диагностике ХОБЛ легкой стадии достаточно следовать рекомендациям врача и использовать быстродействующие бронходилататоры при одышке. Однако для лечения хронической обструктивной болезни легких вдыхаемые бронхолитические препараты подбираются пульмонологом индивидуально для каждого пациента. В дополнение к правильному использованию ингаляционных лекарств (ингаляторов) следует соблюдать рекомендации другого врача.
Рекомендации врача для больных
Когда вызывать пульмонолога?
Посещение пульмонолога по поводу хронической обструктивной болезни легких рекомендуется не реже одного раза в год, для пациентов с тяжелой ХОБЛ - 3 раза в год. Во время визита оценивается легочная функция и ее изменения во время лечения и разъясняется техника использования ингаляторов. Запись на консультацию пульмонолога также рекомендуется, если назначенное лечение не улучшается. Во время консультации врач выберет наиболее подходящее лекарство и ингалятор.
Если вам за 40, жалуйтесь на одышку с легкой или умеренной физической нагрузкой, одышку, сопровождающуюся утренним кашлем, мокротой, «одышкой», изменениями в характере дыхания, чувством одышки, усилением дыхания и пульса, особенно если вы курите Посетите своего пульмонолога для проверки спирометрии, чтобы видеть, есть ли у Вас обструктивное заболевание легких.
Сотрудничество между пациентом и врачом имеет важное значение для успеха лечения ХОБЛ
Следование рекомендациям врача и регулярное использование препарата могут помочь остановить прогрессирование заболевания, сохранить способность работать дольше, продолжать полноценную социальную жизнь. Однако, собственное отношение и усилия пациента здесь очень важны. Несоблюдение режима и лечения ухудшит состояние и вызовет необратимые изменения. На более тяжелых стадиях ХОБЛ физическая активность значительно снижается, и даже такие, казалось бы, легкие действия, как одевание или стирка, ставятся под сомнение. Такие пациенты могут получать непрерывную кислородную терапию, как определено пульмонологом, который выполнил пульсоксиметрию и мониторинг газов артериальной крови.
Врачи назвали пять смертельных болезней, которые страшнее онкологии. Если злокачественные опухоли поддаются лечению в большинстве случаев, если выявлены на ранней стадии, то есть болезни, не оставляющие человеку практически ни единого шанса.
Одна из них — болезнь Крейтцфельдта-Чкоба, или «коровье бешенство». Недуг поражает головной и спинной мозг, а также нервные окончания, постепенно разрушая их. Это приводит к тому, что пациент остается без жизненно важных чувств.
На втором месте — фатальная бессонница. Это генетическое заболевание продолжительностью от 7 месяцев до 3 лет, в ходе которого человек постепенно умирает, переживая галлюцинации и панические атаки.
Далее врачи выделяют бешенство, которым можно заразиться от слюны больного животного, попавшей в ранку во время укуса. Икубационный период длится от нескольких дней до трех месяцев. Если в течение двух недель заразившийся не делает вакцинацию, бешенство переходит в необратимую стадию и заболевший умирает от паралича сердца или дыхания, пишет «Федеральное агентство новостей».
Еще одна смертельная болезнь — геморрагическая лихорадка Марбурга, ее также называют «болезнью зеленых мартышек». Инфекция попадает в организм через поврежденную кожу и слизистые. У человека резко повышается температура, через несколько дней в животе появляются боли, а на второй неделе заболевший может умереть от инфекционно-токсического шока.
Замыкает топ-5 генетическое заболевание под названием «прогрессирующая фибродисплозия», при котором мышцы, сухожилия и связки со временем превращаются в кости. По всему телу под кожей начинают появляться уплотнения, вырезать которые бесполезно — удаление окостеневших участков вызывает новый очаг роста кости.
Ранее в сентябре главный онколог Минздрава Андрей Каприн рассказал, какие факторы влияют на развитие онкологических заболеваний. Среди них — курение, алкоголь и вирус папилломы человека.
ЧИТАЙТЕ ТАКЖЕ
Правительство РФ внесло изменения в правила установления инвалидности. Так, в документе появился перечень заболеваний, при которых инвалидность будут устанавливать бессрочно при первичном обращении. Кроме того, оговариваются ситуации, в которых пациент может заочно пройти медосвидетельствование.
Премьер-министр Дмитрий Медведев подписал постановление о внесении изменений в правила признания инвалидом — новшества должны усовершенствовать процедуру прохождения медико-социальной экспертизы. Документ расширил перечень заболеваний, дефектов, необратимых морфологических изменений, нарушений функций органов и систем организма, а также показаний и условий для установления группы инвалидности и категории «ребёнок-инвалид». Так, в правилах появился перечень заболеваний, при которых уже при первичном обращении инвалидность будет устанавливаться бессрочно для взрослых, а для детей-инвалидов — сразу до 18 лет. При этом, отдельным блоком остался перечень заболеваний с некоторыми изменениями, при которых бессрочная инвалидность будет устанавливаться не позднее двух лет после первичного признания инвалидом. Также появился раздел, в котором прописаны показания и условия, при которых категорию «ребенок-инвалид» будут присваивать сроком на 5 лет или до достижения 14 лет. Кроме этого, определены случаи, когда получить инвалидность можно при заочном освидетельствовании. Новации в правилах позволяют также вносить изменения в индивидуальную программу реабилитации или абилитации инвалида без пересмотра группы инвалидности или срока, на который она установлена.
«Таким образом, будет исключена возможность определения срока установления инвалидности по усмотрению специалиста МСЭ», — говорится в пояснительной записке к постановлению.
Ссылка на источник: http://static.government.ru/media/files/CAjdHOcCy3z2RO8qCYupHZUEUrmwthyp.pdf
Прикрепленные файлы:
Cмерть без сна
Фатальная семейная бессонница — редчайшая наследственная болезнь, при которой человек погибает от неспособности заснуть. До сих пор она отмечалась лишь в сорока семьях по всему миру. Фатальная бессонница обычно проявляется между 30 и 60 годами (чаще всего — после 50 лет) и продолжается от 7 до 36 месяцев. По мере того как заболевание прогрессирует, пациент страдает от все более тяжелых нарушений сна, причем никакие снотворные ему не помогают. На первой стадии бессонница сопровождается паническими атаками и фобиями, на второй к ним прибавляются галлюцинации и повышенное потоотделение. На третьей стадии болезни человек полностью теряет способность спать и начинает выглядеть намного старше своих лет. Затем развивается деменция, и пациент погибает — как правило, от истощения или пневмонии.
Смертельная бессонница возникает из-за того, что в кодоне (кодирующем тринуклеотиде) 178 гена PRNP, расположенного в 20-й хромосоме, вместо аспарагина, который в норме присутствует в организме в составе белков и необходим для нормальной работы нервной системы, появляется аспарагиновая кислота. Это меняет форму белковой молекулы, и она превращается в прион — агрессивный аномальный белок, в составе которого нет нуклеиновых кислот. Под действием одного приона окружающие молекулы уподобляются ему, и это ведет к необратимым изменениям. Прежде чего, они протекают в тканях таламуса: подкорковой «станции» всех видов чувствительности, отвечающей в том числе за возникновение сонного состояния и двигательные функции: глотание, сосание, жевание, смех. Под действием прионов ядра таламуса покрываются порами, превращаются в губку и перестают работать.
Для болезни характерен аутосомно-доминантный тип наследования: то есть у нее нет носителей. Детям она передается от родителей с вероятностью 50% и только при условии, если кто-то из них болен. Мужчины и женщины болеют фатальной семейной бессонницей с одинаковой частотой. На сегодняшний день это заболевание считается неизлечимым.
Cонные атаки
Синдром нарколепсии-катаплексии, для которого характерны внезапные приступы сна и расслабления мускулатуры тела, тоже имеет генетическую природу и возникает из-за нарушений быстрой фазы сна. Он встречается намного чаще фатальной семейной бессонницы: у сорока из каждых ста тысяч человек, в равной степени у мужчин и у женщин. Человек, страдающий нарколепсией, способен внезапно заснуть на несколько минут посреди дня. «Сонные атаки» напоминают фазу быстрого сна и могут случаться очень часто — до ста раз в день, с предшествующей им головной болью либо без нее. Они часто провоцируются бездеятельностью, но могут возникать в совершенно неподходящее время: во время полового акта, занятий спортом, вождения. Просыпается человек отдохнувшим.
Примерно в 80% случаев нарколепсии сопутствует катаплексия: внезапная эпизодическая потеря мышечного тонуса, которая повторяется регулярно. В легких случаях у пациента слегка отвисает нижняя челюсть и возникает ощущении слабости в коленях, но если состояние тяжелое, человек может внезапно упасть на ровном месте. Его сознание при этом остается ясным. Катаплексия развивается на фоне выраженных эмоциональных реакций: смеха, злости, страха или удивления, что делает подобное состояние особенно неудобным.
Причина возникновения болезни пока ясна не до конца, но в ряде случаев отмечалась мутация мутация нейромедиатора орексина (ген HCRT, 17q21), который регулирует процесс передачи возбуждающих сигналов в мозгу и влияет на сон и аппетит. Сигнальная система между орексинергическими и другими нейронами дает сбой, угнетается активность моноаминергических нейронов и снижается приток возбуждающих сигналов в кору.
Устранить нарколепсию-катаплексию невозможно, однако симптоматическое лечение есть. Пациенты начинают чувствовать себя лучше благодаря регулярному сну в строго определенное время и препаратам, активизирующим работу центральных адренергических систем.
Лишние кости
Фибродисплазия оссифицирующая прогрессирующая (ФОП) — редкое генетическое заболевание, при котором организм начинает формировать новые кости — оссификаты — в неположенных местах: внутри мышц, связок, сухожилий и других соединительных тканей. К их образованию может привести любая травма: ушиб, порез, перелом, внутримышечная инъекция или операция. Из-за этого удалять оссификаты нельзя: после хирургического вмешательства кость может только сильнее разрастись. Физиологически оссификаты не отличаются от обыкновенных костей и могут выдерживать значительные нагрузки, вот только находятся не там, где надо.
ФОП возникает из-за мутации в гене ACVR1/ALK2, кодирующем рецептор костного морфогенетического белка. Она передается человеку по наследству от одного из родителей, если он тоже болен. Быть носителем этого заболевания нельзя: пациент либо болен, либо нет. Пока ФОП относится к числу неизлечимых болезней, однако сейчас проводится вторая серия испытаний препарата под названием паловаротен, который позволяет заблокировать ген, ответственный за патологию.
Детская старость
Детская прогерия, или синдром Хатчинсона-Гилфорда, — заболевание, которым страдает один человек из четырех-семи миллионов. Организм детей с таким диагнозом стареет чрезвычайно быстро и рано: уже в подростковом возрасте пациенты выглядят и чувствуют себя, как старики. У них развивается множество старческих патологий, возникают нарушения в работе внутренних органов и систем, а кости, кожа, мышцы и сухожилия становятся слабыми и вялыми. При этом по уровню развития дети с прогерией не уступают сверстникам, а иногда и опережают их. Средняя продолжительность жизни людей, страдающих синдромом Хатчинсона-Гилфорда, — 13 лет. Как правило, причиной смерти становится инфаркт миокарда. Описан всего один случай, когда пациент с таким диагнозом дожил до 45 лет.
Причина возникновения детской прогерии — спонтанная мутация в одном из двух копий (аллелей) гена LMNA, кодирующего преламин А, который является предшественником зрелых форм ламинов А и С. Эти белки необходимы для того, чтобы оболочка клеточных ядер была целой и нормально функционировала. Мутантный преламин А — или «прогерин», как предлагают называть его некоторые авторы, — накапливается в клетках, так что их ядерные оболочки сморщиваются, а ядра приобретают неправильную форму. Такие клетки уже не могут нормально делиться, так что организм теряет способность не только расти, но и заменять отмирающие клетки новыми.
На данный момент это заболевание также считается неизлечимым, однако продлить жизнь пациентов и улучшить ее качество помогает разнообразное симптоматическое лечение и физическая активность, особенно плавание. Эти средства позволяют улучшить состояние кровеносной системы и суставов. Кроме того, используется гормон роста.
Внезапное ожирение
Синдромом РОХХАД (Rapid-onset Obesity with Hypothalamic dysfunction, Hypoventilation and Autonomic Dysregulation) — чрезвычайно редкое заболевание, при котором человек начинает стремительно набирать вес и страдает от булимии, респираторных болезней, остановок дыхания во сне, альвеолярной гиповентиляции и кардиореспираторных остановок. Также для пациентов с таким диагнозом характерно отсутствие реакции на повышение в крови углекислого газа.
На сегодняшний день в мире зарегистрировано порядка 100 случаев возникновения этого расстройства. Обычно оно проявляется в возрасте до 10 лет (чаще всего около 3 лет) и, по всей видимости, имеет наследственную природу. Несмотря на проведенные на Западе исследования, этиология синдрома РОХХАД до сих пор не ясна. Считается, что он появляется из-за дисфункции гипофиза, которую вызывает генетическая мутация. Однако ученым еще только предстоит определить, какой именно процесс нарушается в этом случае.
Иконки: 1) Jamie Dickinson, 2) Jaclyne Ooi, 3) Abigail Cramer, 4) Luis Martins, 5) James Stone — from the Noun Project.
Какой тип рака является наиболее опасным сказать сложно, поскольку скорость разрастания опухоли, возникновения метастаз индивидуальна, кроме того, многое зависит от своевременности диагностики, выбранного курса лечения. При этом можно выделить ряд онкологических заболеваний, представляющих максимальную опасность.
Рак: что это такое?
К онкологическим относятся заболевания, связанные с возникновением и разрастанием злокачественной опухоли. Раковые клетки активно делятся и с током крови распространяются по всему организму, провоцируя появление метастаз – вторичных, удаленных от первого очагов опухолей. Раковыми называют видоизмененные клетки с укрупненным ядром и высокой скоростью деления.
Онкология опасна тем, что на первых этапах какие-либо симптомы появления злокачественной опухоли отсутствуют, а успех лечения во многом определяется тем, на какой стадии удалось выявить и диагностировать заболевание. Кроме того, даже при своевременной и качественной терапии сохраняется опасность возникновения рецидива болезни. И самый важный фактор: не существует методик и лекарств, способных со стопроцентной гарантией победить рак.
Меланома
Злокачественная опухоль кожи, меланома, относится к особо агрессивным видам рака. Причиной перерождения пигментных клеток, отвечающих за выработку меланина, нередко служит злоупотребление загаром. В список причин также входит вынашивание ребенка, прием ряда медикаментов и другие внешние и внутренние факторы.
Меланома носит звание «королевы рака». Выживаемость зависит от стадии, на которой было начато лечение. На первой стадии наблюдается 91% благополучных исходов, на четвертой – только 15%. Важно знать, что меланома опасна не только сама по себе – она нередко приводит к возникновению рака костей, легких, печени, головного мозга.
Рак легких
Основной причиной возникновения злокачественной опухоли в легком является курение. По статистике в 52% случаев опухоль развивается в правом легком, в 48% случаев – в левом. Данное заболевание на начальных стадиях протекает бессимптомно, при этом быстро распространяются метастазы.
Для диагностики рака легких эндоскопическое исследование бронхов, томография грудной клетки. Если удалось обнаружить заболевание на ранней стадии, вероятность выздоровления составляет около 54%. На поздних стадиях шанс выжить минимален – порядка 4%.
Рак мозга
Перерождение и бесконтрольное деление клеток может начаться в любой области и зоне головного мозга. Заболевание может быть наследственным, к причинам также относят генетические аномалии, гормональные нарушения, ряд вирусных заболеваний. Медицина еще не установила основной фактор возникновения рака мозга.
Данный вид онкологии крайне редко провоцирует появление метастаз, но относится к наиболее опасным, так как химиотерапия и иные методы лечения малоэффективны, а сама опухоль часто неоперабельна. Выживаемость при ранней диагностике — 65%, при обнаружении на поздних стадиях – не более 17%.
Рак поджелудочной железы
Злокачественная опухоль, появившаяся в поджелудочной железе, быстро разрастается и захватывает соседние органы. Заболевание протекает бессимптомно и с трудом поддается лечению.
Рак поджелудочной по степени распространенности занимает 10 место среди онкологических заболеваний, при этом по смертности он находится на четвертой позиции. При диагностике на ранней стадии лишь 2-5% пациентов после прохождения лечения живут дольше 5 лет. Если опухоль неоперабельна, только 30-40% больных проживают около трех лет. В запущенных случаях лишь 50% пациентов может прожить около года. При диагностике на поздних стадиях только 10% больных живут более 10 недель.
Рак мочевого пузыря
Данный вид онкологии часто диагностируется на начальных стадиях и хорошо поддается лечению. Опасность рака мочевого пузыря заключается в большом риске послеоперационных осложнений и частых рецидивах. Заболеванию в большей степени подвержены мужчины — у них этот вид рака встречается в 4 раза чаще по сравнению с женщинами.
Более 5 лет живет 94% пациентов, у которых рак мочевого пузыря был диагностирован на начальных стадиях. При выявлении онкологии на 3 стадии выживаемость составляет 45%, на 4-й – от 7 до 26%.
Рак желудка
Один из наиболее распространенных видов рака, по частоте встречаемости занимает второе место после рака легких. Причиной возникновения рака желудка может служить частый прием алкоголя, курение, плохие экологические условия жизни, неправильное питание, бактерия Хеликобактер пилори, способная выжить в соляной кислоте.
Рак желудка часто диагностируется только на поздних стадиях, так как на начальных стадиях его можно принять за гастрит или язву. Кроме того, многие больные долгое время не обращают внимания на симптомы или занимаются самолечением.
При обнаружении рака желудка на 1 стадии излечивается 70-80% заболевших, на 2 стадии выживаемость составляет 56%, на 3-й – 38%, на 4-й – 5%.
Лейкемия
Лейкемия также известна под названиями белокровие, лимфосаркома, лейкоз. Это рак крови, его опасность заключается в отсутствии локации, где растет опухоль – аномальны клетки перемещаются по всему организму вместе с кровотоком. Перерождение лейкоцитов негативно сказывается на свойствах крови, что ведет к нарушению работы всех систем и органов.
Из-за отсутствия или слабо выраженной симптоматики лейкемия нередко диагностируется уже на поздних стадиях. Если традиционная терапия не помогает, для лечения необходима трансплантация клеток костного мозга от подходящего донора. Если рак крови диагностирован на ранних стадиях, у 30% больных выживаемость превышает 5 лет. Но для людей старше 60 лет эта статистика составляет около 10%. У 85% больных, прошедших лечение, наблюдается рецидив и ухудшение состояния спустя 3-5 лет после курса терапии.
Лимфома
Лимфмой называют рак лимфатических узлов. Злокачественная опухоль может возникнуть в любом лимфоузле, то есть, это заболевание способно затронуть любой внутренний орган. Лимфома опасна чрезвычайно быстрым распространением.
Существует несколько разновидностей лимфомы. Лучше всего подается лечению лимфома Ходжкина, обнаруженная на ранних стадиях – у 90% больных наблюдается выживаемость свыше 5 лет. В среднем при раке лимфоузлов любого типа выживаемость составляет около 60% — 70-80% при ранней диагностике и 20-30% при обнаружении на поздних этапах.
Заключение
Рассмотрев подробно основные виды рака, самым опасным стоит признать меланому. Ее часто обнаруживают слишком поздно, когда быстро прогрессирующая болезнь успевает поразить многие внутренние органы. При любых подозрительных симптомах следует обращаться к врачу, чтобы пройти обследование на предмет онкологических заболеваний.
Фото с сайта pixabay.com
Медики утверждают: на ранних стадиях можно излечить практически любую болезнь. Но это не совсем правда
Каждый день в последнее время в топе самых актуальных новостей непременно появляется информация об Анастасии Заворотнюк – о том, как борется с тяжёлой болезнью популярная актриса. Последнее сообщение: у Заворотнюк – глиобластома, то есть рак мозга, от которого покинули земной мир Жанна Фриске, Дмитрий Хворостовский и Михаил Задорнов.
Вообще онкологию стали всё чаще называть «болезнью знаменитостей», вспоминая, что она унесла жизни очень многих известных людей – в частности, Богдана Ступки (70 лет, рак кости), Олега Янковского (65 лет, рак поджелудочной железы), Валентины Толкуновой (63 года, рак молочной железы), Валерия Золотухина (71 год, рак мозга), Александра Абдулова (54 года, рак лёгких), Анны Самохиной (47 лет, рак желудка) и других. Но это, на самом деле, неправильно – говорить о раке, как об «актёрской» или «артистической» болезни. Да – это, в действительности, страшное, жестокое и коварное заболевание, но оно поражает всех, без разбору, вне зависимости от рода занятий, возраста, социального статуса и т.д.
И, между прочим, по данным Минздрава России, онкология занимает второе место в списке самых смертельных заболеваний. На первом – болезни системы кровообращения, от которых в прошлом году скончались 283,4 тысячи жителей нашей страны. На третьем месте – «внешние причины смерти» (несчастные случаи, убийства, ДТП и проч.). Всего 131,3 тысячи наших сограждан. На четвёртом – болезни нервной системы, 112,7 тысячи жизней, на пятом – болезни органов дыхания, 59,8 тысячи.
Тем не менее медики говорят: практически все болезни – излечимы. Если, конечно, речь идёт об их выявлении и начале лечения на ранних стадиях.
Это касается и онкологии, и поражения системы кровообращения, – уточнил врач высшей категории Алексей Афанасьев. – Другое дело, что выявление болезни происходит зачастую несвоевременно. Если, например, говорить про рак, то заболевший зачастую приходит к врачу уже с жалобами на какие-то симптомы. А это, как правило, третья или даже четвёртая стадия болезни, потому что изначально она проистекает бессимптомно. Лечение же эффективно на первых двух этапах, и тогда выздоровление достигает 90 процентов.
«Да, пациентам приходится в дальнейшем до конца жизни находиться под наблюдением врачей, но всё же, – продолжил специалист. – Более того, по многим видам – таким, как рак шейки матки, молочной железы, кожи, щитовидки, яичка, предстательной железы – удалось добиться излечения на уровне свыше 95 процентов. Но, опять же, при обнаружении опухоли на ранней стадии».
Впрочем, есть, признают специалисты, такие болезни, которые страшнее рака.
Фото: АГН Москва/Globallookpress
Болезнь Крейтцфельдта-Якоба, или «коровье бешенство»
Поражает кору головного или спинного мозга, нервные окончания. Эта болезнь считается проявлением губчатой энцефалопатии: мозг превращается в буквальном смысле в губку, что ведёт к потере зрения, слуха, речи, психическим заболеваниям, нарушению координации и т.д. Причиной её возникновения становятся так называемые прионы, или аномальные белки, которые безвредны, пока они в норме, но, преобразуясь в патогенные, запускают разрушительную болезнь мозга. А заболевание чаще всего спонтанное: возникает вроде как беспричинно.
Второй вариант – генетическая мутация, это так называемая наследственная (или семейная) болезнь Крейтцфельдта-Якоба. И третий, но совершенно незначительный по числу заболевших вариант – заражение через кровь, от попадания в неё поврежденных частичек от больного человека, что может произойти при некоторых медицинских процедурах – вроде пересадки кожи или роговицы. И ведь современная медицина против этого заболевания бессильна: возможна только симптоматическая терапия, приносящая облегчение и продлевающая жизнь, но – ненадолго.
Смерть наступает в 85 процентов случаев при лёгкой форме (то есть у пятнадцати из ста есть небольшой шанс выкарабкаться с помощью поддерживающих лекарств), а вот при тяжёлой форме излечиться нельзя.
Фатальная семейная бессоница
Жутко звучит, но это правда. Ещё одно заболевание, вызываемое прионами. И оно передаётся по наследству. Человек фактически умирает от бессоницы.
Впервые на эту аномалию обратили внимание в 1979 году, когда итальянский медик Игнацио Ройтер, занимаясь выяснением обстоятельств смерти двух родственниц жены, неожиданно наткнулся на то, что похожие смерти в их роду уже происходили. Симптомы были похожи – сначала бессонница, потом крайнее истощение и затем гибель. И вот когда спустя пять лет таким же образом скончался ещё один их родственник, его мозг отправили на детальное исследование.

Фото: Konstantin Kokoshkin /Globallookpress
Когда пришло понимание, что это не случайности, а реальная болезнь, и очень опасная, учёные, исследовав аналогичные случаи, выяснили: из-за мутации в 20-й хромосоме аспарагин, который нужен для нормального функционирования нервной системы, изменяется на аспарагиновую кислоту, и тогда белковая молекула трансформируется в прион. Потом получалась цепная реакция: прион начинал превращать остальные белковые молекулы в себе подобные. В конце концов в том отделе головного мозга, что отвечает за сон, происходили накопления, которые и становились причиной хронической бессонницы, что вело дальше к истощению и смерти. Эта болезнь длится от семи месяцев до трёх лет: всего отмечаются четыре фазы – от одержимости параноидальными идеями до игнорирования внешних раздражителей.
Кстати, в мире на учёте состоят всего сорок семей, в которых наследуется это заболевание. Но кто скажет точно, сколько их в принципе? Далеко не все ведь проходили исследования.
К сожалению, лекарства от этой напасти нет.
Прогрессирующая фибродисплазия
Это очень редкое и тяжёлое по своему течению генетическое заболевание, при котором мышцы, сухожилия и связки со временем превращаются в кости. У детей, рождённых с этим недугом, есть характерная патология: одна или несколько фаланг большого пальца ноги искривлены внутрь, а иногда в нём не хватает сустава.
Самое распространённое обострение – появление под кожей неких уплотнений: на шее, спине, предплечьях. А если пациент старше 10 лет, по всему телу. Одним из признаков заболевания считается отёк мягких тканей головы – даже при незначительном повреждении (при ушибе или даже царапине и укусе насекомого), который долго, до месяца, не спадает, не реагируя ни на какие лекарства. Оперативное вмешательство не помогает, поскольку вырезание окостеневшего участка вызывает новый очаг роста кости.
Согласно статистике, с таким диагнозом рождается один человек на два миллиона.
Известна болезнь давно, ещё с 17-го века, но как её вылечить пока не научились. Впрочем, года три назад появилось сообщение, что учёные из Пенсильванского университета открыли ген, отвечающий за эту мутацию, но конкретных результатов ещё нет.
Бешенство
Бешенство относится к категории особо опасных смертельных инфекционных заболеваний, вызываемых вирусом Rabies. Заразиться легко: от слюны больного животного, попавшей в ранку либо во время укуса, либо, если была, скажем, микротрещина на коже. Зачастую, если, конечно, весь внешний облик напавшего животного (это могут быть как дикие – волки, лисицы, шакалы, барсуки, летучие мыши и грызуны, так и домашние – собаки и кошки) не говорит о его бешенстве, люди просто промывают рану, обрабатывают и забывают об этом.

Заразиться бешенством легко: от слюны больного животного во время укуса. Фото: Zamir Usmanov/Globallookpress
Инкубационный период бешенства длится от нескольких дней до трёх месяцев, иногда и до года. Если человек успел сдать анализы и проколоть антибиотики, выздороветь можно. А если появились первые симптомы (сначала место укуса краснеет и опухает, потом появляются зуд и боли, затем резко повышается температура, появляются недомогание, тошнота, головная боль), то летальный исход наблюдается в большинстве случаев. Дело в том, что этот вирус размножается в нервных клетках человеческого организма, образуя тельца «Бабеша-Негри», они движутся со скоростью 3 мм в час. А когда достигают спинного и головного мозга, вызывают менингоэнцефалит. Смерть наступает из-за асфиксии и остановки сердца.
Кстати, до 2005 года бешенство считалось абсолютно смертельным для человека, и только начиная с этого времени появились первые излеченные, но их до сих пор мало – в мире насчитывеатся всего несколько человек.
Геморрагическая лихорадка Марбург
Другое название этого недуга – «болезнь зелёных мартышек». Это острое вирусное заболевание, отличающееся высокой летальностью. Инфекция попадает в организм через повреждённую кожу и слизистые.
Инкубационный период длится от двух суток до двух недель. Болезнь сразу начинается остро и с резким повышением температуры, в сочетании обычно с ознобом.
В первые дни наблюдается общая интоксикация (головная боль, ощущение «разбитого тела», мышечные и суставные боли), потом добавляются поражения желудочно-кишечного тракта, обезвоживание, нарушение сознания. У половины заболевших через 4-5 дней появляется сыпь.
Что характерно: точного лечения нет – как и эффективных противовирусных препаратов. Поэтому основное, что может сделать врач, провести комплекс лечебных мероприятий, направленных на борьбу с обезвоживанием и преодоление инфекционно-токсического шока. Смертность от лихорадки Марбург может превышать 90 процентов.
Пандемия Covid-19 значительно повысила интерес пациентов к пневмонии. Лечение пневмонии обычно включает эмпирическую антибактериальную терапию (эффективную в отношении наиболее вероятных возбудителей, например, Streptococcus pneumoniae ) или таргетную (выбираемую на основании антибиотикограммы) и поддерживающую терапию.
Пневмония – это воспаление, поражающее воздушные мешочки в легких или интерстициальную ткань.По практическим соображениям можно разделить пневмонию на внебольничную (экологическая, у больных, не находящихся в стационаре) и госпитальную (у больных, находящихся в стационаре > 48 часов). Это разделение важно из-за различных этиологических факторов, вызывающих пневмонию в общественных и стационарных условиях. Бактерия, вызывающая 30–40% внебольничной пневмонии, — дифтерия ( Streptococcus pneumoniae ). Наиболее опасной формой инфекции является S.pneumoniae — инвазивное пневмококковое заболевание, представляющее собой воспаление легких с бакеремией (бактерии в крови).
Диагноз ставится на основании симптомов (анамнез), симптомов (обследование) и рентгенологических симптомов (чаще всего по рентгенологическому снимку). Типичными симптомами, о которых сообщают пациенты, являются кашель, часто с выделением гнойной мокроты, боль в груди (обычно локализующаяся не за грудиной, а в боковых отделах грудной клетки, усиливающаяся при глубоком дыхании или кашле), одышка у некоторых больных.Кроме того, обычно присутствуют системные симптомы, такие как потливость, озноб, мышечная боль или температура тела ≥ 38 °C. ПЗ, вызванный S. pneumoniae , чаще всего сопровождается высокой лихорадкой, плевральными болями, продуктивным кашлем и одышкой. У пожилых людей пневмония может протекать слабосимптомно, без лихорадки, но со слабостью и ухудшением контакта.
При физикальном обследовании врач обнаруживает симптомы, расположенные над определенной областью грудной клетки, путем перкуссии и аускультации грудной клетки.Для подтверждения диагноза обычно проводят рентгенографию органов грудной клетки, на которой видно затенение части паренхимы легкого). Лабораторные анализы обычно показывают лейкоцитоз (увеличение числа лейкоцитов, большинство из которых при пневмонии составляют нейтрофилы) и повышение СРБ (белка, уровни которого повышаются при многих воспалениях).
Лечение пневмонии зависит от предполагаемой этиологии. Антибиотики используются для лечения бактериальной пневмонии и обычно назначаются примерно на 7 дней.Риск смерти от внебольничной пневмонии у пациентов, не требующих госпитализации, составляет менее 1%.
Пневмония — очень распространенное заболевание. В связи с большими различиями эпидемиологию внебольничной и внутрибольничной пневмонии следует обсуждать отдельно.
Риск пневмонии у госпитализированного человека оценивается в 5–15 случаев на 1000 госпитализаций. Риск намного выше у тех, кто находится в критическом состоянии, и у тех, кто находится на искусственной вентиляции легких в отделениях интенсивной терапии.Риск пневмонии у последних оценивается в 15% в течение первых 5 дней ИВЛ, 10% в течение следующих 5 дней и 1% на каждый последующий день ИВЛ. Это означает, что если пациент находится на искусственной вентиляции легких в течение 2 недель, риск пневмонии составляет около 25%, т.е. у 1 из 4 человек разовьется пневмония! Этот высокий риск связан с двумя факторами:
Факторы, повышающие риск заболевания за счет колонизации лекарственно-устойчивыми бактериями:
Ежегодное число случаев заболевания в Европе оценивается в 5-12 случаев на 1000 человек. Сравнивая эти данные с населением Польши, можно предположить, что ежегодно болеет не менее 300 000 человек. Среди лиц пожилого возраста (>75 лет) заболеваемость значительно выше, по имеющимся данным, 34 случая на 1000 человек.
Факторами риска возникновения заболевания являются:
ПЗП является круглогодичным заболеванием, но его заболеваемость наиболее высока зимой.
Критерии для определения внебольничной пневмонии, диагностированной в открытом здравоохранении:
В Польше рекомендуется подтверждение диагноза с помощью рентгенографии грудной клетки (см. ниже).
Внебольничная пневмония у госпитализированных больных диагностируется на основании:
Внутрибольничная пневмония (ВП) представляет собой воспаление легких, начавшееся через 48 часов после поступления в больницу у пациента, который не был интубирован при поступлении.
Вентилятор-ассоциированная пневмония ( Вентилятор-ассоциированная пневмония (ВАП)) — воспаление легких, развившееся > 48 часов после начала инвазивной искусственной вентиляции легких.
Причины пневмонии различаются между внебольничной и внутрибольничной пневмонией, и даже бактериальная флора и ее устойчивость к антибиотикам различаются в разных больницах.
Источниками микробов являются медицинское оборудование, окружающая среда (воздух, вода, оборудование и одежда), а также передача микробов между пациентом и персоналом или другими больными людьми.
Внебольничная пневмония чаще всего вызывается неоклассической пневмонией, Streptococcus pneumoniae .Другими бактериями, вызывающими это заболевание, являются: Mycoplasma pneumoniae , Chlamydophila pneumoniae , Legionella pneumophila и Haemophilus influenzae .
Для т.н. атипичными микроорганизмами являются: Mycoplasma pneumoniae , Chlamydophila pneumoniae , Legionella pneumophila . Пневмония, вызванная заражением этими бактериями, чаще имеет атипичную клиническую картину: менее выражена лихорадка и чаще встречаются симптомы вне дыхательной системы.
Другие бактерии вызывают небольшой процент внебольничной пневмонии (включая Staphylococcus aureus , Klebsiella pneumoniae , Escherichia coli и анаэробные бактерии). Вирусные инфекции вызывают до 1/3 внебольничных пневмоний, но клиническая картина при этом не всегда типична.
Респираторные вирусы (вирусы гриппа, парагриппа, коронавирусы, аденовирусы и др.) вызывают примерно 30% случаев ВП.У пациентов с ослабленным иммунитетом пневмония также может быть вызвана другими вирусами и грибками (например, Aspergillus fumigatus , Candida albicans и Pneumocystis jirovecii ).
У 40% больных этиологический фактор пневмонии установить не удается.
Основой лечения пневмонии является использование антибиотиков. Его выбор остается на усмотрение врача.Люди с аллергией на антибиотик(и) или с побочными реакциями на применение антибиотиков должны обязательно сообщить об этом своему врачу. Для лечения пневмонии в домашних условиях, кроме исключительных случаев, антибиотики принимают внутрь.
В стационаре эту группу препаратов вводят в зависимости от состояния больного перорально или внутривенно (иногда в мышцу). Антибиотик обычно используется в течение 7 дней. В случаях подозрения на инфицирование атипичными микроорганизмами или в некоторых тяжелых случаях инфицирования другими бактериями курс лечения может быть продлен до 14–21 дня.
Антибиотик следует принимать по назначению врача. По возможности старайтесь выдерживать аналогичный временной интервал между последовательными дозами, т.е. принимать препарат в одно и то же время. Информация о том, следует ли принимать препарат натощак, во время или после еды, может варьироваться от препарата к препарату и должна быть указана в листке-вкладыше (для многих антибиотиков нет конкретных рекомендаций).
Поскольку антибиотики приводят к потере естественной кишечной флоры, целесообразно принимать лекарства, содержащие бактерии, восполняющие естественную кишечную флору (например,Лакцид, Лактофорте, Латопик, Линекс, Нутрилак, Нутриплант, Пробиолак, Пролактив, Кватрум, Трилак).
Наиболее частыми побочными эффектами антибиотиков являются желудочно-кишечные симптомы, особенно диарея, реже боль в животе, тошнота, рвота. Эти симптомы возникают у большого процента пациентов, принимающих антибиотики. Симптомы аллергии проявляются реже, чаще всего проявляются сыпью. Если у вас возникли побочные эффекты от лечения, обратитесь к врачу, который оценит их тяжесть и необходимость прекращения приема препарата или перехода на другой препарат.Если во время применения антибиотика у вас возникли: внезапная одышка, нарушение сознания, очень обширные кожные изменения с ощущением слабости, головокружения или затрудненного дыхания, необходимо срочно вызвать скорую помощь, так как это могут быть симптомы опасного для жизни аллергическая реакция.
В течение первых 4 дней госпитализации у большинства пациентов пневмония развивается из-за бактерий, сходных с таковыми при внебольничной пневмонии.По истечении этого срока причиной заболевания чаще становятся штаммы бактерий, «проживающие» в данном стационаре. Часто они устойчивы ко многим антибиотикам. Несмотря на многолетние исследования и усилия, при современном состоянии медицинских знаний ликвидировать внутрибольничные инфекции невозможно. Эти бактерии включают Pseudomonas aeruginosa (голубая сырая палка), штаммы больницы Escherichia coli , Klebsiella pneumoniae , виды рода Acinetobacter , Legionella Pneumophila , STAPHUREYNIKNICKEN5000, Legionella Pneumophila , STAPHUREYINICLYN000, Legionella Pneumophila , , , .MRSA, т.е. метициллин-резистентный Staphylococcus aureus ).
Это пневмония, которая возникает через 48 часов после интубации и начала ИВЛ. Заболевание вызывается бактериями, вызывающими внутрибольничную пневмонию.
Внебольничная пневмония чаще всего вызывается бактериями, которые постоянно находятся в верхних дыхательных путях человека.В случае наиболее распространенного этиологического агента Streptococcus pneumoniae присутствие бактерий в носоглотке обнаруживается примерно у 50% взрослых. Однако пневмония часто связана с инфекцией (чаще всего воздушно-капельным путем) серотипом, который не постоянно присутствует в верхних дыхательных путях больного. Естественная защита организма означает, что нижние дыхательные пути (которые начинаются ниже голосовых связок, т. е. трахеи и бронхов) в норме стерильны (бактерии отсутствуют).
Микробы попадают в нижние дыхательные пути чаще всего в результате микроаспирации, когда частицы секрета попадают в дыхательные пути при вдохе. Более крупные капли секрета вызывают кашель, более мелкие удаляются благодаря действию ресничек, покрывающих слизистую бронхов. Бактерии убиваются макрофагами в легких. Однако при благоприятных условиях (например, при ослаблении иммунной системы) бактерии выживают. Они размножаются в альвеолах.Организм защищается – в паренхиме легких развивается воспаление. Повышается проницаемость стенок сосудов, окружающих везикулы. Их просвет заполнен богатой белком жидкостью и многочисленными лейкоцитами, преимущественно нейтрофилами. Однако инфекция обычно распространяется дальше, обычно поражая всю долю легкого или ее часть. Гнойное содержимое, заполняющее пузырьки и мелкие бронхи, содержащее бактерии, нейтрофилы и остатки отмерших клеток, стимулирует кашель. Если воспаление протекает близко к поверхности легкого, поражения затрагивают и плевру — соединительнотканную оболочку, покрывающую легкое.В отличие от самих легких, он также иннервируется чувствительными к боли нейронами. Глубокое дыхание или кашель вызывают трение между плеврой, покрывающей легкое (легочная), и плеврой, выстилающей внутреннюю часть грудной клетки (париетальная плевра). Это вызывает сильную боль. Жидкость может накапливаться в плевре и иногда инфицируется. Вещества, попадающие в кровь из очага воспалительного процесса, вызывают лихорадку, недомогание и ощущение разбитости. В пораженных отделах легких воздушные мешки, отвечающие за газообмен, заполнены жидкостью и не выполняют своей роли.Если изменения обширны, больной испытывает одышку. В тяжелых случаях инфицирования некоторыми штаммами бактерий фрагменты легкого могут полностью разрушаться - образуются гнойные пространства, т.е. абсцессы легкого (чаще всего при инфицировании S. aureus и K. pneumoniae ). .
При использовании правильного антибиотика бактерии, размножающиеся в легких, быстро уничтожаются. Их остатки удаляются воспалительными клетками. Симптомы стихают постепенно (обычно в течение 1-2 дней), и больной медленно выздоравливает.Для восстановления нормальной функции пораженного участка легкого требуется больше времени, а изменения на рентгенограмме иногда видны даже через 1-2 недели и более.
Типичными симптомами пневмонии являются лихорадка, озноб, потливость, ощущение перелома, кашель с выделением гнойной (желтой) мокроты, боль в грудной клетке (чаще локализующаяся в боковых отделах грудной клетки и усиливающаяся при глубоком вдохе и кашле).
В более тяжелых случаях пневмония сопровождается одышкой.Симптомы обычно острые. У пожилых людей (старше 70 лет) эти симптомы (лихорадка, кашель) могут быть менее выраженными. У больных пневмонией, вызванной Mycoplasma pneumoniae и Chlamydia pneumoniae , симптомы развиваются медленнее, иногда с болью в горле и осиплостью голоса, а при вирусных инфекциях также с ринитом или мышечными болями и чувством дискомфорта (в случае гриппа) .
В дополнение к типичным симптомам пневмонии у пациентов с пневмонией, вызванной инфекцией Legionella pneumophila, часто возникают головная боль, боль в мышцах и желудочно-кишечные симптомы (тошнота, рвота, боль в животе).Следует, однако, подчеркнуть, что на основании одних только клинических симптомов даже опытный врач не может с уверенностью сказать о причине пневмонии.
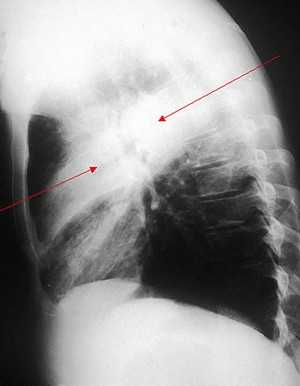
Базовым исследованием для выявления пневмонии, ее распространенности и наличия отдельных осложнений является рентгенограмма органов грудной клетки. В типичных случаях на рентгенограмме обнаруживаются инфильтративные изменения — сплошные затемнения (рентгенографическая пленка негативна, поэтому «заштриховкой» обозначают светлый участок на снимке), которые часто ограничиваются одной долей легкого.Иногда изменения могут быть двусторонними (если они охватывают большие участки обоих легких, это является одним из показаний к госпитализации). На фото иногда виден плевральный выпот (большое его количество также является показанием к госпитализации) и абсцессы легких, которые обычно свидетельствуют о тяжелом течении пневмонии (они всегда являются показанием к госпитализации). Предупреждение! Никогда не интерпретируйте рентгеновский снимок самостоятельно. Это невозможно без многолетней подготовки и медицинских знаний.
Рентгенограмма грудной клетки также является ценным дополнительным исследованием.Врач решает, повторять ли его, потому что это не всегда необходимо. Рентгенологические изменения после пневмонии могут сохраняться в течение нескольких недель. Поэтому часто нет необходимости в рентгенографии после лечения пневмонии даже у госпитализированных пациентов.
Подробнее об исследовании: Рентген грудной клетки
В сомнительных случаях показана КТ органов грудной клетки. Это обследование проводят реже, в основном у госпитализированных больных.Он не является обязательным для диагностики пневмонии и чаще всего используется в дифференциальной диагностике.
Подробнее об исследовании: Компьютерная томография органов грудной клетки
Чаще всего используется у пациентов с тяжелой или внутрибольничной пневмонией. Важнейшая роль теста заключается в сборе материала из нижних дыхательных путей для бактериологического исследования.
Позволяет обнаружить бактерии и их идентификацию.Посев мокроты часто имеет ограниченную ценность, поскольку даже в мокроте здоровых людей может расти множество бактерий, вызывающих пневмонию. Обследование чаще всего проводят у пациентов, поступивших в стационар.
Кровь в норме стерильна, поэтому наличие бактерий в крови больного пневмонией подтверждает, что причиной пневмонии является культивируемый микроорганизм. Однако бактерии в крови обнаруживаются не более чем в 1/3 случаев пневмонии, поэтому это исследование не всегда позволяет поставить диагноз.Кровь обычно берут несколько раз для тестирования, как правило, когда у пациента жар.
В настоящее время доступны тесты, позволяющие быстро идентифицировать несколько видов бактерий, в т.ч. наиболее распространены пневмонии Streptococcus pneumoniae и Legionella pneumophila . Тест проводится в образце мочи.
Для подтверждения наличия некоторых атипичных вирусов и бактерий, таких как Mycoplasma pneumoniae и Chlamydia pneumoniae , требуется двукратный забор крови с интервалом примерно в 3 недели, чтобы сделать вывод о повышении титра антител против этих микроорганизмов.
Эти анализы проводятся при подозрении на то, что заболевание вызвано вирусом гриппа. На практике используются тесты на выявление антигена гриппа (они быстрые, но не у всех инфицированных больных они дают положительный результат, т.е. имеют низкую чувствительность) и генетическое тестирование (ОТ-ПЦР), которое является более точным методом.
Доступные в настоящее время тесты, позволяющие проводить тестирование на инфекцию SARS-Cov-2, включают молекулярные (генетические) тесты, серологические тесты (количественные, качественные) и тесты на антигены.Молекулярные тесты обнаруживают вирусный генетический материал с использованием метода ПЦР в реальном времени (обратная транскриптазная полимеразная цепная реакция) в материале мазка из носоглотки (предпочтительное место). Экспресс-тесты на антигены обнаруживают белковые частицы SARS-CoV-2 (антигены) в материале мазка из носоглотки. Серологические тесты на выявление антител IgM и IgG не рекомендуются при выявлении текущей инфекции.
Диагноз пневмония ставится врачом на основании клинических симптомов, результатов физикального обследования и изменений на рентгенограмме органов грудной клетки.Некоторые руководства по клиническому ведению (например, рекомендации Британского торакального общества) позволяют диагностировать заболевание на основании симптомов и результатов физикального обследования без необходимости рентгенографии грудной клетки.
При пневмонии нельзя выходить на работу. Рекомендуется покой и обильное питье, особенно если у больного повышена температура. Больному не разрешается курить.Люди, которые испытывают трудности с отхаркиванием слизи, могут использовать лекарства, помогающие им отхаркивать, такие как препараты мукосольвана или ацетилцистеина. В большинстве случаев противокашлевые препараты, подавляющие кашлевой рефлекс, противопоказаны. При болях в груди можно использовать парацетамол временно по 0,5–1 г (1–2 таблетки).
Пневмония у пациентов, которым не требуется госпитализация, обычно быстро проходит при эффективной антибактериальной терапии.У пациентов, состояние которых достаточно тяжелое, чтобы потребовать госпитализации, прогноз не столь благоприятен. Риск смерти зависит как от этиологии, тяжести пневмонии, так и от наличия сопутствующих заболеваний и в зависимости от возраста может составлять от нескольких до нескольких процентов. Внутрибольничная пневмония (то есть через 4 дня после поступления в стационар) связана с более высоким риском смерти, варьирующим примерно от 10% до 30-40% у пациентов, у которых пневмония развилась во время терапии в отделении интенсивной терапии.
Врач принимает решение о госпитализации на основании клинического состояния больного, результатов рентгенографии грудной клетки и дополнительных исследований. Показаниями для госпитализации являются:
При пневмонии сравнительно часто жидкость появляется в плевральной полости, то есть между легким и грудной стенкой. Если в плевре скопилось больше жидкости, ее необходимо удалить и собрать для исследования. Плевральную пункцию выполняют путем прокалывания жидкости иглой через грудную стенку. Жидкость может быть вызвана воспалительной реакцией плевральной оболочки, покрывающей легкое, на воспалительный инфильтрат и может не содержать бактерий.Сама жидкость при этом прозрачная и желтоватая, а при появлении в ней бактерий вскоре становится гнойной, мутной, гнойной, часто с неприятным запахом. Затем в плевру необходимо ввести дренаж, т. е. трубку толщиной около 1 см, облегчающую удаление гнойного содержимого из плевры (см. Плевральный дренаж). Дренаж занимает не менее нескольких дней. Кроме того, антибиотики используются дольше, чем стандартно.
Развитие абсцесса легкого происходит при заражении некоторыми видами бактерий (чаще всего Staphylococcus aureus и Klebsiella pneumoniae ), вызывающими местное, практически полное разрушение легкого. Образуется полость в несколько сантиметров, заполненная гнойным содержимым. Абсцессы могут быть единичными или множественными. Лечение заключается в длительном (обычно несколько недель) применении антибиотиков, к которым чувствительны болезнетворные бактерии.В лечении помогает реабилитация, облегчающая эвакуацию гнойного содержимого из полости абсцесса, особенно постуральный дренаж, заключающийся в лежании определенное время в определенном положении тела (в зависимости от локализации очагов поражения, например, на боку , с приподнятой нижней половиной туловища и др.).
Ведение здорового образа жизни и отказ от курения – основные методы профилактики респираторных инфекций, которыми должен пользоваться каждый.Хорошая гигиена полости рта также снижает риск пневмонии. Общедоступная вакцина против гриппа также защищает от пневмонии, вызванной заражением вирусом гриппа. Эта вакцина может и должна использоваться людьми без каких-либо хронических заболеваний, которые хотят снизить риск заражения гриппом. Точно так же вакцинация против COVID-19 снижает риск тяжелого заболевания.
Существует также вакцина против Streptococcus pneumoniae , предназначенная в первую очередь для людей с повышенным риском развития пневмонии, т.е.люди с ослабленным иммунитетом, пожилые люди в домах престарелых и пациенты с хроническими заболеваниями.
Для многих пациентов и членов их семей тот факт, что у больного, госпитализированного по какой-либо другой причине, в больнице развивается пневмония, часто является шоком. Кажется странным, что в 21 веке мы не в состоянии ликвидировать внутрибольничные инфекции. К сожалению, медицина не только не в состоянии устранить различные инфекции, возникающие в больницах, но оказывается, что они являются одним из самых частых осложнений лечения.Такое положение вещей имеет несколько причин. Бактерии распространены. Устранить их во всей больнице невозможно. Даже использование дезинфицирующих средств не уничтожит бактерии полностью.
Мы часто слышим вопрос: Почему же тогда не всем госпитализированным больным назначают профилактический антибиотик? К сожалению, в долгосрочной перспективе это смертельно опасно. Массовое применение антибиотиков приводит к появлению резистентных к лечению штаммов, которые в ряде случаев устойчивы к большинству известных медицине антибиотиков!
По аналогичным причинам во многих странах, в том числе в Польше, принимаются меры по устранению ненужного назначения антибиотиков, что вызывает появление у населения полирезистентных штаммов бактерий.Ведь бактерии в больнице как передаются больничным персоналом (100% неизбежны даже при строгом соблюдении строгих правил), так и заносятся извне посетителями к больным. Другой причиной частых внутрибольничных инфекций является нарушение иммунитета, распространенное среди госпитализированных, и возможность передачи бактерий от одного больного к другому. Чтобы снизить риск нозокомиальной пневмонии, важно, чтобы вы и члены вашей семьи следовали инструкциям персонала больницы.
Пневмония — заболевание с характерной клинической картиной, давно известное в медицине. Врачи древности (например, Гиппократ) и средневековья (например, Мойжеш Моймонидес) представили в своих трудах точную клиническую картину пневмонии в соответствии с современными наблюдениями. В то время как клиническая картина была известна медицине в течение длительного времени, этиология оставалась неизвестной и была предметом спекуляций, соответствующих уровню знаний того времени.
Развитие бактериологии в 19 веке привело к открытию многочисленных болезнетворных микробов и объяснению причин многих заболеваний. Луи Пастер был пионером в этой области. Прежде чем открыть причину пневмонии, в 1830 г. работа Пастера касалась сначала брожения — ученый показал, что это процесс, вызываемый дрожжами, а не химическая реакция sensu строго , как считалось ранее. Позднее он доказал, что бактерии или другие микроорганизмы являются причиной многих заболеваний животных и человека.Эта идея — тогда прорывная — была доказана и широко принята благодаря Пастеру, что привело к огромному прогрессу в медицине. Среди бактерий, открытых Пастером, была бактерия, вызывающая пневмонию, выращенная из мокроты в 1880 году.
В то же время аналогичное открытие сделал американский врач Джордж Миллер Штернберг, который, что интересно, назвал описанный им микроорганизм в честь Пастера Micrococcus pasteuri . Лишь много лет спустя оказалось, что это тот же вид бактерий, который мы сейчас называем Streptococcus pneumoniae .К сожалению, открытие наиболее частой причины пневмонии не привело быстро к разработке эффективного лекарства, и в 19 веке пневмония была болезнью, которая часто заканчивалась смертью.
Прорывом в лечении бактериальных заболеваний, в том числе пневмонии, стало открытие Александром Флемингом пенициллина. Часто цитируемая история этого открытия является примером одновременно роли случая и важности проницательности ученого. Флеминг во время мытья грязной лабораторной посуды заметил, что в одном месте на посуде, покрытой колониями бактерий, растет плесень.Вокруг области, где была занята плесень, была видимая зона, где бактерии, по-видимому, не могли расти. Ученый выдвинул гипотезу, что плесень вырабатывает вещество, смертельное для бактерий. Лишь спустя примерно 10 лет, в 1938 году, группа из трех ученых, в том числе и Флеминг, выделила пенициллин — первый антибиотик. Название препарата происходит от плесени рода Penicillium . Пенициллин вскоре был введен в лечение и спас жизнь многим солдатам во время Второй мировой войны, а его первооткрыватели были удостоены Нобелевской премии в 1945 году.
Streptococcus pneumoniae является наиболее частой, но не единственной причиной пневмонии. Изучение еще многих других микробов продолжалось на протяжении многих лет – до сегодняшнего дня, поскольку все еще описываются новые микробы, способные вызывать это заболевание. В истории медицины зафиксировано событие 1976 года, когда во время съезда Американского легиона (организация, объединяющая ветеранов войн, в которых участвовали США) произошла эпидемия пневмонии, в результате которой погибло 29 человек. .Интенсивные исследования вскоре привели к открытию бактерии под названием Legionella pneumophila , которая, как было установлено, ответственна за значительный процент внебольничной пневмонии. Наблюдения, связанные с пневмонией, также привели к открытию СПИДа в 1981–1982 годах. В 1981 году правительственное агентство США по лечению и профилактике заболеваний ( Центры по контролю и профилактике заболеваний ) заметило необъяснимый рост пневмонии, вызванной заражением микроорганизмом Pneumocystis carinii (тогда он считался простейшим, но он является атипичным грибком, который теперь называется Pneumocystis jirovecii ).
Поиски причин этих заболеваний отчасти привели к описанию синдрома приобретенного иммунодефицита (СПИД) и последующему открытию его возбудителя – ВИЧ-инфекции. Только в 1989 году была опубликована статья с описанием бактерии Chlamydia pneumoniae , которая является одной из частых причин пневмонии.
В 2002 г. в Китае были зарегистрированы многочисленные случаи пневмонии, вызванной неизвестным этиологическим агентом.Заболевание получило название ОРВИ. Вирус, вызывающий SARS, был идентифицирован в 2003 году. Одним из людей, предупредивших ВОЗ, был сотрудник организации доктор Карло Урбани, который сам скончался в результате заражения. Распространение вируса в другие страны было вызвано, в том числе, политикой китайского правительства по сокрытию информации об эпидемии. К счастью, с 2004 года у нас не зарегистрировано ни одного случая заболевания, вызванного этим вирусом.
Первые случаи тяжелой пневмонии, вызванной SARS-Cov-2, были зарегистрированы в городе Ухань в декабре 2019 года.Всемирная организация здравоохранения (ВОЗ) объявила о пандемии COVID-19 11 марта 2020 года. Подробнее об инфекции SARS-Cov-2.
.Аллергический альвеолит (АЗПП) — группа заболеваний, вызванных контактом с различными органическими молекулами и химическими веществами, вызывающими аллергическую реакцию при вдыхании. Реакция возникает в результате многократного воздействия частиц различных размеров, называемых антигенами, попадающих в легкие во время дыхания.Антигены могут быть как органического происхождения (например, бактерии, грибы, фекалии животных, перья), так и неорганического - химические соединения, используемые в пищевой и деревообрабатывающей промышленности. Их неблагоприятное воздействие усугубляется условиями окружающей среды, например заплесневелым сеном или зерном; увлажнители, загрязненные системы кондиционирования воздуха, покрасочные цеха, металлообрабатывающие и плавильные цеха, полиуретаны в аэрозолях.
Аномальная реакция иммунной системы на антигены вызывает воспаление альвеол в легких.
Заболевание может быть острым, развивающимся в течение нескольких часов после воздействия, или хроническим. Хронические формы развиваются скрытно в течение месяцев, иногда лет. Это разделение некоторыми центрами подвергается сомнению, считая АЗЗП хроническим заболеванием с обострениями различной степени тяжести у отдельных больных.
Аллергический альвеолит — редкое заболевание. Один человек из 100 000 болеет человек на год. Аллергический альвеолит развивается лишь примерно у 1,6% людей, подвергшихся воздействию специфического антигена в высоких концентрациях.
Аллергический альвеолит имеет две формы - острую и хроническую. Симптомы острого аллергического альвеолита напоминают острую респираторную инфекцию. К ним относятся одышка, повышение температуры, озноб, недомогание, боль в суставах и кашель. Симптомы появляются в течение нескольких часов после контакта с антигеном. У некоторых больных симптомы регрессируют спонтанно, хотя могут вернуться после повторного контакта с антигеном. В редких случаях симптомы могут быть настолько серьезными, что вызывают дыхательную недостаточность.
При хроническом аллергическом альвеолите симптомы выражены слабо и могут долгое время оставаться незамеченными больным. К ним относятся эпизодический кашель, чаще с отхаркиванием, прогрессирующее ухудшение переносимости физической нагрузки, т. е. чувство легкой утомляемости, субфебрилитет, похудание. Синие губы, бледная кожа и потливость иногда появляются как признаки дыхательной недостаточности, особенно во время физической нагрузки.
Если у вас появятся симптомы аллергического альвеолита, вы должны обратиться к своему терапевту. Имейте в виду, что кашель и одышка могут быть симптомами многих других заболеваний. При острых состояниях, когда возникает выраженная одышка, следует вызвать скорую помощь.
Сначала врач собирает анкету, касающуюся анамнеза симптомов, принимаемых лекарств, сопутствующих заболеваний, а также воздействия веществ, которые могут вызвать аллергический альвеолит - как профессиональный, так и бытовой. Имеются соответствующие анкеты для выявления воздействия антигена. Затем он осматривает больного.
В последующем он может назначить дополнительные анализы, обычно это лабораторные исследования крови: общий анализ крови с мазком, белок СРБ, СОЭ, наличие в сыворотке крови т.н.преципитирующие антитела. Кроме того, ваш врач может назначить визуализирующие исследования, такие как рентген легких или компьютерная томография грудной клетки, а также функциональные тесты, такие как спирометрия, плетизмография и оценка способности рассеивать газы. Иногда необходимо выполнить бронхофиброскопию и оценку альвеолярного лаважа или даже биопсию легкого, т.е. забор тканевого материала и его гистопатологическую оценку.
Основной лечебной процедурой является полное прекращение воздействия антигена, т.е. прекращение контакта с птицей в случае реакции на птичий аллерген, смена рабочего места и т.п.
Острый аллергический альвеолит иногда разрешается без лечения, когда интенсивность симптомов невелика. При тяжелых симптомах может потребоваться прием пероральных кортикостероидов в течение нескольких недель.
При хронических формах глюкокортикоиды назначают в течение многих недель с постепенным снижением доз. Лечение может быть неэффективным из-за хронического, прогрессирующего характера изменений в легких – хроническое воспаление приводит к фиброзным изменениям в легких.Изменения часто прогрессируют, несмотря на прекращение воздействия, приводя к дыхательной недостаточности различной степени тяжести. Существует только симптоматическое лечение дыхательной недостаточности - оксигенотерапия, противокашлевое лечение, симптоматическое лечение одышки. В единичных случаях показана трансплантация легких.
При острых формах и при обострениях хронических форм иногда необходима госпитализация в отделение интенсивной терапии.
Быстрая диагностика острых форм после полной элиминации возбудителя позволяет добиться полного выздоровления.Хроническая форма аллергического альвеолита является хроническим заболеванием, и его течение варьируется от человека к человеку.
Крайне важно избегать контакта с антигенами, которые, как известно, являются возбудителями заболевания. В любом случае запрещено курить сигареты и использовать другие ингалянты.
.Бериллий в основном характеризуется воспалительными изменениями и так называемым гранулемы в легких. Вызывается вдыханием металлической пыли бериллия или его соединений. Бериллий — профессиональное заболевание. Воздействие берилла может привести к развитию аллергии на бериллий. Воздействие бериллия происходит в таких отраслях, как металлургия (в том числе оборонная), автомобильная, авиационная, атомная и электронная промышленность.Источниками значительного воздействия бериллия являются тормозные диски истребителей (выделение бериллиевой пыли в процессе истирания дисков) и изношенные автомобильные подушки безопасности (значительное воздействие при замене этих элементов).
Аллергия на бериллий развивается у 1-16% лиц, подвергшихся воздействию этого металла, а на бериллий максимум у 5%. Период между профессиональным облучением и появлением симптомов заболевания составляет до 30 лет (в среднем 15 лет), что не позволяет ассоциировать заболевание с прерванным много лет назад облучением, и заболевание, скорее всего, диагностируется как саркоидоз.
Заболевание может протекать бессимптомно или симптомы нарастают постепенно. Наиболее распространены кашель, одышка, снижение толерантности к физической нагрузке и дискомфорт в груди. Симптомы этого заболевания сходны с симптомами саркоидоза, но с небольшими отличиями. Поскольку гранулемы (т. печень, слюнные железы и сердце. Однако у бериллия никогда не происходит изменений в нервной системе.
При появлении описанных выше симптомов обратитесь к врачу.
Сначала врач проводит опрос на предмет наличия симптомов, сопутствующих заболеваний, принимаемых лекарств и воздействия неблагоприятных факторов окружающей среды (на работе, в быту). Затем он осматривает больного.При подозрении на бериллий врач назначает дополнительные исследования, в том числе рентгенографию грудной клетки, чаще всего дополненную компьютерной томографией высокого разрешения (ТКВР) и тестами функции легких.
Каждому больному с подозрением на бериллий врач назначает бронхоскопию с забором участка легочной ткани и бронхоальвеолярным лаважем (БАЛ). БАЛ — это диагностическая процедура, которая включает внутрибронхиальное введение физиологического раствора NaCl, подогретого до температуры тела, через фиброскоп.Чаще всего в бронх средней доли вливают физиологический раствор NaCl. Обычно его вводят аликвотами по 50 мл раствора, после чего отсасывают для дальнейшего исследования. Процедуру повторяют несколько раз, всего в бронх вливают около 250-300 мл физиологического раствора NaCl.
Основным инструментом для обнаружения бериллия является т.н. BeLPT - тест на пролиферацию лимфоцитов с бериллием, используемый для скрининга у людей, подвергшихся воздействию бериллия, без симптомов заболевания и для подтверждения аллергии у людей с симптомами, указывающими на бериллий.
Лечение в основном заключается в прекращении воздействия бериллия. Фармакологическое лечение используется только при наличии значительного нарушения или быстрого ухудшения функции легких. Лечение включает использование глюкокортикостероидов всегда по назначению врача.В случае выраженных побочных эффектов терапии глюкокортикоидами можно рассмотреть возможность применения цитостатиков или биологических препаратов.
Трудно говорить о полном излечении заболевания у людей с аллергией на бериллий после высоких доз облучения при длительном периоде развития болезни. Всегда есть риск возвращения симптомов. Однако у большинства больных бериллием никогда не развиваются нарушения функции легких, и в этой группе медикаментозное лечение не проводится как более токсичное, чем само заболевание, но они должны находиться под таким же врачебным наблюдением, как и те, кто прошел лечение глюкокортикоидами и добился полного излечения. ремиссия заболевания.
Как указывалось выше, все люди с аллергией на бериллий после воздействия должны оставаться под медицинским наблюдением (врачом по профессиональным заболеваниям или пульмонологом). Такие лица должны проходить диспансеризацию каждые 2-3 года или ежегодно при подозрении на прогрессирование заболевания.
Профилактика аллергии на бериллий сводится к соблюдению соответствующих гигиенических норм.Концентрация бериллия в воздухе на рабочем месте не должна превышать 0,05 мг/м 3 в течение 8 часов работы.
.Саркоидоз – это заболевание, при котором в различных органах тела образуются небольшие воспалительные узелки. Причина саркоидоза неизвестна. Воспалительные узелки, называемые гранулемами, являются местом активного патологического процесса. Гранулемы образуются в результате скопления аномально стимулированных клеток иммунной системы, так называемых лимфоциты, макрофаги. Саркоидоз чаще всего поражает лимфатические узлы в центральной части грудной клетки , то есть средостение и легкие, но может поражать любой орган.
Саркоидозом страдают люди всех возрастов, независимо от расы, пола или возраста. Однако чаще всего им страдают молодые люди в возрасте 20-40 лет. В Польше около 10 человек из 100 000 ежегодно страдают саркоидозом Саркоидоз не является инфекционным заболеванием. В некоторых семьях о нем сообщалось чаще, но доказательств наследственности нет.
Саркоидоз может протекать бессимптомно.Примерно у 30-40% больных отмечаются неспецифические симптомы, т.н. общие симптомы, в том числе повышенная температура тела, утомляемость, слабость, потеря аппетита, похудание, недомогание, ночная потливость .
Симптомы могут затрагивать орган, в котором прогрессирует заболевание, и могут быть только периодическими. Более 70% случаев составляют саркоидоз легких и лимфатических узлов, поэтому симптомы обычно включают кашель, одышку, свистящее дыхание 9006, различные формы боли, напр. гнет, горение . увеличенных лимфатических узлов можно наблюдать в виде пальпируемых узелков и уплотнений на шее, в подмышечных впадинах, иногда в паху.
Начало заболевания может быть острым с лихорадкой, болями в суставах и поражением кожи . Сопутствующие кожные изменения называются узловатой эритемой. Узловатая эритема представляет собой пятна различных размеров на коже красновато-фиолетового цвета, иногда теплее здоровой кожи, исчезающие без образования рубцов, но со стойким изменением цвета в течение нескольких недель.Чаще всего они располагаются на голенях, иногда на бедрах и ягодицах и других частях тела.
Гораздо реже саркоидоз поражает нервную систему, сердце, зрение, слюнные железы, тогда симптомы связывают с поражением пораженного органа.
В случае любых подозрительных симптомов немедленно обратитесь к лечащему врачу. Необходимо полное медицинское обследование, включая дифференциальную диагностику, т. е. исключение других заболеваний со схожими симптомами.
Не существует единого диагностического теста для диагностики саркоидоза. Для установления диагноза необходим ряд тестов.
Врач сначала соберет анамнез, а затем осмотрит пациента. Затем он или она назначит дополнительные анализы, обычно рентген легких и лабораторные анализы крови. При наличии поражения легких часто проводят исследование функции легких, а также компьютерную томографию легких с высоким разрешением.Бронхофиброскопическое исследование бронхов позволяет получить материал для тканевых и цитологических исследований, необходимых для диагностики саркоидоза легких. Иногда необходимо взять материал для исследования во время хирургической операции, т.е. медиастинальные лимфатические узлы, легочную ткань.
В других местах часто необходимы другие тесты, такие как МРТ. Сцинтиграфическое исследование помогает распознать внелегочные локализации.
Не все формы саркоидоза следует лечить.В большинстве случаев заболевание проходит самостоятельно через несколько недель или месяцев.
Всегда лечите саркоидоз нервной системы, зрения, сердца. В случае локализованного саркоидоза в легких необходим регулярный мониторинг с оценкой функции легких, и при необходимости назначается лечение.
Причина саркоидоза неизвестна, лечение симптоматическое и состоит в основном из противовоспалительных препаратов, которые уменьшают воспаление и ограничивают рост гранулем.Целями лечения являются поддержание функции органов, уменьшение симптомов и предотвращение повреждения органов.
При прогрессирующей легочной дисфункции, саркоидозе нервной системы, органов зрения или сердца применяют глюкокортикостероиды, чаще всего в таблетированной форме. Иногда необходимо добавить другие лекарства для подавления активированных клеток иммунной системы, называемые иммунодепрессантами (например, метотрексат, азатиоприн, гидроксихлорохин).
Лекарства, используемые для лечения саркоидоза, могут вызывать побочные эффекты в диапазоне от умеренных до потенциально опасных для жизни, поэтому лечение требует тщательного наблюдения и важно следовать инструкциям вашего врача.
Течение саркоидоза варьируется и часто упоминается как фазовое заболевание, что означает, что активная и неактивная фазы болезни могут чередоваться.
У большинства пациентов наступает спонтанная ремиссия, т. е. выздоровление в течение от нескольких месяцев до нескольких лет, или ремиссия после лечения. В остальных случаях (20-30%) течение хроническое и прогрессирующее, вызывающее стойкое поражение органов и нарушение их функций.Острое начало с лихорадкой и узловатой эритемой или бессимптомным увеличением лимфатических узлов имеет хороший прогноз.
Большинство людей с саркоидозом ведут нормальный образ жизни. Следует тесно сотрудничать с лечащим врачом, следуя его рекомендациям. В случае саркоидоза трудно говорить об окончании лечения. Следует приходить на осмотры, так как болезнь может рецидивировать. Если вы принимаете лекарства, помните о побочных эффектах.
Метод борьбы зависит от вида заболевания и вида лечения. В случае саркоидоза легких это рентгенологические и функциональные исследования легких, а также анализы крови каждые несколько месяцев в соответствии с врачебными рекомендациями.
Не забывайте соблюдать правила здорового образа жизни, не курите.
.90 000 Идиопатический легочный фиброз — редкое заболевание, более опасное, чем многие виды рака — Pulse of MedicineИдиопатический легочный фиброз (ИЛФ) диагностируется нечасто, но скорость, с которой болезнь поражает легкие, приводит к тому, что ИФЛ убивает пациента быстрее, чем многие виды рака - предупреждают специалисты проходящий в настоящее время в Париже конгресс Европейского респираторного общества (ERS).
Вы читаете эту статью по платной подписке. Ваша подписка активна
Конгресс Европейского респираторного общества, проходящий 16-24 сентября, совпадает с празднованием Всемирной недели IPF, отсюда и интерес специалистов к теме этого редкого респираторного заболевания.
Идиопатический фиброз — неизлечимое заболевание, у пациентов с диагнозом ИЛФ здоровая ткань легкого дегенерирует и замещается соединительной тканью. Это так называемый рубцевание легких, необратимо ухудшающее их функционирование и способность к газообмену – поглощению кислорода и выделению углекислого газа. В результате легкие больного не способны сокращаться и расширяться, как у здорового человека.К сожалению, специалистам до сих пор не удалось установить причины заболевания – отсюда и слово идиопатический, т.е. спонтанный, в его названии.
«Курение сигарет играет гораздо меньшую роль в этом заболевании, чем в других заболеваниях легких. Известно, что ИЛФ подвержены люди, длительное время работающие в пыльных или задымленных помещениях. Люди, у которых в семейном анамнезе была ИЛФ, также подвержены более высокому риску, что означает наличие генетической предрасположенности к этому заболеванию.Часто пациенты рады, что у них диагностирован ИЛФ, а не рак. Только когда они читают об этом и выясняется, что они могут умереть в течение трех лет, они меняют свой подход», — сказал проф. Тоби Махер из Имперского колледжа Лондона.
Заболевание носит хронический характер, но последующие обострения очень опасны для больных - почти половина больных ИЛФ умирает в течение одного месяца после обострения.
«Очень важно быстро поставить диагноз, потому что ИЛФ — агрессивное заболевание. Поврежденная легочная ткань никогда не вернется в предболезненное состояние, поэтому, чем раньше мы распознаем ИЛФ и начнем лечение, тем лучше для пациента», — сказал проф. Вим Вюйтс из Католического университета Левена в Бельгии.
К сожалению, диагностировать это заболевание непросто. Многие пациенты связывают ухудшение функционирования и одышку с естественными признаками процесса старения — заболевание поражает в основном, но не только пожилых людей.Еще один мало характерный симптом – сухой кашель. ИЛФ часто путают с хронической обструктивной болезнью легких и астмой. Нередки случаи, когда диагностика длится даже несколько лет.
Идиопатический фиброз легких неизлечим, но своевременная диагностика и начало терапии улучшают качество жизни и отсрочивают обострения, которые могут привести к быстрой смерти.
ЧИТАЙТЕ ТАКЖЕ: Потребность в центрах экспертизы для пациентов с редкими заболеваниями легких
Идиопатический легочный фиброз более опасен, чем многие виды рака
.Заболевания легких широко распространены в польском обществе. Наиболее распространенными симптомами являются кашель и одышка. Некоторые из них существенно ограничивают повседневное функционирование, в том числе профессиональную деятельность.
Заболевания легких представляют собой чрезвычайно разнообразную группу с точки зрения этиологии и лечения. Они являются одними из самых распространенных в обществе, поэтому следует заранее принять соответствующие меры защиты. В дополнение к профилактике также подумайте о страховании жизни.
Пульмонолог занимается профилактикой, диагностикой и лечением заболеваний легких. Причиной их образования могут быть различные факторы, в том числе возбудители, генетические и экологические условия. Чаще всего они приводят к временному или необратимому ограничению эффективности дыхания.
Болезни легких представляют собой очень разнообразную группу. Они могут быть воспалительными, вызванными экологическими или неопластическими факторами. Некоторые ответственны за генетические условия.Есть также заболевания легких с неизвестными причинами, такие как саркоидоз. Среди наиболее известных и наиболее распространенных заболеваний легких:
Страхование жизни
90 022 финансовая поддержка на следующие 90 023 если вам не хватило
Узнать большеХотя заболевания легких могут различаться по этиологии, течению, лечению и прогнозу, они имеют много схожих симптомов. Типичными симптомами являются одышка, свистящее дыхание и кашель, часто сопровождающийся отхаркиванием слизи. Еще одним симптомом заболевания легких является утомляемость. При запущенных заболеваниях даже малейшее усилие становится большим испытанием для пациента. Боль в груди также распространена.
Многие заболевания легких имеют специфические симптомы. Например, у больных ХОБЛ имеется риск развития легочной гипертензии (повышения артериального давления в сосудах, снабжающих легочную ткань кислородом и питательными веществами) и так называемой Легочное сердце (гипертрофия миокарда). Эти недуги приводят к дыхательной и сердечной недостаточности.В свою очередь муковисцидоз характеризуется наличием густой слизи, что влияет на работу многих важных органов. Избыточное отделяемое может перекрыть просвет кишечника и привести к его непроходимости. Кроме того, он может вызывать изменения в печени, приводящие к нарушению транспорта желчи, что связано с риском развития билиарного цирроза.
См. также: Хроническая обструктивная болезнь легких — симптомы, лечение и жизнь с ХОБЛ
Лечение болезней легких определяется первопричиной. Например, бактериальная пневмония требует применения антибиотиков, а астма обычно требует ингаляционных глюкокортикостероидов. В легких случаях ХОБЛ достаточно фармакологии, а в более тяжелых случаях требуется искусственная вентиляция легких или оперативное вмешательство - хирургическое удаление поврежденных участков легких. Муковисцидоз, в свою очередь, является неизлечимым заболеванием легких. Возможно только симптоматическое лечение. Лечение рака легкого основано на химиотерапии, лучевой терапии и хирургическом удалении раковой ткани. Независимо от вида заболевания бросить курить и обеспечить надлежащее качество воздуха - использование очистителей воздуха.
Многие заболевания легких являются хроническими и влияют на повседневную деятельность. Поэтому для собственного благополучия и благополучия ваших близких стоит задуматься о страховании жизни. Диагностический и лечебный процесс связан со значительными затратами и ограничением профессиональной деятельности.В случае пребывания в больнице для обеспечения пособия необходимы дополнительные деньги. Средства от страховки позволят сохранить текущий уровень жизни, улучшить лечение и сосредоточиться на выздоровлении.
Из-за распространенности рака легких хорошей идеей будет страхование от рака . Услуга доступна в версии для женщин и мужчин в трех вариантах: базовом, расширенном или полном. Можно приобрести пакеты «Преддиагностика» и «Онколог», которые предлагают:в быстрый доступ к медицинским консультациям, проверка медицинского заключения или использование специализированного скрининга и генетических тестов.
Команда Национале-Нидерланды 18 мая 2020 г.
.90 000 человек, страдающих муковисцидозом, тоже задыхаются!21 марта 2021 г.
Польское общество борьбы с муковисцидозом, организация, представляющая пациентов с муковисцидозом и их семьи, подала протест против решения мазовецкого воеводы Константина Радзивилла выделить значительную часть коек Института туберкулеза и болезней легких в Варшаве для лечения пациентов с COVID-19. Муковисцидоз — тяжелое, редкое генетическое заболевание, сильно поражающее дыхательную систему.Решение, которое лишит больных муковисцидозом доступа к единственному в регионе специализированному лечебному центру для взрослых пациентов, может стать для многих из них фатальным.
Решение воеводы подать заявление с 22 марта с.г. - таким образом, пациенты с муковисцидозом, находящиеся на попечении Института, практически лишены доступа к лечению в ночное время. В настоящее время на лечении в центре находятся более 120 пациентов, многие из которых находятся в тяжелом состоянии, ожидают трансплантации легких и нуждаются в интенсивном специализированном лечении.Больные муковисцидозом с обострениями бронхолегочной болезни нуждаются в срочной, нередко ежечасной госпитализации и интенсивном лечении опытной терапевтической бригадой. Лишение их доступа в лечебный центр в таком состоянии может представлять прямую угрозу их жизни. PTWM уже подала письменный протест по этому поводу Мазовецкому воеводе.
«Мы знаем о трудностях, с которыми сталкивается система здравоохранения во время пандемии.Однако ради наших пациентов и чувства ответственности за группу взрослых пациентов, проходящих лечение в Институте туберкулеза и болезней легких в Варшаве, мы обращаемся к мазовецкому воеводе Константину Радзивиллу с просьбой изменить решение, последствия которого может быть фатальным для наших пациентов. Люди с муковисцидозом тоже задыхаются!» - сказал Вальдемар Майек, президент Польского общества борьбы с кистозным фиброзом.
Сообщества пациентов уже много лет обращают внимание на ограниченный доступ взрослых пациентов с МВ к лечению в специализированных центрах по лечению МВ.Это особенно заметно в Центральной Польше, где имеются большие группы больных, а единственным центром в этом регионе, имеющим опыт лечения больных муковисцидозом, является Варшавский институт туберкулеза и болезней легких.
Контакт:
Магдалена Мораньска,
Тел: 500 279 139,
Электронная почта: [email protected]
Waldemar Majek,
Тел: 509 903 445,
Электронная почта: wmajek@ptwm. Кистозный фиброз — тяжелое системное заболевание с генетической предрасположенностью.В организме больного вырабатывается чрезмерно вязкая слизь, вызывающая нарушения во всех органах со слизистыми железами, особенно в дыхательной и пищеварительной системах. Муковисцидоз является неизлечимым заболеванием, но ранняя диагностика, соответствующее систематическое симптоматическое лечение, реабилитация и быстрое развитие медицины (новые препараты, воздействующие на причину заболевания) дают пациентам шанс на более долгую и лучшую жизнь.
Польское общество борьбы с кистозным фиброзом (PTWM) было основано в 1987 году.и является старейшей и крупнейшей организацией в Польше, которая работает с пациентами с муковисцидозом. Наша миссия — поддерживать людей с муковисцидозом и их семьи в борьбе за достойную и долгую жизнь.
Письмо мазовецкому воеводе (PDF)
Пресс-релиз (PDF)