2011-2017 © МБУЗ ГКП № 7, г.Челябинск.
Поджелудочная железа имеет два главные функции — эндокринную (в ней, в частности, образуется инсулин) и экзокринную (в ней образуются ряд ферментов, необходимых для пищеварения). Самая частая причина недостаточности экзокринной функции поджелудочной железы у взрослых — алкоголизм, а у детей — муковисцидоз (тяжелое наследственное заболевание, сопровождающееся также тяжелыми легочными инфекциями). Муковисцидоз следует подозревать у всех больных младше 40 лет с необъяснимой недостаточностью экзокринной функции поджелудочной железы.
Хронический панкреатит проявляется постоянной или приступообразной болью в животе, нередко в сочетании с сахарным диабетом (что проявляется повышенным уровнем глюкозы в анализах крови).
При хроническом панкреатите обострения могут сменяться периодами улучшения, либо болезнь сопровождается постоянной болью и нарушениями всасывания пищи из кишечника.
При легком и умеренном повреждении поджелудочной железы поводом для обращения к врачу служит постоянная боль. Нередко на этой стадии заболевания отклонения лабораторных показателей выявляются только при специальных исследованиях (например, при пробе с секретином). При обширном повреждении поджелудочной железы появляются понос, стеаторея (выделение избыточного количества жира с каловыми массами) и похудание.
В типичных случаях боль локализуется в середине живота («под ложечкой») и отдает в спину, но может быть более выраженной в правом или левом подреберье, в спине или иметь разлитой характер. Иногда боль локализуется за грудиной или в боку. Обычно она сильная, продолжительная, глубокая и не проходит после еды и приема антацидных средств. Часто она усиливается при употреблении алкоголя или после обильной еды, особенно жирной. Нередко боль настолько сильна, что приходится использовать наркотические анальгетики. Тошнота, рвота и метеоризм (обильное отхождение газов) отмечаются реже; обычно они обусловлены реакцией на боль или применением лекарственных препаратов (особенно наркотических анальгетиков), угнетающих деятельность желудка и кишечника.
При длительной боли в животе всем больным необходимы ультразвуковое исследование (УЗИ) или компьютерная томография (КТ) для исключения ложной кисты поджелудочной железы. Часто при хроническом панкреатите обнаруживают изменения протоков; взаимосвязи между силой боли и наличием сужений протоков и их расширений не выявлено, однако иногда после установки стента (металлической конструкции, не дающей протоку спадаться) боль уменьшается.
Надежный метод диагностики нарушений пищеварения — определение в кале капель нейтрального жира и кристаллов жирных кислот, а также непереваренных мышечных волокон. Большое число мышечных волокон (более пяти) в мазке кала говорит о нарушении переваривания белков.
При рентгенографии живота можно выявить кальцификаты поджелудочной железы, подтверждающие хронический панкреатит. При УЗИ можно обнаружить кальцификаты (даже те, которые еще не видны на рентгенограммах), увеличение размеров поджелудочной железы и неровность ее контуров. Для диагностики хронического панкреатита используют также КТ живота; при хроническом панкреатите помимо кальцификатов в поджелудочной железе обнаруживают расширение протока поджелудочной железы и желчных протоков, неравномерное увеличение железы, скопление жидкости, изменения в окружающих тканях. Эндоскопическая ретроградная холангиопанкреатография при хроническом панкреатите выявляет расширение протоков, а также участки их стеноза.
Отказ от алкоголя уменьшает боль примерно у 50% больных. Также применяют ферментные препараты, например панкреатин. Ферментные препараты лучше всего помогают женщинам с неалкогольным хроническим панкреатитом. У мужчин эффективность такого лечения составляет 20—25%, у мужчин, злоупотребляющих алкоголем, — 12—15%, а при тяжелом панкреатите у больных обоего пола — 25%. Во всех случаях при постоянной боли необходимо исключить ложную кисту, поскольку дренирование кисты часто приводит к улучшению. У всех больных хроническим панкреатитом с постоянной болью довольно высок риск наркотической зависимости, поэтому следует применять только ненаркотические анальгетики. Необходимо предостеречь больных, злоупотреблявших алкоголем, от употребления даже малых доз алкоголя на фоне приема парацетамола в дозе 3 г в сутки и более.
Каждый знает, что при употреблении спиртных напитков, жирной и копченой пищи страдает поджелудочная железа. Основной симптом – это боль, чаще всего опоясывающая, в верхней трети живота, сразу под ребрами. Также при заболеваниях органа появляются тошнота, рвота, разжижается стул. В тяжелых случаях возникают осложнения со стороны легких и сердца.
Лекарства для поджелудочной железы должен назначать врач после обследования. Только специалист решает, имеет место острый процесс, или это – симптомы хронического обострения. В первом случае для сохранения жизни нужна обязательная госпитализация в хирургическое отделение и инъекционные препараты, во втором – можно лечиться дома.
Лечение острого панкреатита
Процесс с увеличением, отеком, а иногда и отмиранием участка железы лечится инъекционными препаратами в хирургическом отделении. Хирурги наблюдают за состоянием пациента, контролируют его анализы крови и мочи на уровень ферментов поджелудочной. При необходимости проводится хирургическое вмешательство.
Применяются такие лекарства для лечения поджелудочной железы:
Спазмолитики
Это препараты, которые уменьшают или убирают боль при панкреатите. Делают они это путем устранения спазма гладких мышц протоков, по которым выводится сок, выработанный поджелудочной железой. Для полного устранения болевого синдрома часто требуется эти препараты комбинировать с обезболивающими – нестероидными противовоспалительными средствами или даже наркотическими анальгетиками.
К «чистым» спазмолитикам относят: Но-шпа, Папаверин, Мебеверин, Бускопан.
Комбинированные спазмолитики – лекарства для лечения поджелудочной железы – это: Баралгетас, Спазган, Спазмалгон.
Антихолинергические препараты
Эти препараты уменьшают выработку сока поджелудочной железы, который, совместно с воспалительным экссудатом, увеличивает объем жидкости, выделяемый по протокам железы.
Сюда относят: Атропин, Платифиллин. При стихании процесса можно употреблять комбинированные спазмолитики, в состав которых входят также и антихолинергические (антисекреторные) препараты: Спазган, Спазмалгон.
Нестероидные противовоспалительные средства
Они направлены на уменьшение боли и воспаления. Это такие названия лекарств для поджелудочной железы, как Диклофенак, Ибупрофен. Вместе с ними – для защиты желудка – обязательно принимать следующие 2 группы препаратов.
Антацидные препараты
Это лекарства, которые, взаимодействуя с соляной кислотой желудочного сока, нейтрализуют ее. Это уменьшает активность воспаленной поджелудочной железы.
К антацидам относят Альмагель, Фосфалюгель, Маалокс, Секрепат.
Блокаторы выработки соляной кислоты
Данные лекарства для поджелудочной железы крайне необходимы: снижение выработки соляной кислоты желудком рефлекторно уменьшает выработку панкреатического сока, то есть поджелудочной железе предоставляется возможность «отдохнуть» и восстановиться.
Угнетают образование HCl 2 группы препаратов:
блокаторы гистаминовых рецепторов: Квамател, Рантак;
ингибиторы протоновой помпы – более современный вид препаратов: Пантопразол, Омепразол, Рабепразол, Нольпаза.
Пи остром панкреатите вводятся инъекционные формы этих препаратов.
Ингибиторы протеолитических ферментов
Без этих препаратов также не обойтись, так как они эффективно снимают отек поджелудочной железы, уменьшают степень расщепления ферментами органа собственных тканей. Эти средства вводятся внутривенно капельно или внутривенно микроструйно. К ним относят: Контрикал, Гордокс.
Гипоталамические гормоны
Это препарат Сандостатин (Октреотид, Октрестатин), которого понадобится от 1 до 5 ампул в сутки, вводимых внутривенно капельно или микроструйно. Суть действия гормона заключается в угнетении выработки ферментов самой поджелудочной железы, а также желудка и кишечника, которые могут спровоцировать дополнительную работу воспаленной поджелудочной.
Средства от тошноты и рвоты
При тошноте и рвоте применяются: Церукал (Метоклопрамид), Мосид. Если симптом выраженный, назначается инъекционный препарат Осетрон в дозе от 2 до 16 мг на введение.
Средства от поноса
Учащенный жидкий стул при панкреатите нельзя останавливать медикаментозно. Нужно только восполнять ту насыщенную электролитами жидкость, которая теряется с испражнениями. Выполняется это или орально – растворами, изготовленными из порошков Регидон, Хумана Электролит, Оралит, БиоГайя ОРС, или (если имеется выраженная тошнота или проводится подготовка к операции) вводятся внутривенно растворы натрия хлорида, глюкозы 5%, Рингера, Ацесоль, Трисоль.
Антибактериальная терапия
Имеются данные, что острый панкреатит имеет микробное (бактериальное) происхождение. Для его лечения применяются такие антибиотики (в некоторых случаях – 2 или 3 сразу):
Метронидазол;
Орнидазол;
Цефтриаксон;
Цефтазидим;
Аугментин;
Левофлоксацин;
Ципрофлоксацин.
Лечение хронического панкреатита
В стадии обострения, то есть при появлении болевого синдрома, тошноты, поноса с выделением жирного стула, лечение подобно терапии острого процесса, но допускается прием таблетированных препаратов (кроме блокаторов протеолитических ферментов):
Спазмолитиков (лучше – комбинированных): Баралгетас, Спазмалгон;
Блокаторы протоновой помпы: Рабепразол, Нольпаза, Контралок;
Антациды: Алмагель, Маалокс;
Антиэметические (от тошноты) средства: Мосид, Метоклопрамид;
Ингибиторы протеолиза: Контрикал, Гордокс.
При стихании болей к лечению подключают лекарство для восстановления поджелудочной железы – ферментный препарат. Идеальный вариант – средство, не содержащее желчных кислот – Креон 8000 МЕ или 25000 МЕ. Как альтернативу можно применять Панкреатин, Вобэнзим, Аджизим, Эрмиталь. Лекарства применяют и при стихании обострения, с пищей. Курс – до 6-12 месяцев.
Вполне естественным для каждого человека, с каким бы диагнозом он ни попал в поле зрения медицинских работников, является желание узнать, сможет ли он в результате лечения навсегда забыть о болезни и вести прежний образ жизни. Следует отметить, что в некоторых случаях полное выздоровление вполне возможно, но даже тогда врачи остерегаются давать однозначные прогнозы, не говоря уже об определенности ответа на вопрос можно ли вылечить панкреатит полностью. И дело вовсе не в низкой квалификации медперсонала, а исключительно в специфике самого заболевания.
Для того, чтобы немного понять последствия болезни, нужно осознать, что именно происходит с поджелудочной железой больного панкреатитом. Чтобы не вникать в глубокие медицинские подробности, достаточно просто сказать, что в результате воспаления поджелудочная железа перестает выполнять свои природные функции, в частности – помогать переваривать пищу посредством выделения специальных ферментов, и начинает переваривать собственные ткани. Разумеется, изначальные объемы органа должны сохраняться, следовательно, пораженные ткани начинают замещаться тканями другой структуры, что не может не влиять на работоспособность поджелудочной железы.
Исходя из того, что сказано выше, любому человеку следует уяснить, что вылечить болезнь поджелудочной железы можно, однако если она не зашла еще слишком далеко, поскольку процесс перерождения тканей является необратимым. Вот почему никому не помешает ознакомиться с основными проявлениями панкреатита и обращаться за медицинской помощью при первых же подозрениях на эту довольно неприятную болезнь.
Довольно распространенное заблуждение, которое не способствует успеху лечения воспаления, это убеждение, что подобное заболевание вылечить невозможно. С одной стороны, в этом есть определенная доля истины: вылечить панкреатит, который приобрел хроническую форму, невозможно. Даже при устранении всех симптомов на всю жизнь сохраняется риск возникновения рецидива. Однак, все начинается с острой формы, и как раз отказ лечить ее и приводит к переходу в хроническую.
Еще одна причина, не позволяющая врачу однозначно ответить, можно ли вылечить поджелудочную железу, заключается в большой доле ответственности самого больного. В компетенции врача только снятие острых болей и первая помощь, поскольку вылечить панкреатит можно только при соблюдении предписанного образа жизни.
Для тех, кто понимает важность полноценного функционирования поджелудочной железы, существует несколько несложных правил, соблюдая которые можно навсегда забыть о проблемах со стороны работы этого органа:
Само собой, придерживаться такого образа жизни непросто. Однако каждый раз, когда у вас возникнет соблазн нарушить одну из данных врачом рекомендаций, просто подумайте, действительно ли вы хотите избавиться от заболевания полностью или согласны бороться с его проявлениями всю оставшуюся жизнь.
лдц "Нейрон"
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Главное при лечении хронического панкреатита — убрать причину заболевания.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Достоверно судить о панкреатите при УЗИ, строго говоря, можно только обнаружив явные осложнения заболевания — сужения и расширения протока, кальцинаты, кисты.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.
Источник: the-challenger.ru
Сахарный диабет у детей: причины возникновения, симптомы и признаки, диагностика, лечение.
Сахарный диабет – это заболевание, которое характеризуется хроническим повышением уровня сахара (глюкозы) в крови. Сахарный диабет занимает первое место среди всех эндокринных заболеваний у детей. Сахарный диабет у детей протекает относительно остро и без соответствующего лечения, как правило, приобретает тяжелое, прогрессирующее течение. Такое развитие диабета у детей обусловлено интенсивным ростом организма ребенка и соответственно усиленным обменом веществ.
Диагностика диабета у детей основывается на выявлении симптомов болезни и определении концентрации глюкозы и инсулина в крови. Лечение сахарного диабета у детей включает соблюдение диеты, дозированные физические нагрузки, лечение препаратами инсулина.
Формы диабета у детей. Выделяют два основных типа сахарного диабета:
Если среди взрослого населения преобладает сахарный диабет 2-го типа, то среди детей преобладает сахарный диабет 1 типа (инсулинозависимый).
Сахарный диабет 1-го типа характеризуется очень низким уровнем инсулина в крови, вследствие чего, ребенок больной сахарным диабетом зависит от лечения инсулином.
Особенности развития сахарного диабета у детей
Поджелудочная железа ребенка (орган, вырабатывающий гормон инсулин) очень маленькая. К 10 годам масса поджелудочной железы ребенка удваивается, достигая размеров 12 см и веса чуть более 50 г. Выработка поджелудочной железой инсулина – это одна из ее важнейших функций, которая окончательно формируется к пятому году жизни ребенка. Именно с этого возраста и примерно до 11 лет дети особенно подвержены заболеванию сахарным диабетом. Все обменные процессы в организме ребенка протекают намного быстрее, чем у взрослого человека. Углеводный обмен (усвоение сахаров) не является исключением. Соответственно, ребенку в сутки необходимо потреблять 10 г углеводов на 1 кг веса. Поэтому все дети очень любят сладкое — это естественная потребность их организма. На обмен углеводов влияет еще и нервная система ребенка, которая еще не совсем сформирована, поэтому может давать сбои и тоже влиять на уровень сахара в крови. Вопреки распространенному убеждению, даже потребление значительных количеств сладкого, в детском возрасте, не приводит к развитию диабета.
Как правило, риск развития сахарного диабета выше у недоношенных, слаборазвитых детей, или у подростков в период полового созревания. Также риск развития диабета выше у детей подверженным значительным физическим нагрузкам (например, у воспитанников спортивных школ).
Основной причиной развития диабета у детей является вирусная инфекция, разрушающая клетки поджелудочной железы, продуцирующие инсулин. Среди инфекции детского возраста многие способны вызвать развитие диабета (свинка, краснуха, корь и пр.). В связи с этим, одной из важнейших мер профилактики развития диабета у детей является своевременная вакцинация ребенка.
Течение сахарного диабета у детей зависит и от возраста ребенка, в котором началось заболевание. Чем младше ребенок, заболевший диабетом, тем тяжелее он протекает и тем больше угроза различных развития осложнений. Как правило, однажды возникнув, диабет у ребенка уже никогда не проходит. Ребенок больной диабетом будет нуждаться в поддерживающем лечении в течение всей его жизни.
Факторы риска развития диабета у детей
При сахарном диабете у детей существует ряд факторов риска, способствующих развитию заболевания. Наличие одного или нескольких факторов риска значительно увеличивает шансы ребенка заболеть сахарным диабетом. Факторы риска при сахарном диабете у детей:
Симптомы сахарного диабета у детей почти такие же, как и у взрослых:
Родители не всегда замечают данные симптомы, что представляет определенную сложность для выявления сахарного диабета у детей. Несмотря на сложность выявления симптомов диабета у ребенка существуют характерные признаки сахарного диабета у детей, облегчающие определение болезни. Так, например, важным симптомом диабета является ночное недержание мочи. При сахарном диабете у детей выделяется в 2-4 раза больше мочи, чем у здоровых детей. Также, у детей больных сахарным диабетом часто возникают поражения кожи (фурункулез), зуд кожи и т.д. У грудных детей сахарный диабет сопровождается расстройством пищеварения (диарея, запор, рвота), беспокойством. Ребенок больной диабетом много и жадно сосет грудь или пьет воду. От сладкой мочи белье и пеленки становятся жесткими, хрустящими. Данные симптомы часто наблюдаются при среднем или тяжелом течении сахарного диабета. При легкой форме сахарного диабета у больных детей может не быть почти никаких жалоб или признаков болезни, и диагноз ставят на основании определения уровня сахара в крови и в моче.
Лечение сахарного диабета у детей.
Лечение сахарного диабета у ребенка включает: физические упражнения, диету, лечение лекарствами.
Физические упражнения для детей при сахарном диабете
Физические упражнения повышают чувствительность тканей организма к инсулину и снижают уровень сахара в крови. В связи с этим дозированные физические нагрузки составляют важную часть лечения детей сахарным диабетом. Следует подчеркнуть, что при диабете полезны только дозированные физические нагрузки, тогда как бесконтрольная физическая нагрузка у больных сахарным диабетом способствует развитию гипогликемических состояний.
Правильная организация физических нагрузок у детей больных диабетом обязательным образом включает употребление дополнительных углеводов до, во время и после физических занятий в соответствии с рекомендациями, данными Вашим врачом, а также периодический контроль концентрации глюкозы в крови.
Важно измерять глюкозу крови до, во время и после занятий спортом для того, чтобы правильно определить дозу инсулина с короткой или средней продолжительностью действия.
Питание больного ребенка занимает важное место в лечении сахарного диабета. Питание ребенка больного сахарным диабетом должно отвечать всем требованиям, которые в настоящее время предъявляются к питанию здорового ребенка: диета должна быть максимально сбалансированной по всем важнейшим ингредиентам (белкам, жирам, углеводам и витамины). Соблюдение этого условия, позволяет детям с диабетом нормально расти и развиваться. В то же время специальная диета исключает углеводную нагрузку и тем самым облегчает течение и лечение диабета.
При сахарном диабете ограничиваются употреблением таких продуктов и блюд, как хлебобулочные изделия из пшеничной муки, картофель, каши (манная, рисовая). Каши дают ребенку не более одного раза в день, используя для их приготовления крупу грубого помола (гречневая, овсяная, кукурузная).
Рис, манную крупу и макаронные изделия необходимо использовать в ограниченном количестве. Употребление хлеба не должно превышать 100г в день. Овощи (все кроме картофеля) можно предлагать ребенку без ограничений. Более того, блюда из различных овощей должны составлять значительную часть суточного рациона детей.
Также широко включают в диету при диабете фрукты и ягоды – несладкие сорта яблок, черную смородину, вишни и т.д. Изредка можно давать ребенку цитрусовые (апельсины, мандарины), клубнику, землянику, малину. Фрукты ребенок может употреблять сырыми и в виде компотов, приготовленных на заменителях сахара.
Из меню исключаются жирные, острые и соленые соусы, сладкие подливы. Если у ребенка нет сопутствующих диабету заболеваний печени, почек допускается добавлять в пищу в качестве приправы небольшое количество лука.
Кормить больного сахарным диабетом ребенка необходимо 6 раз в сутки и чаще. Наибольшее удовлетворение для ребенка, как правило, приносит привычная ему пища. Ввиду этого, при составлении диеты должны быть учтены особенности стереотипа питания семьи: часы и объем каждого приема пищи, пищевые привычки ребенка. Состав питания ребенка должен быть согласован с врачом, наблюдающим ребенка.
Лекарственное лечение диабета у детей.
Практически все дети, страдающие сахарным диабетом, получают инсулин. Благодаря внедрению в лечебную практику препаратов инсулина длительного действия, как правило, бывает достаточно одной инъекции инсулина в день.
Выбор препарата инсулина, его дозировка и график введения также определяются лечащим врачом. Таблетки от диабета (Манинил, Глипизид и пр.) достаточно эффективны при лечении диабета у взрослых, однако очень редко дают хорошие результаты у детей. Ими пользуются при легких формах болезни или назначают как вспомогательное средство с целью уменьшения числа уколов или дозы инсулина.
Дети и подростки, которые регулярно лечатся, точно придерживаются режима питания, хорошо развиваются физически и психически.
Правильно подобранная и организованная терапия препаратами инсулина и постоянный контроль над состоянием ребенка в значительной степени облегчают течение болезни и позволяют больным диабетом детям вести полноценный образ жизни.
Материал взят с сайта: БУЗ ВО "Череповецкий Городской родильный дом"
Первый этап диагностики опрос и осмотр пациента
Боль является доминирующим признаком у 80-90% больных хроническим панкреатитом, а также диспепсические явления, понос, похудание, присоединение сахарного диабета. Боль локализуется в эпигастральной области справа при преимущественной локализации процесса в области головки поджелудочной железы, при вовлечении в воспалительный процесс ее тела – в эпигастральной области слева, при поражении ее хвоста – в левом подреберье; нередко боль иррадиирует в спину и имеет опоясывающий характер, может иррадиировать в область сердца, имитируя стенокардию. Боль может быть постоянной или приступообразной и появляться через некоторое время после приема жирной или острой пищи. Боль усиливается в положении лежа на спине и ослабевает, если больной сидит, наклонившись вперед и подтянув ноги к груди. Диспепсические симптомы при хроническом панкреатите почти постоянны. Часты полная потеря аппетита и отвращение к жирной пище. Однако при развитии сахарного диабета, наоборот, больные могут ощущать сильный голод и жажду. Часто наблюдаются повышенное слюноотделение, отрыжка, приступы тошноты, рвоты, метеоризм, урчание в животе. Стул в легких случаях нормальный, в более тяжелых – понос или чередование запора и поноса. Характерен панкреатический понос с выделением обильного (свыше 400 г/сутки) кашицеобразного зловонного с жирным блеском кала.
Лабораторно-инструментальные методы исследования
В крови – в период обострения – повышение СОЭ, нейтрофильный лейкоцитоз, гипопротеинемия и диспротеинемия за счет повышенного содержания глобулинов. При развитии сахарного диабета выявляются гипергликемия и глюкозурия, в более тяжелых случаях – нарушения электролитного обмена, в частности гипонатриемия. Содержание трипсина, антитрипсина, амилазы и липазы в крови и амилазы в моче повышается в период обострения панкреатита, а также при препятствиях к оттоку панкреатического сока (воспалительный отек головки железы и сдавление протоков, рубцовый стеноз фатерова соска и др.).
Дуоденорентгенография выявляет деформации внутреннего контура петли двенадцатиперстной кишки и вдавления, обусловленные увеличением головки поджелудочной железы.
Ультразвуковое исследование и радиоизотопное сканирование показывают размеры и интенсивность тени поджелудочной железы.
В диагностически сложных случаях проводят компьютерную томографию. Внешнесекреторную функцию поджелудочной железы и степень ее нарушения оценивают копрологическим исследованием, а также эластазным тестом. Внутрисекреторную функцию определяют тестом толерантности к глюкозе, исследуют содержание сахара натощак.
Хронический панкреатит (индуративная форма) дифференцируют прежде всего от опухоли поджелудочной железы, при этом большое значение приобретают панкреатоангиорентгенография, ретроградная панкреатохолангиография (вирзунгография), эхография и радиоизотопное сканирование поджелудочной железы. Может возникнуть необходимость дифференциальной диагностики хронического панкреатита с желчнокаменной болезнью, язвенной болезнью желудка и двенадцатиперстной кишки (следует учитывать также возможность сочетания этих заболеваний), хроническим энтеритом и, реже, другими формами патологии системы пищеварения.
Даниил Давыдов
медицинский журналист
Профиль автораЗа последние 30 лет люди стали болеть панкреатитом в два раза чаще — причем число новых случаев постепенно растет.
Болеют обычно молодые трудоспособные люди, преимущественно мужчины 35—50 лет. При этом знать, что такое панкреатит и откуда он берется, важно всем, ведь риск заболеть есть почти у каждого вне зависимости от пола — особенно если этот человек регулярно пьет даже небольшое количество алкоголя.
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Панкреатит — воспаление поджелудочной железы. Лечением этой болезни занимаются гастроэнтерологи — врачи, специализирующиеся на заболеваниях пищеварительной системы. Но в ситуациях, когда панкреатит тяжелый, может потребоваться помощь хирурга, чтобы спасти человеку жизнь.
Что такое панкреатит — клиника Майо
Зачем нужна поджелудочная железа — клиника Джона Хопкинса
Чтобы понять, что такое панкреатит, нужно сказать пару слов о том, зачем нужна поджелудочная железа. Задача этого органа — помогать нам усваивать пищу и получать из нее энергию.
Поджелудочная железа делает это двумя способами:
Зачем нужен инсулин — медицинский справочник Medscape
Зачем нужен глюкагон — клиника Майо
Поджелудочная железа находится в верхней левой части живота рядом с желудкомВоспаление поджелудочной железы может быть острым или хроническим. От формы панкреатита зависят методы его лечения и прогноз, то есть результат, на который может рассчитывать пациент.
Каким бывает панкреатит — медицинский справочник MedlinePlus
Острый панкреатит. Болезнь развивается внезапно. Прогноз зависит от степени тяжести. При правильном своевременном лечении в больнице легкий панкреатит проходит в течение 5—10 дней. При тяжелом панкреатите нарушается кровоснабжение железы, и ее ткань начинает отмирать. Из-за этого развивается заражение крови, или сепсис, так что в результате могут пострадать другие органы. В этом случае лечение может занять несколько месяцев.
Хронический панкреатит. Болезнь развивается постепенно. В результате воспаления живые клетки поджелудочной железы замещаются рубцовой тканью, так что орган повреждается необратимо. Вылечить хронический панкреатит раз и навсегда нельзя, можно только замедлить его развитие при помощи лекарств.
Причины. В США в 40—70% случаев острого панкреатита виноваты камни в желчном пузыре. В нашей стране на камни приходится около 35% всех случаев болезни. При этом панкреатит развивается далеко не у всех людей с камнями в желчном пузыре — это происходит только у 3—7% таких пациентов.
Причины острого панкреатита — международный справочник для врачей Uptodate
Желчный пузырь — мышечный мешок, в котором накапливается вырабатываемая печенью желчь. Когда мы едим, желчный пузырь сокращается и вытесняет желчь в проток желчного пузыря — тонкую трубку, которая соединяется с главным протоком поджелудочной железы. По общему протоку желчь из желчного пузыря и пищеварительные ферменты из поджелудочной железы поступают в 12-перстную кишку, где участвуют в переваривании жиров.
Желчный проток соединяется с протоком поджелудочной железы и впадает в 12-перстную кишкуЕсли в желчном пузыре образуются камни, они выходят в проток, общий для желчного пузыря и поджелудочной железы. Некоторым людям везет, и камни уходят в кишечник, не повреждая проток. В этой ситуации боль проходит так же резко, как и началась, и в дальнейшем человек чувствует себя хорошо. Но у некоторых людей из-за движения желчных камней развивается панкреатит.
Хотя никто пока не знает наверняка, как именно желчные камни вызывают воспаление поджелудочной железы, у ученых есть две версии. Согласно первому предположению, когда камень проходит через проток, то вытесняет желчь в проток поджелудочной железы — это называется рефлюкс желчи. Желчь попадает в поджелудочную железу и повреждает ее клетки.
Согласно второй версии, желчные камни царапают стенки протока, вызывая отек, из-за которого он временно закрывается, либо совсем перекрывают его. Из-за этого ферменты поджелудочной железы перестают поступать в кишечник. В норме эти вещества «включаются», только когда поступают в 12-перстную кишку. Но если ферменты задерживаются в протоке, то могут досрочно активироваться и начать переваривать те же самые клетки, которые их создают.
Камни, которые выходят из желчного пузыря, перекрывают не только желчный, но и главный проток поджелудочной железы. В этой ситуации пищеварительные ферменты могут активироваться досрочно и повредить клетки поджелудочной железыВторая частая причина острого панкреатита — многолетнее злоупотребление алкоголем. В США употребление спиртного провоцирует 25—35% случаев острого панкреатита, а в нашей стране на него приходится до 55% всех случаев. При этом острый панкреатит случается менее чем у 10% людей с алкогольной зависимостью.
Спиртные напитки увеличивают синтез пищеварительных ферментов, избыток которых может повредить поджелудочную железу. Правда, ученым и врачам до сих пор непонятно, почему острый панкреатит возникает только после многих лет злоупотребления алкоголем, а не у людей, которые обычно пьют умеренно, но однажды сильно превысили свою норму.
Почему алкоголь провоцирует острый панкреатит — Uptodate
Возможно, поджелудочная железа имеет достаточный запас прочности, чтобы противостоять разовому отравлению, но со временем ее возможности исчерпываются: она просто «сдается» и разрешает собственным ферментам себя переваривать.
Оставшиеся случаи острого панкреатита приходятся на травмы, операции и повреждения, связанные с химиотерапевтическими препаратами, с болезнями вроде вирусного гепатита, сосудистой недостаточности и иногда — с тяжелой аллергией, и с врожденными генетическими нарушениями, из-за которых пищеварительные ферменты активируются не в кишечнике, а еще до того, как выходят из поджелудочной железы.
Симптомы. Главный симптом — неожиданно появившаяся сильная тупая боль в верхней части живота. Эта боль быстро усиливается и примерно в половине случаев распространяется вдоль спины и ниже левой лопатки. Безрецептурные обезболивающие обычно не помогают, а если человек поест или выпьет воды, боль усиливается.
Симптомы острого панкреатита — Национальная служба здравоохранения Англии, NHS
Некоторым людям с острым панкреатитом становится легче, если они наклоняются или подтягивают ноги к груди, то есть скручиваются в клубок. А вот если человек лежит на спине, боль часто усиливается.
Если острый панкреатит спровоцировали желчные камни, то боль, как правило, возникает сразу после обильного обеда. А в случае алкогольного острого панкреатита боль возникает через 6—12 часов после того, как человек употребил большое количество спиртных напитков. Такое бывает, например, после новогоднего застолья.
У людей с острым панкреатитом часто бывает температура до 38 °С и выше, их тошнит и нередко рвет, возникает понос. У некоторых людей развивается желтуха, то есть белки глаз и кожа принимают желтоватый оттенок.
Желтый оттенок кожи связан с билирубином — ядовитым веществом желто-оранжевого цвета, которое образуется при разрушении гемоглобина. Билирубин в норме обеззараживает печень, а затем «складирует» его в желчном пузыре, где он смешивается с желчью.
Что такое билирубин — MedlinePlus
Когда проток, по которому желчь поступает в кишечник, сужается, или если его перекрывает камень, билирубин накапливается в крови и окрашивает кожу и склеры.
Если у вас или у человека рядом возникли симптомы, похожие на панкреатит, немедленно вызовите скорую помощь. Сильная боль в животе — грозный симптом, который может говорить о многих опасных для жизни заболеваниях. Уточнять диагноз и назначать лечение должен врач в условиях больницы.
Диагностика. Согласно российским клиническим рекомендациям, осматривая пациента в больнице, врач будет ориентироваться на симптомы болезни: учтет, принимал ли человек алкоголь и ел ли жирную острую пищу накануне, отметит острую боль в верхней части живота и рвоту.
Острый панкреатит — российские клинические рекомендацииPDF, 680 КБ
Чтобы уточнить диагноз, врач назначит:
Дальнейшее лечение будет зависеть от того, как себя чувствует пациент.
Вне зависимости от причины, которая вызвала болезнь, выделяют три степени тяжести острого панкреатита:
Легким панкреатит считается, если пациенту становится лучше в течение первых суток болезни. Например, это может случиться с человеком, желчные камни которого успешно вышли из протока в кишечник, но повредили стенки протока, из-за чего возник отек, который временно перекрыл выход панкреатическим ферментам.
Таким пациентам нельзя есть в течение суток. Все это время им продолжают восполнять потерю жидкости через капельницу, а если у человека есть гастрит или язва, дают препараты, которые замедляют образование соляной кислоты в желудке.
В дальнейшем пациентам с легким острым панкреатитом достаточно поддерживающего лечения. Оно включает в том числе питание при помощи жидких смесей, которые нужно пить через трубочку или очень маленькими глотками. Примерно за неделю такого лечения поджелудочная железа восстанавливается сама у 60—70% пациентов.
При умеренно тяжелом и тяжелом остром панкреатите в течение суток состояние пациента ухудшается. Если это происходит, пациента переводят в реанимацию. Чтобы понять, насколько пострадала поджелудочная железа, таким людям назначают компьютерную томографию, или КТ. Если у пациента есть противопоказания к КТ, назначают магнитно-резонансную томографию — МРТ — поджелудочной железы.
КТ и МРТ лучше, чем УЗИ, помогают выявить участки некроза. Но начинать с них обследование смысла нет, ведь повреждения поджелудочной железы развиваются постепенно, и в первые сутки их просто не видно.
Дальнейшее лечение зависит от причины, из-за которой ухудшилось состояние пациента. Например, если к воспалению железы присоединилась инфекция, пациенту назначают антибиотики. А если проблема связана с тем, что желчный камень перекрыл проток, нужна срочная эндоскопическая хирургическая операция, чтобы извлечь камень и освободить желчный проток. Такая процедура называется эндоскопической ретроградной холангиопанкреатографией, или ЭРХПГ.
Большинство людей с острым панкреатитом вызывают государственную скорую помощь, услуги которой бесплатны. Вызвать скорую можно:
Станция скорой и неотложной медицинской помощи им. А. С. Пучкова в Москве
Памятка для граждан о гарантиях бесплатного оказания медицинской помощиPDF, 2,53 МБ
Правила и сроки госпитализацииPDF, 157 КБ
Острая боль в животе — показание для экстренной госпитализации, поэтому скорая помощь отвезет пациента в государственный стационар. Медицинскую помощь там оказывают бесплатно.
При этом человек с сильной болью в животе может вызвать платную скорую помощь — в Москве цена вызова начинается от 5000 Р. Платная скорая может госпитализировать пациента и в государственный стационар, и в частную клинику, например в ту, услуги которой входят в программу страхования по полису ДМС.
Но в госпитализации по ДМС есть нюансы: например, иногда запись в клинику возможна только после согласования со страховой компанией.
В этой ситуации, чтобы лечь в больницу, надо сначала позвонить в страховую компанию и объяснить ситуацию, после чего представитель компании определит, какие услуги вам нужны и куда за ними обращаться.
Затем страховая компания отправит в клинику гарантийное письмо — обязательство о том, что она оплатит услуги, перечисленные в нем. Это занимает в среднем 10—15 минут. Есть и другие нюансы — они описаны в статье «Как грамотно пользоваться корпоративным ДМС».
Госпитализироваться в частную клинику по платной скорой можно и без полиса ДМС. В этой ситуации с выбором стационара в платной клинике могут помочь сотрудники скорой помощи. Но лучше еще до приезда скорой представлять, куда именно вы планируете госпитализироваться.
Важно, чтобы в выбранной частной больнице было отделение реанимации и гастроэнтеролог. Эта информация должна быть на сайте в разделе «Прайс-лист», но надежнее позвонить в клинику и уточнить, принимает ли она на лечение пациентов с острой болью в животе. Цены суточного пребывания в отделении интенсивной терапии и лечения в разных клиниках заметно разнятся — это тоже нужно заранее уточнить в клинике.
Если вы планируете госпитализироваться в частную клинику, нужно учесть, что стоимость диагностики тоже включат в лечение. Средняя цена УЗИ брюшной полости в Москве — 2200 Р, но в частной клинике эта услуга может обойтись дороже.
| Исследование | KDL | Helix |
|---|---|---|
| Анализ крови на панкреатическую амилазу | 625 Р | 605 Р |
| Анализ крови на липазу | 665 Р | 650 Р |
Анализ крови на панкреатическую амилазу
Анализ крови на липазу
Цены на анализы в частной клинике тоже могут отличаться от средних по рынку.
Как жить после выздоровления. После легкого острого панкреатита многие люди восстанавливаются самостоятельно. Но пациенты с умеренно тяжелым и тяжелым острым панкреатитом, особенно те, кто перенес операцию и провел много времени в реанимации, часто нуждаются в реабилитации.
У людей, которые долго лежали в отделении интенсивной терапии, часто развивается ПИТ-синдром, или синдром последствий интенсивной терапии. Такие люди сталкиваются с бессонницей, страдают от болей, им трудно глотать, говорить, ходить и самостоятельно себя обслуживать.
Что такое ПИТ-синдром — Общество медицины неотложных состояний
Чтобы вернуться к нормальной жизни, выздоравливающим в реанимации пациентам нужна консультация и помощь мультидисциплинарной реабилитационной бригады. В нее входят врач-реабилитолог, специалист по восстановлению бытовых навыков — эргофизиолог, клинический психолог и медицинская сестра.
Междисциплинарная команда в медицинской реабилитации. Принципы работыPDF, 2,26 МБ
Проконсультироваться со специалистами мультидисциплинарной реабилитационной бригады и получить лечение можно в государственном или частном реабилитационном центре. Обратиться туда нужно сразу после выписки: чем раньше начнется реабилитация, тем выше шанс восстановиться. О том, как получить реабилитацию, мы подробно писали в статье «Как выбрать реабилитационный центр».
Профилактика острого панкреатита. Единственный способ избежать заболевания, связанного с желчными камнями, — своевременно вылечить желчнокаменную болезнь.
Заподозрить это заболевание можно, если через некоторое время после еды возникает острая, мучительная боль, которая проходит так же резко, как и началась. Если подобное возникало хотя бы раз, важно как можно скорее обследоваться у гастроэнтеролога и получить необходимую помощь.
Некоторым людям может потребоваться плановая операция на желчном пузыре. Сделать ее можно в частной клинике за деньги или бесплатно по полису ОМС. О том, как получить помощь, мы подробно рассказывали в статье «Как сделать в Москве операцию по полису ОМС».
Избежать острого панкреатита, связанного с алкоголем, можно, если совсем отказаться от спиртных напитков или максимально сократить их употребление.
Госпитализация в частную клинику на 10 дней
От 100 000 Р
Вызов платной скорой помощи
От 5000 Р
УЗИ брюшной полости
От 2000 Р
Анализы крови на амилазу и липазу
От 1300 Р
Всего
От 108 300 Р
Причины. В США примерно половина случаев хронического панкреатита связана с регулярным употреблением алкоголя. Согласно российской статистике, распространенность хронического панкреатита составляет 27,4—50 случаев на 100 000 человек. В нашей стране 60—70% всех случаев хронического панкреатита возникает у людей, которые в течение 10—15 лет ежедневно употребляли по маленькой порции спиртного. То есть заболевание может возникнуть у людей, которые регулярно употребляют алкоголь в небольших дозах, пьют умеренно.
Причины хронического панкреатита — Uptodate
Еще один фактор, который увеличивает риск развития хронического панкреатита у людей, употребляющих алкоголь, — курение. Как именно алкоголь и табак вредят поджелудочной железе, пока до конца непонятно. Ученые и врачи предполагают, что этиловый спирт и никотин могут как повреждать клетки поджелудочной железы напрямую, так и, например, активировать гены, «включающие» звездчатые клетки поджелудочной железы.
В норме эти клетки отвечают за образование рубцов на поврежденном органе. Но если они активируются без повода, то вызывают фиброз — образование ненужных рубцов, которые занимают место здоровых клеток.
Что такое звездчатые клетки поджелудочной железы — журнал «Вызовы в физиологии»
Кроме того, риск развития хронического панкреатита увеличивается у людей с высоким уровнем триглицеридов в крови, сахарным диабетом и хронической почечной недостаточностью. Другие причины — например, воздействие медикаментов и ядов, врожденные генетические нарушения, аутоиммунные заболевания и травмы панкреатических протоков, которые приводят к их сужению, — встречаются реже.
Симптомы. Главный симптом хронического панкреатита — повторяющиеся жгучие или стреляющие боли в середине или в левой части живота, которые могут отдавать в спину и облегчаются при наклоне вперед. Во время приступа многих людей тошнит и рвет. То есть первый приступ хронического панкреатита иногда напоминает начало острого панкреатита.
Симптомы хронического панкреатита — NHS
Иногда боль возникает через некоторое время после еды, но так происходит не всегда — она может появляться без повода. Боль приходит и уходит, при этом эпизоды могут длиться от нескольких часов до десяти дней. Зачастую от приступа к приступу боли часто становятся все сильнее и сильнее. Со временем неприятные ощущения перестают проходить полностью, так что легкая или умеренная боль сохраняется все время между приступами.
Если не менять образ жизни и не лечить хронический панкреатит, через несколько лет после появления первых симптомов человек утрачивает способность усваивать жирную, а иногда и мясную пищу. Так происходит потому, что поврежденная поджелудочная железа уже не может вырабатывать достаточно пищеварительных ферментов для расщепления жиров и некоторых белков.
Такие люди сильно худеют и утрачивают аппетит. Если болезнь развивается из-за сужения общего протока, в крови людей начинает накапливаться билирубин, так что в итоге у них желтеют белки глаз и кожа. Такие люди чувствуют сильную слабость, им постоянно хочется пить, их часто тошнит и рвет, а фекалии становятся такими жирными, что их трудно смыть со стенок унитаза.
Хронический панкреатит — изнуряющая болезнь, буквально высасывающая радость жизни. Если у вас несколько раз в месяц сильно болит живот, особенно если приступы сопровождаются рвотой, важно как можно скорее обратиться к гастроэнтерологу.
Диагностика. Согласно российским клиническим рекомендациям, врач должен оценить внешний вид пациента, учесть жалобы на приступы боли в животе и осмотреть его. Как правило, пациенты с хроническим панкреатитом жалуются на боль, если врач надавливает пальцами на верхнюю часть живота. Средняя цена приема гастроэнтеролога в Москве — 2816 Р.
Хронический панкреатит — российские клинические рекомендации, PDF
Чтобы уточнить диагноз, врач назначит анализы кала и ультразвуковое исследование брюшной полости.
Анализы кала — это общий анализ кала, или копрограмма, и биохимическое исследование на панкреатическую эластазу 1.
Копрограмма — исследование физических и химических свойств кала. Гастроэнтерологу важно понимать, есть ли в кале жир и мышечные волокна. Нормально работающая поджелудочная железа выделяет ферменты, расщепляющие жир и мышцы. В норме в кале их нет, а если они все-таки появляются, врач вправе заподозрить проблемы с пищеварительной системой.
Разобраться, в чем именно проблема, поможет биохимический анализ кала на эластазу 1. Это панкреатический фермент, необходимый для переваривания белковой пищи, который обычно выделяется вместе с калом. Если концентрация эластазы в кале низкая, велика вероятность, что поджелудочная железа не справляется со своими обязанностями.
Как правило, копрограмму можно сдать бесплатно по полису ОМС. Биохимический анализ кала назначают реже, поэтому в государственной лаборатории может не быть нужных реактивов. В этой ситуации вам могут дать направление в другую поликлинику, но иногда проще сдать анализ в частной лаборатории за деньги.
Копрологическая эластаза
Ультразвуковое исследование брюшной полости. Это самый первый метод, к которому прибегают врачи, чтобы разобраться, с чем связаны боли в животе.
При этом УЗИ-исследование не в состоянии выявить болезнь на ранних стадиях. Так что если врач заподозрит, что у пациента начал развиваться хронический панкреатит, он может направить его на эндоскопическую ультрасонографию, или ЭСПБЗ, или КТ брюшной полости с внутривенным контрастированием на основе йода.
Если пациенту нельзя делать контраст с йодом, исследование можно заменить на магнитно-резонансную холангиопанкреатографию, или МРХПГ. В качестве контрастного вещества при МРХПГ используют гадолиний — йода такой контраст не содержит и аллергии почти никогда не вызывает. Эти методики позволяют поставить более точный диагноз.
О том, можно ли сделать УЗИ, КТ или ЭСПБЗ по полису ОМС в вашем регионе, должно быть написано в территориальной программе госгарантий.
В большинстве регионов по ОМС доступно как минимум УЗИ брюшной полости. Если есть направление от врача, провести вам исследование обязаны за 14 дней с момента обращения.
Что делать? 14.02.19Заставляют платить в поликлинике
Сделать исследование без очереди можно в частной клинике за деньги. Средняя цена на УЗИ брюшной полости в Москве — 2200 Р, средняя цена обзорной КТ брюшной полости — 6322 Р, цена на МРХПГ начинается от 5600 Р, а цена на ЭСПБЗ — от 6000 Р.
Если боль не проходит или у человека развиваются осложнения — например, на поджелудочной железе появляются гноящиеся кисты, — пациенту может потребоваться хирургическое вмешательство.
Устранение факторов риска хронического панкреатита. Людям с хроническим панкреатитом независимо от его причины рекомендуется полностью отказаться от алкоголя и бросить курить.
Благодаря этому у многих людей реже случаются приступы боли, а сама она становится не такой сильной. Кроме того, на бросивших пить и курить людей лучше действуют обезболивающие препараты, а у некоторых замедляется развитие болезни, то есть замедляются темпы разрушения поджелудочной железы.
Как правило, людям, которые пытаются бросить пить, требуется помощь специализирующегося на алкогольной зависимости психиатра-нарколога. Средняя цена одного приема у нарколога в Москве — 3848 Р.
О том, как преодолеть зависимость от никотина, мы писали в статье «Сколько стоит бросить курить».
Обезболивание. Обезболивающие препараты в каждом конкретном случае должен подбирать врач. Некоторым людям помогают нестероидные противовоспалительные средства, или НПВС, например таблетки ибупрофена или анальгетики, то есть обезболивающие, например таблетки парацетамола. Принимать парацетамол можно не более трех месяцев и строго под контролем лечащего врача.
Если НПВС и анальгетики не помогают, врач может назначить опиоидный анальгетик. Некоторым людям могут быть полезны антидепрессанты. Эти препараты не только облегчают симптомы депрессии, которая часто развивается у людей, страдающих от тяжелых заболеваний, но и уменьшают чувствительность нервов, проходящих в животе, то есть работают как дополнительное обезболивающее.
Сообщество 23.11.21Что такое депрессия?
Заместительная ферментная терапия. Если у пациента с хроническим панкреатитом активность поджелудочной железы снизилась больше чем на 90%, этот орган перестает вырабатывать достаточно пищеварительных ферментов, чтобы нормально усваивать еду.
В этой ситуации амилазу, липазу и протеазу приходится принимать отдельно в виде кишечнорастворимых капсул. Растворяющиеся в желудке таблетки не подходят, потому что соляная кислота деактивирует ферменты. В нашей стране пациентам назначают кишечнорастворимые капсулы панкреатина, которые нужно принимать во время и после еды. Дозировку препарата должен подбирать врач.
Одна консультация у нарколога
От 4000 Р
Бросить курить
От 3000 Р
Прием гастроэнтеролога
От 3000 Р
Анализы кала
От 3000 Р
УЗИ брюшной полости
От 2000 Р
Обезболивающие препараты
От 200 Р
Всего
От 15 200 Р
Екатерина Ратегова
терапевт и гастроэнтеролог клиники Docmed
И в нашей стране, и за рубежом клинические рекомендации по лечению хронического панкреатита почти не различаются. Если диагноз поставлен верно, то назначения американского и русского гастроэнтеролога будут похожими.
Из частых ошибок я встречала назначение строгой ограничительной диеты, приводящей пациента к невротизации и дальнейшему похудению, назначение неадекватной ферментной терапии, когда дозы недостаточны для коррекции ферментной недостаточности поджелудочной железы, а также неадекватное обезболивание.
Иногда сталкиваюсь с тем, что диагноз поставлен без достаточного обследования и поэтому неточен. При этом пациент убежден в том, что у него есть болезнь, соблюдает жесткую диету и принимает символические дозы ферментов, которые ему не нужны.
Хронический панкреатит встречается не так уж часто: в России регистрируют не более 50 случаев на 100 тысяч населения. Поэтому иногда случается, что человека годами лечат от этой болезни, хотя на самом деле он страдает от язвенной болезни, гастрита или других желудочно-кишечных заболеваний.
Креон Травикс — лекарственный препарат, содержащий смесь пищеварительных ферментов, показанный при расстройствах пищеварения.
Действующее вещество: панкреатин ( Pancreatinum ) с активностью:
10000 шт.Ph.Eur. липаза, 8000 ЕД Ph. Eur. амилаза, 600 ЕД Ph.Eur. протеазы.
Вспомогательные вещества: макрогол 4000, фталат гипромеллозы, диметикон 1000, спирт цетиловый, цитрат триэтиловый.
Состав желатиновой капсулы : желатин, железа (III) оксид безводный (Е 172), железа (III) оксид гидратированный (Е 172), железа (II, III) оксид (Е172), титана диоксид (Е 171) , лаурилсульфат натрия.
Всегда используйте это лекарство точно так, как описано в листке-вкладыше или по указанию врача или фармацевта.
Взрослые : от 2 до 8 капсул на каждый основной прием пищи (завтрак, обед, ужин). На перекусы: 1-4 капсулы (половина дозы на основные приемы пищи).
Kreon Travix обладает липолитическими, амилолитическими и протеолитическими свойствами - способствует перевариванию жиров, крахмала и белков. Препарат содержит смесь пищеварительных ферментов – помогает переваривать пищу. Применение препарата уменьшает симптомы, связанные с нарушением секреции пищеварительных ферментов поджелудочной железой (боль в животе, метеоризм, учащение дефекации).
Лечение расстройств пищеварения, связанных с внешнесекреторной недостаточностью поджелудочной железы, у детей, подростков и взрослых, связанных со следующими или другими заболеваниями:
Не используйте Creon Travix:
Как и все лекарства, это лекарство может вызывать побочные эффекты, хотя они возникают не у всех.
Очень частые побочные эффекты (1 из 10 человек и более):
Общие побочные эффекты (им может быть подвержено от 1 до 10 человек из 100):
Нечастые побочные эффекты (от 1 до 10 на 1000 человек):
Неизвестно:
Беременным или кормящим женщинам перед применением препарата следует проконсультироваться с врачом.
.Хронический панкреатит — серьезное хроническое заболевание поджелудочной железы, которое приводит к постепенному нарушению функции поджелудочной железы, секреции панкреатических ферментов и инсулина. Основной причиной хронического панкреатита является злоупотребление алкоголем. У большинства пациентов абдоминальная боль локализуется в верхней части живота, может иррадиировать в спину, присутствовать или усиливаться через 15–30 минут после еды
Хронический панкреатит (ХП) — длительно текущий хронический воспалительный процесс в ткани поджелудочной железы, приводящий к необратимым морфологическим изменениям в поджелудочной железе.Этот процесс сопровождается болями в животе и прогрессирующей недостаточностью экзокринной и эндокринной функции поджелудочной железы. В ранней стадии заболевания изменения в поджелудочной железе видны только при гистологическом исследовании (исследовании препарата под микроскопом). В запущенных случаях панкреатический фиброз протекает с кальцинозом, атрофией паренхимы и расширением панкреатических протоков.
Наиболее частой причиной хронического панкреатита (примерно 60–85% случаев) является злоупотребление алкоголем.Алкоголь способствует как заболеванию, так и его прогрессированию. Тип алкоголя не имеет значения, риск возрастает логарифмически с количеством выпитого алкоголя, но комплаентность явно повышается при употреблении не менее 4 единиц алкоголя (1 ЕД = 10 г этанола, т. е. около 250 мл пива, 100 мл вина, 30 мл водки) в день или запойное пьянство (определяется как 5 и более единиц алкоголя мужчиной и не менее 4 единиц алкоголя женщиной в течение 2 часов). Люди, которые умеренно пьют (две единицы алкоголя в день для мужчин и одна для женщин, где 1 единица равна ок.25 мл водки), разработан ПЗТ. С другой стороны, только у 5-10% алкоголиков развивается ДЦП, а это означает, что помимо злоупотребления алкоголем, в развитии заболевания также определяется генетическая предрасположенность.
Другими факторами являются:
Кроме того, хронический панкреатит может иметь генетический или аутоиммунный фон, может быть связан с пороками развития поджелудочной железы или изменениями, хронически препятствующими оттоку панкреатического сока (посттравматическими, поствоспалительными, раковыми), а также может возникать как следствие рецидивирующего острого панкреатита.
Частота хронического панкреатита точно неизвестна, возможно, из-за трудностей диагностики заболевания на ранней стадии.Подсчитано, что ХП встречается у 0,04–5% населения. В Польше ежегодная заболеваемость оценивается в 5-10/100 000. Алкогольный ХП чаще встречается у мужчин, обычно на 4-м или 5-м десятилетии жизни. Заболеваемость идиопатическим ХП (без видимой причины) одинакова у представителей обоих полов, при этом первые симптомы появляются в возрасте 10–20 лет (раннее начало) или 50–60 лет (позднее начало). Аутоиммунный ХП чаще встречается у мужчин, обычно в возрасте от 45 до 75 лет. Наследственные формы обычно появляются до 20 лет (сред.10 лет.
Хронический панкреатит может протекать по-разному и иметь долгосрочные осложнения в зависимости от основной причины. На ранних стадиях заболевания обычно возникают рецидивирующие эпизоды острого панкреатита, а в течение времени (от лет до десятилетий) развиваются симптомы экс- и эндокринной недостаточности поджелудочной железы.
Боль в животе является основным симптомом у большинства пациентов с ХП. Боль часто очень сильная, возникает периодически - чаще всего в мезогастрии (средняя часть живота), с едой или без нее (чаще возникает или усиливается через 15-30 минут после еды), обычно длится много часов, может быть ослепляющей или излучать в спину.Приступы боли могут возникать за много лет до постановки диагноза. В некоторых случаях боль ощущается упорно. У большинства больных боль исчезает или становится менее выраженной в течение 5–25 лет после заболевания. При алкогольном ХП тяжесть боли может быть уменьшена воздержанием.
В связи с усилением болей во время еды больные часто ограничивают потребление пищи, что в совокупности с сопутствующими расстройствами пищеварения (и связанными с ними нарушениями всасывания) и снижением аппетита (которому также способствует алкоголизм) способствует гипотрофии.В запущенных случаях отмечается значительная потеря веса и даже кахексия.
Кроме того, отмечаются симптомы, обусловленные внешнесекреторной недостаточностью поджелудочной железы: вздутие живота и диспепсические явления («расстройство желудка» - метеоризм, отрыжка, дискомфорт в животе), жировой понос («жирный» стул, трудно смываемый в унитаз), особенно после больших прием пищи, жирность и симптомы дефицита жирорастворимых витаминов (преимущественно витамина D - снижение плотности костной ткани - остеопороз или остеопения).
Распространены нарушения углеводного обмена, такие как нарушение толерантности к глюкозе или диабет. Явный сахарный диабет встречается у 10–35% больных ХП, особенно часто в запущенных стадиях.
В связи с большим функциональным резервом поджелудочной железы классические симптомы панкреатической недостаточности, жировая диарея и диабет развиваются только после многолетнего ХП, когда >90% поджелудочной железы разрушено.
В большинстве случаев стандартное физикальное обследование не помогает установить диагноз ХП из-за отсутствия специфических для заболевания симптомов.
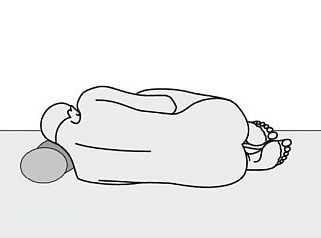
Во время приступа боли пациенты могут принимать положения, уменьшающие восприятие боли (положение на левом боку, положение на корточках с прижатыми коленями к груди). Иногда при физикальном осмотре брюшной полости вы можете почувствовать болезненное сопротивление или массу опухоли в верхней части живота, что предполагает наличие псевдокисты или воспалительной опухоли.Пациенты с запущенным заболеванием могут иметь признаки тяжелой недостаточности питания.
В среднем от появления первых симптомов до постановки диагноза ХП проходит около 5 лет.
Если у вас постоянная боль в животе, потеря веса или рецидивирующая жировая диарея, обратитесь к врачу общей практики для диагностики.
На ранних стадиях заболевания достоверная диагностика ДЦП затруднена или даже невозможна.Чем запущеннее течение заболевания, тем легче врачу диагностировать ДЦП.
Врач сначала соберет анамнез, а затем осмотрит пациента. Данные анамнеза могут привести к подозрению на хронический панкреатит, но для диагностики необходимы дальнейшие исследования. Врач обычно назначает анализы крови – определение амилазы, липазы и глюкозы, а также уровня витамина D. Визуализирующие исследования используют УЗИ брюшной полости или ЭУЗИ, а также магнитно-резонансную томографию и компьютерную томографию.
Кроме того, ваш врач может назначить функциональные тесты, которые включают:
Диагноз ХП возможен на основании: анамнеза, характерных изменений визуализационных тестов поджелудочной железы или симптомов экстрасекреторной недостаточности поджелудочной железы (например, хроническая жировая диарея, диабет). Диагностика на ранней стадии затруднена, поскольку визуализирующие исследования (за исключением ЭУЗИ) обычно не выявляют каких-либо отклонений. Иногда диагноз становится возможным только после длительного наблюдения.
В некоторых случаях может быть трудно дифференцировать воспалительную и неопластическую этиологию опухоли поджелудочной железы.
На сегодняшний день специфического лечения хронического панкреатита не существует. Главной целью лечения является улучшение качества жизни пациента. С этой целью применяют симптоматическое лечение: обезболивание, восполнение недостаточности ферментов поджелудочной железы, компенсацию нарушений углеводного обмена, профилактику гипотрофии, лечение осложнений. Этиотропная терапия возможна только при аутоиммунном панкреатите.
Необходимо соблюдать запрет на его потребление и курение.На практике это трудноосуществимо, так как большинство больных страдают алкогольной зависимостью, поэтому применение этого метода профилактики требует предварительного эффективного лечения наркомании.
Ограничение диеты может дополнительно помочь контролировать неприятные симптомы (боль в животе, диарея). Пациенты с хорошим нутритивным статусом должны соблюдать принципы правильного питания. Диета у истощенных больных должна быть высококалорийной. Желательно есть 5–6 раз в день небольшими порциями и проконсультироваться с диетологом.Не следует ограничивать потребление жиров, а дозу ферментов поджелудочной железы подбирать так, чтобы не возникала жировая диарея. Если тяжелая жировая диарея сохраняется, несмотря на адекватное лечение ферментами поджелудочной железы, потребление жиров можно уменьшить. Пациентам, принимающим ферменты поджелудочной железы, следует избегать продуктов с высоким содержанием клетчатки, которая может подавлять их активность. Большинству пациентов с ХП не требуются пероральные пищевые добавки.
Дефицит витамина D восполняется.При наличии остеопороза или остеопении также необходимо лечение.
Важной частью лечения является обезболивание, адаптированное к пациенту.
Кроме того, у некоторых пациентов с внешнесекреторной недостаточностью поджелудочной железы применяют ферменты поджелудочной железы. Прием липазы имеет первостепенное значение.
У больных с нарушением углеводного обмена (нарушение толерантности к глюкозе натощак, сахарный диабет), помимо изменения образа жизни (приверженность здоровому образу жизни, ограничение потребления продуктов с высоким гликемическим индексом, физическая активность, воздержание от алкоголя и курения) метформин или инсулин .
У части больных, у которых боль обусловлена наличием стриктур или бляшки в протоке поджелудочной железы, применяют эндоскопическое лечение (удаление бляшки, установка стента).
Хирургическое лечение, заключающееся в частичном или полном удалении поджелудочной железы, применяют у больных с персистирующей персистирующей болью, резистентной к консервативному и эндоскопическому лечению.
Скорость развития поражений зависит от генетической предрасположенности, воздействия алкоголя и курения.Прогноз зависит от многих факторов. Около 50% больных живут 20–25 лет. В среднем от острого панкреатита и его осложнений умирают 15-20% больных. Большинство оставшихся смертей связано с причинами, связанными с хроническим алкоголизмом. Лишь 13% больных ХП умирают по причинам, непосредственно связанным с заболеванием. Прогноз при алкогольном ХП определенно хуже. Рак поджелудочной железы присутствует примерно у 4% пациентов.
Лечение заболевания может осуществляться всю жизнь больного.Частой причиной госпитализации являются вначале эпизоды усиления болей, а в дальнейшем такие осложнения, как: симптоматические псевдокисты, абсцессы, свищи, асцит, стеноз панкреатического и/или желчного протоков, стеноз двенадцатиперстной кишки или тромбоз селезеночной вены. Воздержание от алкоголя и курения может облегчить и замедлить течение болезни.
На сегодняшний день лучший способ избежать хронического панкреатита — бросить пить и курить.
Хронический панкреатит (лат. pancreatitis Chronica) — хронический, обычно длительно текущий воспалительный процесс, протекающий в паренхиме поджелудочной железы. ДЦП — серьезное заболевание, которое может развиваться незаметно в течение многих лет или давать, казалось бы, безобидные симптомы, такие как боль в животе или диарея. По этой причине болезнь и связанные с ней недомогания часто недооценивают, а неприятные симптомы приписывают несварению желудка или погрешностям в питании или диете.Итак, каковы симптомы хронического панкреатита? Как диагностировать ХП? Каково лечение болезни?
Хронический панкреатит (ХП) — длительное, хроническое, иногда хроническое воспаление, возникающее в паренхиме поджелудочной железы. Это состояние приводит к необратимым морфологическим изменениям внутри этого органа. Это заболевание сопровождается болями в животе, а также прогрессирующим нарушением экстрасекреторной функции поджелудочной железы.Стоит указать, что на ранней стадии заболевания изменения в органе видны только при гистологическом исследовании (под микроскопом). С другой стороны, в запущенных случаях панкреатический фиброз протекает с обызвествлением, паренхиматозной атрофией и расширением панкреатических протоков.
Наиболее частой причиной хронического панкреатита в Польше, на которую приходится около 80% случаев, является злоупотребление спиртными напитками и алкоголизм.Кроме того, табак (курение) является важным фактором, способствующим формированию и развитию ЦЗТ. Заболевание в виде хронического панкреатита может быть вызвано также высококалорийной диетой с высоким содержанием углеводов и жиров, пороками развития и поражениями поджелудочной железы, хронически затрудняющими отток панкреатического сока и имеющими посттравматический, поствоспалительный или раковый характер. Тем не менее, эти факторы редко являются причиной ХП.
Основным симптомом хронического панкреатита является боль в животе.Эта боль обычно очень сильная и возникает периодически. Кроме того, симптомы не исчезают после применения обезболивающих. Чаще всего он появляется в мезогастрии после еды или независимо от приема пищи. Боль обычно длится в течение многих часов, и боль может быть опоясывающей или иррадиирующей в позвоночник. Важно отметить, что приступы боли могут возникать за много лет до постановки диагноза. Также следует указать, что симптомом ДЦП может быть и потеря массы тела, что обусловлено боязнью срабатывания или усилением болей, возникающих после еды.Вы также можете похудеть из-за диареи (жирный стул), которая является результатом экзокринной недостаточности поджелудочной железы. Важно отметить, что заболеванием, которое может возникнуть при длительном течении ХП, является диабет, обусловленный недостаточной продукцией инсулина клетками поджелудочной железы.
Хронический панкреатит обычно протекает бессимптомно. По этой причине на ранних стадиях заболевания диагностика ХП крайне затруднена, а иногда даже невозможна.Диагноз заболевания обычно возможен на основании полных и точных результатов медицинского обследования, к которым относятся:
- история болезни,
- физикальное обследование,
- результаты лабораторных исследований путем проверки уровня лейкоцитов и фермента амилазы в крови,
- результаты визуализирующих исследований (ультразвуковое или рентгенологическое исследование органов брюшной полости, иногда эндоскопическая эндосонография или магнитно-резонансная томография).
Следует также отметить, что различение изменений, т.е.опухоль, расположенная в поджелудочной железе. Эта опухоль может иметь неопластическую или воспалительную этиологию.
Хронический панкреатит можно лечить медикаментозно или хирургическим путем. В связи с тем, что панкреатит очень часто сопровождается для больного достаточно сильными болями, необходимо проводить быстрое и эффективное симптоматическое лечение. Целью мероприятий является улучшение самочувствия пациента и повышение его комфорта.Тем не менее, помимо фармакотерапии боли, рекомендуется попробовать начать лечение ферментными препаратами поджелудочной железы. В этой ситуации предполагается, что на основе отрицательной обратной связи введенные перорально активные панкреатические ферменты будут подавлять стимуляцию поджелудочной железы, уменьшая тем самым выраженность боли. Тем не менее, когда консервативная терапия не приносит ожидаемых результатов, необходимо внедрение инвазивных методов лечения - эндоскопических, рентгенологических и/или хирургических.Выбор метода зависит от причины боли. Операцию по удалению поджелудочной железы (панкреатэктомию) следует рассматривать у пациентов с запущенным хроническим панкреатитом и выраженной острой болью, резистентной к медикаментозному лечению.
Следует также отметить, что когда причиной хронического панкреатита является алкоголизм (иногда именуемый алкогольным панкреатитом), необходимо в обязательном порядке отказаться от употребления алкоголя и отказаться от курения. Тем не менее, воздержание крайне сложно осуществить, так как большинство пациентов зависимы от алкоголя.По этой причине применение данного метода возможно после осуществления эффективного лечения наркомании.
Кроме того, следует отметить, что больные с диагностированным хроническим панкреатитом должны соблюдать ограничительную диету, цель которой – помочь контролировать возникновение неприятных недомоганий, сопровождающих заболевание, таких как боли в животе, расстройство желудка, метеоризм или диарея. Поэтому необходимо уменьшить содержание жира в блюдах, которые следует есть меньшими порциями, но часто.Когда жирный стул трудно контролировать, может быть полезно заменить пищевой жир триглицеридами со средней длиной цепи. При этом следует помнить о пероральном приеме жирорастворимых витаминов – А, D, Е и К. Стоит указать, что при хроническом панкреатите лечение симптоматическое, направленное на купирование болевого синдрома.
Важно отметить, что в ряде случаев лечение ХП может быть пожизненным для больного.Относительно частыми причинами госпитализации являются эпизоды усиления болей в начальной стадии, в то время как осложнения могут появиться позже, напр. абсцессы, свищи, симптоматические псевдокисты, асцит, сужение желчных и/или панкреатических протоков или тромбоз вен сельди.
Следует отметить, что прогноз и скорость развития поражений зависят от генетической предрасположенности, а также воздействия на организм стимуляторов - алкоголя и табака.Около 70% больных с диагнозом ХП живут 10 лет, а 45% больных - 20 лет. Около 4% людей с хроническим панкреатитом, длящимся 20 лет, заболевают раком поджелудочной железы.
Профилактика хронического панкреатита в основном основана на здоровом питании и прекращении злоупотребления стимуляторами - алкоголем и курением. Важно отметить, что воздержание от алкоголя и отказ от табака при возникновении заболевания может облегчить или даже замедлить развитие и течение хронического панкреатита.
. Айман М. Абдель Азиз, MD
Глен А. Леман, MD
Почтовый адрес: Глен А. Леман, доктор медицинских наук, отделение гастроэнтерологии и гепатологии, Медицинский центр Университета Индианы, 550 North University Boulevard, Suite 4100, Indianapolis, IN 46202, USA. Электронная почта: [email protected]
Хронический панкреатит характеризуется прогрессирующим и необратимым поражением поджелудочной железы.В западных странах его наиболее распространенной причиной является злоупотребление алкоголем. Вполне вероятно, что благодаря лучшему пониманию патофизиологии этого заболевания его лечение будет более эффективным. Лечение хронического панкреатита в основном основано на лечении расстройств пищеварения, боли и диабета. В лечении мальабсорбции важную роль играют дозировка и сроки введения препаратов, покрытых оболочкой, содержащих панкреатические ферменты.Эффективность непокрытых препаратов, содержащих ферменты поджелудочной железы, в борьбе с болью при хроническом панкреатите в сочетании с препаратами, угнетающими секрецию желудочного сока (антагонисты гистамина h3 или ингибиторы протонной помпы), ограничена. Однако стоит вводить такую терапию при менее запущенных формах заболевания. Иногда необходимо раздробить камни поджелудочной железы с помощью экстракорпоральной ударно-волновой литотрипсии (ЭУВЛ), чтобы разрушить отложения перед их удалением с помощью эндоскопии.Необходимы дальнейшие исследования, чтобы определить актуальность этого метода как единственного терапевтического варианта лечения кальцификации. Целью эндоскопических процедур является декомпрессия закупоренного протока поджелудочной железы и удаление камней поджелудочной железы, что облегчает боль у многих пациентов. Блокада висцерального сплетения, выполняемая под контролем эндоскопического ультразвукового исследования, должна применяться только у тех пациентов, у которых боль не стихает или не уменьшается другими методами.Облучение всей поджелудочной железы также повторно используется при лечении боли, но эффективность и безопасность этого метода требуют дальнейших исследований. Тотальную панкреатэктомию и аутологичную трансплантацию β-клеток островков поджелудочной железы следует рассматривать как крайнюю меру для пациентов с непреодолимой болью, у которых консервативное, эндоскопическое и хирургическое лечение оказались неэффективными.
Хронический панкреатит — воспаление, возникающее в поджелудочной железе и вызывающее деструкцию, сопровождающееся хронической болью и прогрессирующей утратой экстра- и эндокринной функции органов. Клиническая картина хронического панкреатита вариабельна в зависимости от характера болей, степени поражения экзокринной и эндокринной функции и осложнений.Вначале заболевание обычно рецидивирующее, т. е. периодам обострения таких симптомов, как боль, тошнота и рвота, предшествуют периоды относительного (иногда полного) благополучия. Боль в животе – симптом, с которым пациенты часто обращаются к врачу. У некоторых он почти постоянный, сильный, безжалостный и вызывает привыкание к опиоидам. В других, особенно если злоупотребление алкоголем не является причиной хронического панкреатита, боль носит непостоянный характер.Он обычно локализуется в эпигастральной области и иррадиирует в спину, связан с приемом пищи, сопровождается тошнотой и рвотой. Боли уменьшаются, когда больной сидит, наклонившись вперед. 1 Нарушения экзокринной и эндокринной функции поджелудочной железы наблюдаются примерно у 15% больных без болей.
В США от 5,6 до 24,2 млн человек страдают хроническим панкреатитом. 2 В 2000 г. легкие заболевания поджелудочной железы, включая хроническое воспаление, вызвали 327 000 госпитализация, 200 тыс. посещений больничных отделений неотложной помощи и 532 тыс. человек. визиты к врачу, которые обошлись бюджету США в 2,5 миллиарда долларов.
Лечение хронического панкреатита включает соблюдение общих рекомендаций по образу жизни, устранение мальабсорбции и обезболивающую терапию.
Пациентам с болью, вызванной хроническим панкреатитом, мы рекомендуем воздерживаться от употребления алкоголя, курения, соблюдать диету с низким содержанием жиров и часто есть небольшими порциями.
Отказ от курения может уменьшить прогрессирование хронического панкреатита, особенно кальцификации. Не было рандомизированных контролируемых исследований, подтверждающих целесообразность частого употребления небольших порций пищи с низким содержанием жира, но это кажется разумной рекомендацией. Пища с высоким содержанием жиров может задерживать опорожнение желудка и вызывать дискомфорт.
Жирный стул является поздним симптомом хронического панкреатита.Они являются результатом неправильного всасывания жиров из-за ничтожного количества липазы в двенадцатиперстной кишке, активность которой не достигает 10% от нормального значения. Поступление достаточного количества липазы в просвет двенадцатиперстной кишки с пищей уменьшает мальабсорбцию жиров, уменьшает количество жиров в кале и иногда облегчает боль. Рекомендуется применение ферментных препаратов с покрытием для предотвращения их инактивации в желудке.
Эффективность лечения мальабсорбции, связанной с заболеваниями поджелудочной железы, зависит от дозировки и времени перорального введения фермента. DiMagno и DiMagno 3 показали, что минимальная липолитическая активность, необходимая для устранения жирного стула, обеспечивается дозой 225 000 МЕ Ph. Eur., а введение препарата во время еды (увеличение смешивания пероральных ферментов с пищей) предотвращает жирный стул так же эффективно, как и ежечасное введение ферментов в течение дня.Dominguez-Munoz и др. еще раз обратились к этому вопросу 4 Они провели поперечное исследование 24 пациентов, получавших препарат микрокапсул фермента с покрытием, содержащий 300 000 Ph. Евро. липаза, вводимая по одной из трех схем: 4 капсулы непосредственно перед едой; 4 капсулы сразу после еды; или 1 капсула непосредственно перед едой, 2 во время и 1 сразу после. Каждый из трех режимов увеличивал абсорбцию жира по сравнению с исходными значениями 13 С, меченых смешанных триглицеридов в выдыхаемом воздухе.Статистически значимых различий обнаружено не было, хотя среди лиц, принимавших препарат по последней схеме, наблюдалась определенная тенденция к большему усвоению жиров. В другом рандомизированном плацебо-контролируемом исследовании лечение панкрелипазой с медленным высвобождением, покрытой кишечнорастворимой оболочкой, приводило к снижению экскреции жира, уменьшению перистальтики кишечника и улучшению консистенции стула. 5 Лучшим режимом считается прием одной четверти дозы после первого приема пищи, половины во время еды и одной четвертой дозы во время последнего приема пищи. Доза для каждого приема пищи может быть увеличена до тех пор, пока стул не станет правильной консистенции, или до 600 000 единиц Ph. Евро. липазы за один прием. Добавление ингибиторов протонной помпы предотвращает инактивацию желудочным соком перорально вводимых ферментов.
Сахарный диабет является поздним симптомом, наблюдаемым примерно у 30% больных хроническим панкреатитом. Лечение не отличается от лечения диабета типа 1. Из-за сопутствующего дефицита глюкагона у пациентов с хроническим панкреатитом чаще развиваются эпизоды гипогликемии. Это представляет особую проблему для пациентов, которые не соблюдают режим лечения, злоупотребляют алкоголем или имеют вегетативную невропатию.Терапевтическая цель в этой группе состоит в том, чтобы избежать гипогликемических эпизодов с помощью простого режима инсулинотерапии. Применение интенсивного режима инсулинотерапии рекомендуется только у пациентов подросткового возраста и у тех, кто прекратил употребление алкоголя. Акарбоза и препараты, повышающие чувствительность к инсулину, малоэффективны.
Многие факторы способствуют патогенезу боли.Это может быть связано с периневральным воспалением, повышением давления в протоках поджелудочной железы или ее паренхиме, аномальными механизмами обратной связи, а иногда и сосуществованием рака поджелудочной железы, вызывающего обструкцию панкреатического протока. Иногда возникают вторичные осложнения хронического панкреатита, такие как псевдокисты поджелудочной железы, дуоденальная непроходимость, обструкция панкреатического протока, вызванная отложениями или стриктурами, которые могут усиливать боль.Если нет псевдокист или других поражений, требующих лечения, это свидетельствует об изменениях мелких протоков поджелудочной железы и обширном поражении паренхимы, и тогда обезболивающее лечение играет решающую роль.
Buscher и др. 6 показали, что за возникновение боли при хроническом панкреатите ответственны два механизма: 1) постоянная ноцицептивная стимуляция в результате персистирующего воспаления поджелудочной железы вызывает центральную сенсибилизацию и чрезмерное ощущение висцеральной боли, и 2) постоянная ноцицептивная стимуляция может изменить обработку боли на уровне центральной нервной системы, так что восприятие боли на этом уровне становится независимым от периферического возбуждения.В небольшом пилотном исследовании 10 пациентов с хроническим панкреатитом, получавших опиоиды, исследователи использовали количественную чувствительность для определения порогов боли при надавливании и электрической стимуляции различных дерматомов. Было показано, что эти пороги значительно снижены в дерматомах поджелудочной железы, особенно у женщин, что указывает на центральное происхождение гиперчувствительности к боли. Таким образом, удалось доказать, что причиной боли при хроническом панкреатите является висцеральная гиперчувствительность к боли или усиление болевых ощущений на уровне центральной нервной системы.
Целью лечения боли при хроническом панкреатите является не столько ее устранение, сколько ее достижение с помощью режима, вызывающего наименьшую зависимость. Терапию следует начинать с парацетамола и нестероидных противовоспалительных препаратов. Затем при необходимости добавляют обезболивающие, такие как трамадол или декстропропоксифен.Обоснованием для использования трамадола послужили результаты небольшого рандомизированного исследования, в котором препарат был так же эффективен в контроле боли, как и морфин, с меньшим количеством побочных эффектов и меньшим привыканием. 7 При необходимости добавляют более сильные препараты из группы опиоидов (метадон, оксикодон и гидрокодон). Болеутоляющие препараты, такие как амитриптилин и габапентин, усиливают действие опиоидов у некоторых пациентов.Опиоиды обычно усугубляют или вызывают паралич желудка, что часто встречается у пациентов с хроническим панкреатитом. При введении этих препаратов в эпидуральное пространство дозы можно уменьшить. В недавнем пилотном исследовании введение опиоидов в эпидуральное пространство с помощью инфузионного насоса у пациентов с хроническим панкреатитом, нуждающихся в высоких дозах опиоидов при постоянной боли, облегчало контроль над болью, уменьшало ежедневное потребление лекарств и сокращало время госпитализации для всех субъектов. 8
.Практически все знают о необходимости регулярных профилактических осмотров. Они позволяют своевременно обнаруживать нарушения в организме и проводить их эффективное и действенное лечение. Помимо основных анализов, таких как анализ крови, липидограмма и глюкоза натощак, также стоит проверить уровень пищеварительных ферментов, превышение которых может быть связано с серьезными поражениями, требующими немедленного лечения.
Переваривание углеводов начинается в ротовой полости и продолжается в двенадцатиперстной кишке под влиянием амилолитических ферментов, таких как α-амилаза слюны и α-амилаза поджелудочной железы. Важно отметить, что эти соединения обнаруживаются не только в организме животных и человека, но также в растениях и микроорганизмах. А Pancreatic Mylase, как следует из названия, вырабатывается в фолликулах поджелудочной железы и затем секретируется в просвет пищеварительного тракта в качестве активного фермента.Тонкий кишечник имеет наилучшие условия для эффективной работы амилазы за счет соответствующего рН слабощелочной среды. Амилаза неактивна в желудке из-за кислотности его содержимого. Субстратом для деятельности этого фермента является гликоген или крахмал, а в результате реакции образуется мальтоза или декстрины. Так что можно сказать, что этот фермент отвечает за переваривание углеводов, которых в среднем человек потребляет от 200–400 г в день.
Однако в некоторых случаях уровень фермента может быть повышен. Такое состояние свидетельствует о наличии заболеваний поджелудочной железы или воспалении этого органа. Симптомы, которые могут указывать на проблемы с поджелудочной железой, включают:
При наличии этих симптомов лечащий врач направит пациента на определение уровня амилазы в организме человека.Этот тест включает в себя забор крови из вены на руке или, что реже, ежедневный сбор мочи, поскольку уровень обычно аналогичен количеству амилазы в крови.
Повышенный уровень амилазы возникает при таких заболеваниях, как:
При остром панкреатите этот уровень увеличивается в несколько раз и остается на постоянно высоком уровне, а при хроническом воспалении может снижаться с поражением органов.
Лечение пациентов с повышенным уровнем амилазы в первую очередь заключается в диагностике проблемы, которая способствует получению неправильных результатов лабораторных исследований. Некоторые пациенты с умеренно повышенным уровнем амилазы, но без каких-либо тревожных симптомов из-за проблем с органами, часто не нуждаются в лечении. Предлагается только внести изменения в меню, которые помогут разгрузить орган. В более серьезных ситуациях требуется фармакологическое лечение и госпитализация [1].
Диета людей с повышенным уровнем амилазы поджелудочной железы различается в зависимости от диагностированного состояния. Обычно это связано с хроническим или острым панкреатитом, поэтому о питании при этих состояниях стоит поговорить .При диагностировании острого панкреатита необходимо ввести парентеральное питание, которое применяют в течение нескольких дней. Это не только облегчение больного органа, но и его питание, ведь в таком состоянии больные часто борются с общим недоеданием организма.
По мере улучшения самочувствия больного вводят энтеральное питание, т.е. пептидные диеты через назоэнтеральный зонд - они не повышают секреторную активность поджелудочной железы.Затем добавьте в меню горький чай, ромашку или кипяченую воду на 1-2 дня.
Следующий этап - кашевая диета, а затем кашично-фруктовая диета на основе размокших сухарей, горького чая, каш. Затем диета дополняется постным мясом, обезжиренным молоком, вафлями и картофельным пюре. На последнем этапе лечения вводится легкоусвояемая, маложирная и малошлаковая диета, характерная для хронического панкреатита.
Диета основана на углеводах с низким содержанием клетчатки, т.е. сухарях, черством пшеничном хлебе, мелкой крупе (манной крупе), каше, пшеничных макаронах, белом рисе, каше, бессемянных фруктах, которые в наибольшем количестве покрывают энергетические потребности человека .Кроме того, диета ограничивает жиры, а их источником являются качественные растительные масла, например, оливковое или льняное масло. Белок вводят в стандартных количествах (0,5–1 г/кг массы тела) в виде нежирной рыбы, мяса и яиц. Допускается распаривание и кипячение в воде, которая постепенно расширяется в зависимости от состояния больного [2].
Злокачественные новообразования являются второй причиной смерти в Польше после сердечно-сосудистых заболеваний.Следует добавить, что целых 3% из них среди мужчин и 5,4% среди женщин составляют злокачественные новообразования поджелудочной железы, с которыми связан высокий процент летальных исходов больных вскоре после постановки диагноза. Столь высокая смертность связана с тем, что заболевание диагностируют на последней стадии, когда больной борется с распространенным раком и многочисленными отдаленными метастазами рака. Подсчитано, что среди этих людей 5-летняя выживаемость составляет менее 5%. Следует, однако, подчеркнуть, что на основе генетических исследований доказано, что время развития рака поджелудочной железы от его возникновения до метастазирования занимает целых 15 лет, поэтому для предотвращения развития заболевания достаточно длительного времени. . По этой причине так важно профилактически проверять уровень ферментов, вырабатываемых поджелудочной железой – липазы и амилазы, неправильные значения которых настораживают о нарушениях в работе этого органа. Ранняя диагностика рака поджелудочной железы позволяет проводить лечение новообразования на ранней стадии, что повышает вероятность выживания и полного выздоровления пациента.
Повышение уровня панкреатической амилазы может быть связано с нарушениями в функционировании этого органа.Профилактическое исследование уровня панкреатических ферментов позволяет своевременно диагностировать проблему и провести ее эффективное лечение.
Литература:
Повышенная амилаза - лечение, диета. Амилаза, липаза и рак поджелудочной железы - 4,4/5. Было подано 25 голосов.
.Лечение пациентов с муковисцидозом должно проводиться многопрофильной командой специалистов в центре, имеющем опыт ведения пациентов. До сих пор муковисцидоз лечили только симптоматически, но в 2012 году был зарегистрирован первый препарат, направленный на этиотропную терапию — коррекцию генетического дефекта, лежащего в основе заболевания. Этот препарат и другие подобные препараты предназначены для пациентов с выбранными генетическими мутациями, и их стоимость еще не возмещается в Польше.
В связи с полиорганным проявлением заболевания симптоматическое лечение муковисцидоза включает:
Лечение бронхолегочной болезни при муковисцидозе требует применения муколитических препаратов, снижающих вязкость бронхиального секрета, в сочетании с пожизненной респираторной физиотерапией.У лиц с хроническими инфекциями легких необходимо применение антибиотиков, в том числе ингаляционных антибиотиков, снижающих плотность колонизации дыхательных путей бактериями. Кроме того, применяют бронходилататоры и противовоспалительные препараты.
Люди с муковисцидозом подвержены повышенному риску недоедания. Это связано с высокой энергоемкостью организма, составляющей 110–200 % от таковой у здоровых сверстников, и в то же время со сниженным энергообеспечением.Экзокринная недостаточность поджелудочной железы приводит к нарушению пищеварения и всасывания белков и жиров, что приводит к меньшему использованию питательных веществ. Расстройства пищевого поведения распространены и уменьшают количество потребляемой пищи.
Диетическое лечение муковисцидоза основано на:
Диета должна быть адаптирована индивидуально к потребностям каждого пациента. Большинству пациентов вводят высокоэнергетическую диету с высоким содержанием жиров и белков.
Витамины
У больных муковисцидозом необходима постоянная добавка жирорастворимых витаминов (А, D, Е, К), особенно у лиц с симптомами внешнесекреторной недостаточности поджелудочной железы. Дозировку витаминов следует подбирать каждому пациенту индивидуально, их концентрацию необходимо контролировать не реже одного раза в год.На практике хорошо использовать поливитаминные добавки, предназначенные для пациентов с муковисцидозом.
Солевые добавки
Очень важно дополнять рацион солью, особенно в жаркую погоду, лихорадку, рвоту, диарею, повышенную физическую активность. Для этой цели можно использовать поваренную соль, но для младенцев и детей лучше выбрать 10% раствор NaCl (1 мл 10% NaCl = 100 мг NaCl).
По данным Польского общества муковисцидоза потребность в соли составляет:
Ферментная добавка
Экзокринная недостаточность поджелудочной железы является ведущей причиной недостаточности питания у пациентов с муковисцидозом. У 85% больных проявляются клинические симптомы в виде жировой диареи, необходимо применение ферментных препаратов поджелудочной железы.Дозу ферментов следует подбирать индивидуально для пациента. О правильно подобранной ферментной подкормке свидетельствует нормализация перистальтики кишечника (без видимого жира, сформированный, без характерного запаха), купирование болей в животе и метеоризма, постоянное увеличение массы тела.
В соответствии с рекомендациями Польского общества муковисцидоза начальные дозы:
Дозы начинают с наименьших и постепенно увеличивают, наблюдая за клиническими симптомами и не превышая максимальных доз.
Максимальные дозы:
Не кладите гранулы непосредственно в рот ребенка, в молоко (щелочной рН) или в пищу.
Если вам трудно проглотить капсулы, вы можете открыть их. Однако после вскрытия «гранулы» следует вводить поверх кислого продукта (яблочный сок, апельсиновый сок, яблочный пюре, капля Цебиона).
Физиотерапия является основой профилактики и необходимым элементом лечения бронхолегочной болезни при муковисцидозе. Целью физиотерапии является удаление выделений из дыхательных путей. Благодаря этому больной не только «лучше дышит» — слизь в бронхах является прекрасной питательной средой для бактерий и ее наличие способствует инфекциям, а значит, способствует постепенному, необратимому разрушению легочной ткани.Поэтому физиотерапевтические процедуры с момента постановки диагноза должны постоянно применяться всеми больными муковисцидозом независимо от возраста, течения заболевания или симптомов. Физиотерапию следует продолжать на протяжении всей жизни больного и считать обязательной гигиенической процедурой. Только систематические и правильно проводимые процедуры позволят сохранить вас в тонусе как можно дольше.
.Ветеринарная клиника доктора Оссовски, Лешно, Польша
Островитяне — опухоли эндокринной части поджелудочной железы — являются ведущей причиной гипогликемии у пожилых собак. Наряду со снижением концентрации глюкозы в крови чаще всего появляются нарушения сознания, обмороки и судороги, нередко ошибочно свидетельствующие об эпилепсии. Хирургическое удаление опухоли является методом выбора. Преднизолон и диазоксид являются фармакологическими альтернативами для пациентов, которые не могут подвергнуться хирургическому вмешательству.Случай описывает 15-летнюю собаку с диагнозом панкреатический островок на основе инсулина и глюкозы натощак. Фармакологическое лечение преднизолоном и диазоксидом нормализовало уровень глюкозы в крови в течение 20 мес.
Islanders ( инсулинома ) представляют собой опухоли, происходящие из β-клеток эндокринной поджелудочной железы, которые секретируют избыточное количество инсулина, вызывая гипогликемию. Обычно они появляются у взрослых собак в возрасте от 4 лет.и 15 лет. К предрасположенным породам относятся немецкие овчарки, боксеры, фокстерьеры, золотистые ретриверы и ирландские сеттеры. Эти опухоли также наблюдались у кошек и хорьков (рис. 1). Обычно это злокачественные новообразования, которые часто метастазируют в печень, селезенку и окружающие лимфатические узлы и редко в легкие. Wyspiak предполагает низкую концентрацию глюкозы при высокой концентрации инсулина у животных натощак. Известно, что причиной большинства клинических проявлений у островных пациентов является гипогликемия, и хорошо известно, что может быть много других причин.Симптомы островитянина достаточно специфичны и образуют синдром, называемый триадой Уиппла — симптомы гипогликемии, снижение уровня глюкозы в крови и исчезновение симптомов гипогликемии после нормализации уровня глюкозы в крови. Они возникают во время периода голодания, после которого уровень глюкозы в крови падает, и прекращаются, когда пациент принимает углеводы. Поэтому у больного, перенесшего эпизоды судорог с клиническим улучшением сразу после введения глюкозы, необходимо в первую очередь учитывать наличие панкреатического островка.
Клинические симптомы гипогликемии являются результатом как уменьшения количества глюкозы, достигающей головного мозга, так и стимуляции симпатической надпочечниковой системы. Центральная нервная система зависит от постоянного поступления глюкозы из крови. Когда его концентрация падает ниже определенного порога, нервные клетки начинают функционировать ненормально из-за нехватки источника энергии, которым является глюкоза. Это приводит к появлению неврологических симптомов гипогликемии.Первоначально организм пытается бороться с симптомами низкого уровня сахара, активируя адренергическую систему, что приводит к учащению пульса, повышению артериального давления, чувству беспокойства и тремору. При снижении концентрации глюкозы в плазме до 55 мг/дл и ниже появляются симптомы нейрогликопении - слабость, нарушение сознания, судороги и гипогликемическая кома (1, 2).
.